Desde que se aprobó la administración de abatacept (ABA) subcutáneo1,2, son muchos los pacientes con artritis reumatoide (AR) que han cambiado de vía de administración3. El cambio de administración intravenosa a subcutánea puede implicar un riesgo de brote de la enfermedad, que en nuestro centro decidimos controlar clínicamente en el momento del cambio, a los 3 y a los 12 meses. La ecografía músculo-esquelética (EME) aporta una información más precisa que la exploración clínica en la valoración de articulaciones y tendones, por lo que realizamos además un control ecográfico tanto basal como a los 3 meses.
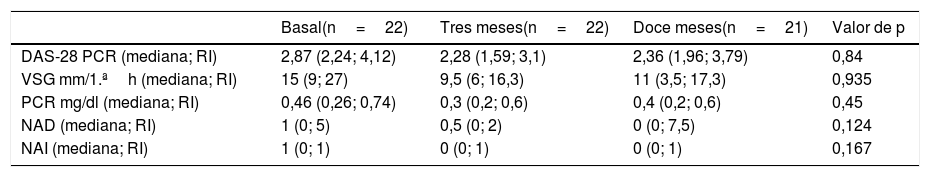
Los datos de actividad clínica, mostrados en la tabla 1, no fueron diferentes entre el momento basal y el seguimiento a los 3 y 12 meses. De los 23 pacientes con AR incluidos, 21 pacientes (91,3%) continuaban en tratamiento con ABA subcutáneo al año del cambio.
Evolución de los datos de actividad y de los reactantes de fase aguda tras el cambio de vía de administración
| Basal(n=22) | Tres meses(n=22) | Doce meses(n=21) | Valor de p | |
|---|---|---|---|---|
| DAS-28 PCR (mediana; RI) | 2,87 (2,24; 4,12) | 2,28 (1,59; 3,1) | 2,36 (1,96; 3,79) | 0,84 |
| VSG mm/1.ªh (mediana; RI) | 15 (9; 27) | 9,5 (6; 16,3) | 11 (3,5; 17,3) | 0,935 |
| PCR mg/dl (mediana; RI) | 0,46 (0,26; 0,74) | 0,3 (0,2; 0,6) | 0,4 (0,2; 0,6) | 0,45 |
| NAD (mediana; RI) | 1 (0; 5) | 0,5 (0; 2) | 0 (0; 7,5) | 0,124 |
| NAI (mediana; RI) | 1 (0; 1) | 0 (0; 1) | 0 (0; 1) | 0,167 |
DAS-28 PCR: Disease Activity Score de 28 articulaciones; NAD: número de articulaciones dolorosas; NAI: número de articulaciones inflamadas; PCR: proteína C reactiva; RI: rango intercuartílico; VSG: velocidad de sedimentación globular.
Las características de nuestros pacientes son representativas de los atendidos en cualquier consulta externa de reumatología, con una edad media de 63,5 años y 15,5 años de duración media de la enfermedad. El 65,2% habían tenido otros tratamientos biológicos previos, con una media de 2,3 biológicos. El 39,1% recibían un FAME concomitante y el 34,8% corticoides (dosis media 3,6mg/día de prednisona).
Es evidente que la vía de administración de un fármaco es relevante a la hora de elegir un tratamiento, especialmente en pacientes jóvenes que por motivos de trabajo no pueden acudir periódicamente al hospital. Pese a que los resultados de los ensayos clínicos apoyan la seguridad del cambio de vía de administración de ABA, la práctica clínica podría mostrar resultados diferentes. De hecho, los resultados publicados por otros investigadores, con un 27% de pacientes que retomaron la vía intravenosa a los 3 meses del cambio, sugieren que el riesgo de empeoramiento clínico es alto. Sin embargo, solo uno de nuestros pacientes cambió de tratamiento a los 3 meses, lo que no anima a afirmar que el cambio se asocia a un riesgo de brote asumible4.
El cambio de vía de administración no afecta solo a pacientes tratados con ABA, también otros fármacos biológicos como tocilizumab. La tendencia actual en el uso de fármacos biológicos se inclina por usar más tratamientos subcutáneos que intravenosos, y son muchos los pacientes que están en tratamiento intravenoso con estos fármacos desde hace años y que solicitan una vía de administración más conveniente. Nuestros resultados apoyan el cambio de vía de administración como seguro, pero también destacan la necesidad de un control estrecho cuando se hace el cambio.
A pesar de que no hubo diferencias significativas en la ecografía basal y el control a los 3 meses, el uso de la EME en nuestros pacientes permitió que detectáramos sinovitis subclínica en una paciente y que cambiáramos el tratamiento a los 3 meses, algo que atendiendo a los índices de actividad habituales (DAS-28) podría no haber ocurrido. Creemos que esto aporta un dato más a favor de utilizar de rutina la EME en el seguimiento de los pacientes con AR, además de apoyar que el cambio de vía de administración no se asocia con un empeoramiento de la actividad inflamatoria.
En conclusión, el cambio de vía de administración de ABA intravenoso a subcutáneo mantiene la eficacia en la práctica clínica. La aplicación de EME en la monitorización de la actividad inflamatoria de la AR es una herramienta útil para tomar decisiones terapéuticas.