Las unidades de transición se encargan de facilitar el cambio de un paciente joven con una patología crónica a una consulta de adultos. Se han propuesto diversos modelos de transición que abordan este proceso de una forma multidisciplinar. En esta revisión se abordarán de una manera actualizada los distintos aspectos de las unidades de transición. Con este objetivo se ha realizado una revisión narrativa de los artículos disponibles en la literatura médica sobre unidades de transición (UT) en patología reumática. La información más relevante se presenta en distintos puntos: descripción y recomendaciones en el manejo del paciente adolescente, información sobre guías y programas de UT, y una descripción de aspectos que deberían ser parte de una UT. Aunque hay descritos varios programas de transición, no disponemos de suficiente información para saber cuál es el programa ideal. Es necesaria más investigación en este campo, haciendo hincapié en variables como calidad de vida, grado de satisfacción, actividad y daño crónico.
Transitional care programs are developed to facilitate the passage of a young patient with a chronic disease to an adult clinic where he needs to learn how to get involved in his own care. Various models have been proposed to address this transition in a multidisciplinary process. This review will address, in an updated format, various aspects of the transition units. With this objective in mind, we developed a narrative overview of the available information in the literature on transition units (TU) in rheumatic diseases. The most relevant information is presented in different stages: description and recommendations for the management of the adolescent patient, guidelines and information on programs at TU, and a description of aspects that should be part of a TU. Although several transition programs have been described, we do not have enough information to know what the ideal one would be like. More research is needed in this field, focusing on variables such as quality of life, satisfaction, activity and chronic damage.
Se define como transición en asistencia médica al proceso por el cual un paciente joven con una patología crónica desarrolla las habilidades y dispone de los recursos necesarios para el cuidado de su salud durante el paso de la adolescencia a la edad adulta1. El proceso de transición comienza en la adolescencia precoz, pero no termina hasta que el adulto joven está totalmente integrado en una unidad de adulto. Por otro lado, la transferencia es un proceso estático, que se desarrolla en una sola ocasión y consiste en pasar la información médica de un especialista a otro2.
Hoy en día, los jóvenes con enfermedades reumáticas tienen una mayor supervivencia, aunque persiste una elevada morbilidad que podría ser evitada, en parte, con un manejo multidisciplinar. El curso variable de estas patologías y el paso a la edad adolescente constituyen un reto importante para el médico. El 45% de los reumatólogos pediatras son reticentes a tratar pacientes mayores de 18 años y el 28% de los reumatólogos de adultos lo son a tratar pacientes por debajo de 17 años, según un estudio llevado a cabo por el Colegio Americano de Reumatología (ACR)3. Ambos especialistas deben desarrollar las habilidades necesarias para permitir la transferencia de estos pacientes. La falta de coordinación entre especialistas y servicios, bien documentada en la literatura, puede acarrear dificultades en el manejo clínico de estos pacientes.
Otro aspecto que se debe tener en cuenta es que la adolescencia supone un período importante en el desarrollo del individuo. Los profesionales en salud mental llaman la atención sobre esta edad, ya que es el momento en el que se desarrolla la identidad individual, aproximadamente entre los 16 y 19 años4. Este dato es de gran importancia, ya que el 50% de los pacientes con artritis idiopática juvenil (AIJ) y depresión reconocieron presentar su primer episodio entre los 15 y 25 años5. A pesar de ser un período complicado, la mayoría de los adolescentes con patología reumática no reciben el asesoramiento y apoyo adecuado. Sólo el 14% de 5.400 adolescentes con necesidades especiales de salud entrevistados en EE. UU. recibieron una guía y un apoyo apropiados para el proceso de transición a la edad adulta6.
A pesar de las múltiples recomendaciones y de que los reumatólogos están de acuerdo en la necesidad de estos programas7, estudios realizados en Norteamérica e Inglaterra muestran una escasa prevalencia de los mismos8–10.
En los últimos años, diversos grupos de profesionales y agencias internacionales han intentado crear consensos y guías de recomendaciones para tratar de solucionar esta situación. En esta revisión se pretende repasar toda la información disponible en la literatura sobre estas guías y programas de transición.
MétodosEsta revisión ha sido realizada por un único revisor (IC). Para la selección de los artículos incluidos se han seguido las recomendaciones de la Cochrane para revisiones sistemáticas, adaptándolas a una revisión narrativa11.
La primera aproximación es transformar la pregunta clínica en términos epidemiológicos dentro del concepto PICO (paciente, intervención, comparador y desenlace-outcome). Los pacientes fueron definidos como aquellos comprendidos en el período de la adolescencia. La intervención sería su inclusión en una unidad de transición. En este caso, no habría comparador y el desenlace sería las medidas de éxito del funcionamiento de estas unidades, como por ejemplo el grado de satisfacción de médicos y pacientes y la eficacia clínica. No se ha seleccionado ningún tipo de estudio en concreto dado que la mayoría de las publicaciones sobre el tema de interés son guías de práctica clínica, case reports, opinión de expertos o editoriales.
Desde un punto de vista clínico, queríamos conocer la toda la información disponible en la literatura sobre las unidades de transición dentro de la patología reumática, así como datos referentes al funcionamiento de estas unidades en la práctica clínica.
Búsqueda sistemática y selección de artículosSe realizó una estrategia de búsqueda para artículos publicados entre 1950 y enero de 2010 en MEDLINE, EMBASE y la biblioteca Cochrane usando los términos que se detallan en el anexo 2. También se buscó información en los abstracts presentados a EULAR (European League Against Rheumatism) y al ACR, disponibles en la página oficial de cada organismo. La búsqueda fue limitada para población de adolescentes, niños y adultos jóvenes. Se incluyeron artículos en inglés y español.
La selección inicial se llevó a cabo revisando el título y el abstract de cada artículo obtenido con la estrategia de búsqueda, y se identificaron los artículos que cumplían los criterios de inclusión. Estos criterios de inclusión fueron: población adolescente o pediátrica, diagnóstico de alguna patología reumática y que incluyeran información relevante sobre una unidad de transición. Tras una lectura detallada de los artículos incluidos se recopiló la información necesaria para elaborar la revisión narrativa. Algunos artículos se obtuvieron de forma adicional revisando las referencias de los artículos ya incluidos.
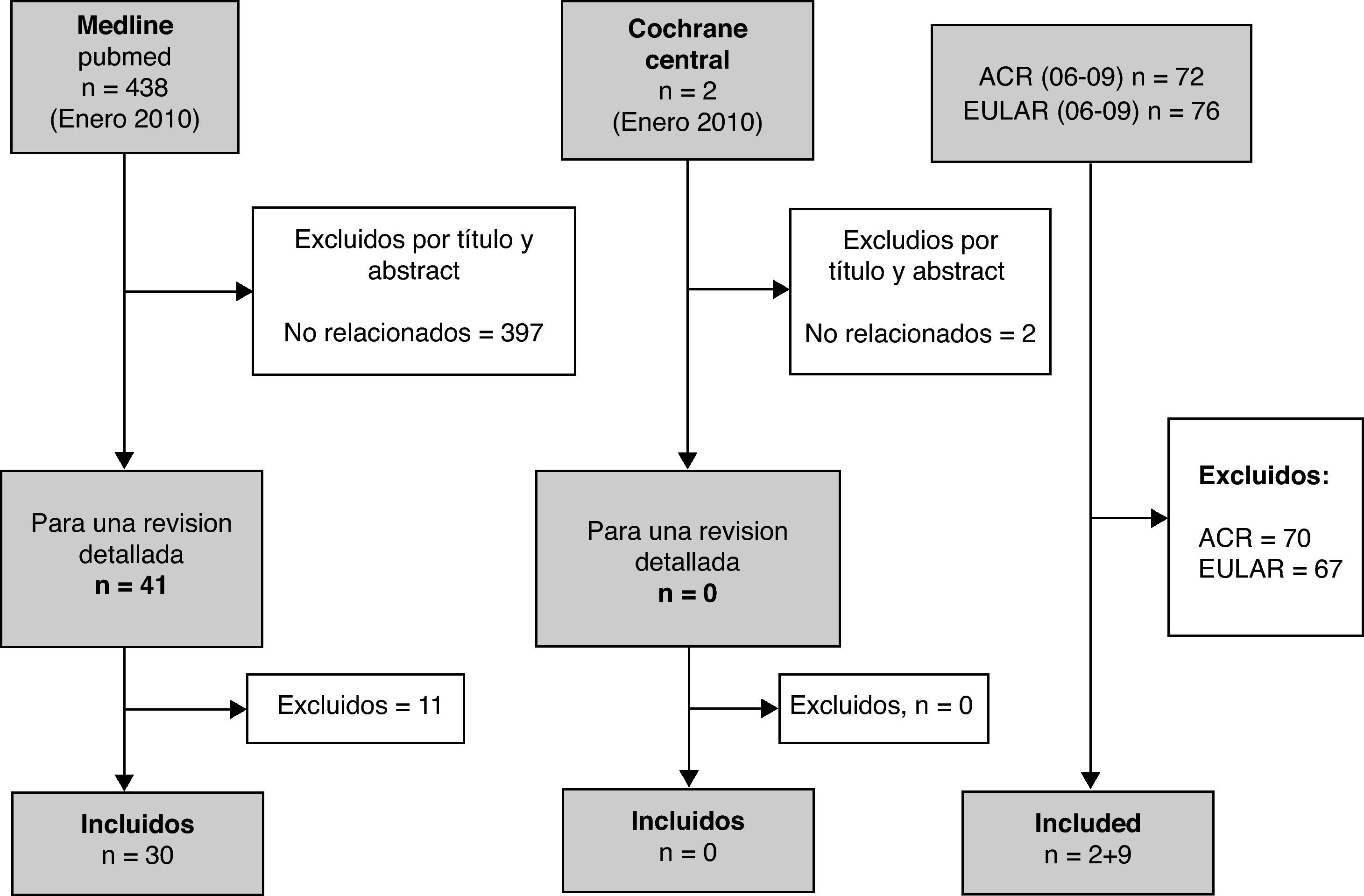
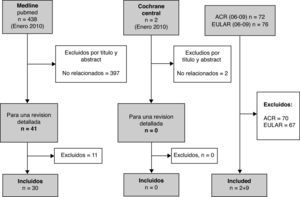
ResultadosUn total de 41 referencias fueron incluidas para una revisión más detallada. De estas se excluyeron 11; los motivos de exclusión están recogidos en la tabla 1. El número de artículos obtenidos de forma adicional, revisando la bibliografía de los artículos incluidos, fue de 16. A partir de esta seleccion de articulos se ha desarrollado esta revision narrativa (fig. 1).
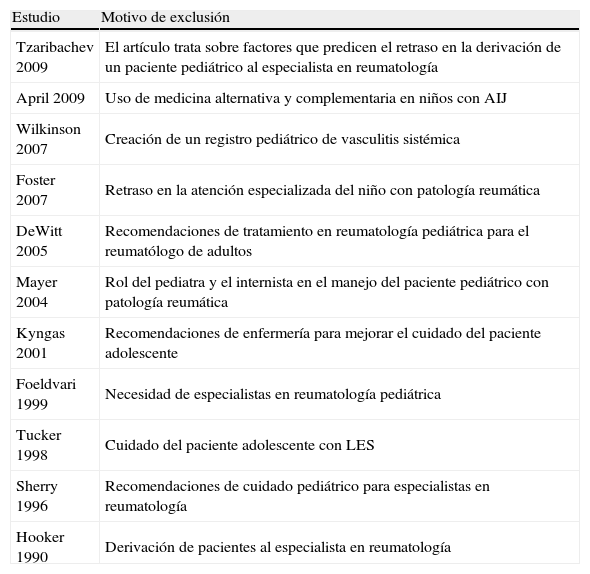
Artículos excluidos y motivo de exclusión
| Estudio | Motivo de exclusión |
| Tzaribachev 2009 | El artículo trata sobre factores que predicen el retraso en la derivación de un paciente pediátrico al especialista en reumatología |
| April 2009 | Uso de medicina alternativa y complementaria en niños con AIJ |
| Wilkinson 2007 | Creación de un registro pediátrico de vasculitis sistémica |
| Foster 2007 | Retraso en la atención especializada del niño con patología reumática |
| DeWitt 2005 | Recomendaciones de tratamiento en reumatología pediátrica para el reumatólogo de adultos |
| Mayer 2004 | Rol del pediatra y el internista en el manejo del paciente pediátrico con patología reumática |
| Kyngas 2001 | Recomendaciones de enfermería para mejorar el cuidado del paciente adolescente |
| Foeldvari 1999 | Necesidad de especialistas en reumatología pediátrica |
| Tucker 1998 | Cuidado del paciente adolescente con LES |
| Sherry 1996 | Recomendaciones de cuidado pediátrico para especialistas en reumatología |
| Hooker 1990 | Derivación de pacientes al especialista en reumatología |
Resultado de la búsqueda en la literatura y disposición de los artículos relevantes. En total se encontraron 438 artículos en Pubmed que podrían estar relacionados con el tema. Después de una exhaustiva revisión por título y abstract, se excluyeron 397 dejando 41 artículos para una revisión más detallada. Tras esta revisión detallada, se incluyeron 30 referencias para el análisis y 11 abstract. Además, se incluyeron un total de 16 referencias obtenidas tras revisar la bibliografía de los artículos incluidos.
La patología reumática en la edad adolescente es de especial interés, ya que los síntomas osteomusculares representan la tercera causa más frecuente de consulta a esta edad en atención primaria12. Por otra parte, una tercera parte de las AIJ debutan en la edad adolescente13 y el 15-20% de los casos de lupus eritematoso sistémico (LES) comienza en la infancia o adolescencia, siendo su evolución más agresiva, con mayor afectación renal y precisando con mayor frecuencia inmunosupresores o tratamiento esteroideo14.
El paciente adolescente es un paciente complicado por diversos motivos. La adolescencia es el único período en el que el médico no trata directamente con un adulto; durante la edad pediátrica la atención se suele centrar en los padres. Algunos comportamientos son típicos en el adolescente y suelen dificultar su manejo, como por ejemplo llegar tarde o perder citas, la falta de atención, no seguir las pautas recomendadas o la actitud desafiante. En algunas ocasiones, el adolescente identifica al médico como un padre adicional del que debe separarse para buscar su propia independencia. Por otro lado, sufrir este tipo de patologías a esta edad tiene un gran impacto físico, emocional y psicológico15.
Otro aspecto que se debe tener en cuenta es la diferencia de prioridades entre el adolescente y sus cuidadores. Un claro ejemplo se produce cuando el adolescente decide no tomar esteroides porque está preocupado por los efectos secundarios que pudieran deteriorar su aspecto físico. El daño crónico e incluso la muerte, consecuencia de no tomar la medicación, son conceptos abstractos para él y es incluso más difícil convencerle de la necesidad del tratamiento cuando su enfermedad está en remisión16.
La medicina del adolescente es una subespecialidad reconocida en EE. UU. y existen programas específicos de formación en Canadá (http://www.mcs.bc.ca/ntiah.htm). Aunque en otros países no es reconocida como tal, existen iniciativas de educación al paciente adolescente, como es el caso de Inglaterra (http://e-lfh.org.uk/projects/ah/team.html).
Recomendaciones para el manejo del paciente adolescenteAlgunas recomendaciones pueden ser de gran utilidad a la hora de enfrentarse al cuidado del paciente adolescente:
- 1.
Fomentar el respeto mutuo: para muchos adolescentes la clave determinante del buen funcionamiento de una unidad de transición en reumatología son las cualidades y personalidad de su médico17.
- 2.
Confidencialidad: para los pacientes adolescentes es difícil confiar en su médico si sospechan que la información que aportan se transmitirá a los padres.
- 3.
Evitar prejuicios a la hora de valorar al adolescente.
- 4.
Continuidad y consistencia: los pacientes jóvenes necesitan entre 4 o 5 visitas para empezar a confiar en su médico18.
- 5.
Independencia para realizar las visitas sin sus padres: en las enfermedades cardíacas congénitas, este aspecto ha demostrado ser un factor de éxito en las unidades de transición19. Otro aspecto importante es disponer del tiempo necesario para el paciente, ya que las consultas rápidas pueden crear ansiedad en el adolescente. El Royal College of Pediatrics and Child Health propone que el tiempo dedicado al paciente adolescente debe ser más prolongado que el dirigido a adultos o incluso niños20.
- 6.
Tratar temas importantes de salud, como pueden ser el abuso de sustancias, la sexualidad y la estabilidad emocional y mental. Una herramienta útil para la exploración psicosocial que se puede utilizar en la práctica clínica rutinaria es la valoración HEADSS, acrónimo adaptado para el paciente reumático por McDonagh21; incluye una evaluación de las relaciones familiares (Home); nivel de educación y/o expectativas de futuro (Education); ejercicio en general (Exercise); intereses, amistades y aspiraciones (Activities, Affect, Ambition); drogadicción y abuso de sustancias (Drugs), conducción (Driving) y dieta o manejo del peso corporal (Diet); higiene del sueño (Sleep) y sexualidad, recomendaciones de contracepción en especial con el uso algunos tratamientos (Sex). Es importante tener en cuenta que los pacientes jóvenes son muchas veces reticentes a comenzar este tipo de conversaciones por lo que el reumatólogo implicado debe tomar la iniciativa a la hora de asesorar sobre estos aspectos.
Aunque la edad recomendada para la trasferencia del paciente es entre 16 y 18 años22, el proceso de transición debería comenzarse a los 11 años, ya que a esta edad ya se pueden ver beneficios8 y el paciente es más receptivo, cualidad que va perdiendo a medida que entra en la adolescencia23. El proceso de transición debe ser flexible dada la heterogeneidad del paciente adolescente y la heterogeneidad de la patología reumática. Por ejemplo, los pacientes con AIJ no solo presentan un retraso en el desarrollo físico24, también presentan un retraso en el desarrollo psicosexual, social y vocacional25.
Coordinador de la unidad de transiciónEs necesario un coordinador de la unidad que esté designado específicamente a tal fin. No está claro qué miembro del equipo multidisciplinar sería el más adecuado y en principio dependería de los recursos disponibles. El coordinador se ocuparía de revisar, actualizar y evaluar el buen funcionamiento de la unidad. Esta labor es importante ya que se ha descrito una falta de comunicación entre especialistas, familia y pacientes26.
Programa de transiciónExisten muchas diferencias entre una consulta de pediatría y una de adultos, que es importante que el adulto joven conozca para que sea capaz de interactuar correctamente con su nuevo médico al pasar a una unidad de adultos (tabla 2).
Diferencias entre las consultas pediátricas y de adultos
| Consultas pediátricas | Consultas de adultos |
| Orientadas a la familiaAspectos del desarrolloCoordinadas con colegios y servicios socialesAyuda con los tratamientosMayor supervisión y entrenamientoCuidado paternalista | Orientadas al individuoAspectos de saludMenos comunicación con servicios socialesMayor aceptación al rechazo de tratamientoMenos supervisiónMayor implicación del paciente en las decisiones terapéuticas |
Aunque la mayoría de los reumatólogos apoyan el desarrollo de programas de transición, en especial los que incluyan un enfoque médico, psicosocial y educacional27, un estudio de 2006 que incluía 10 centros ingleses demostró que tan sólo el 3,1% de los adolescentes con AIJ estaban incluidos en estos programas8.
Dentro de las unidades de transición hay dos aspectos que son de especial importancia. El primero es la información, que debe ser transmitida tanto al paciente como a su familia, ya que esta información no siempre se percibe como satisfactoria28. Cómo mínimo, se debe aportar información sobre aspectos básicos del diagnóstico, pronóstico y manejo de la enfermedad, así como riesgos y beneficios de las distintas terapias. Otro aspecto importante es que el paciente adolescente desarrolle las habilidades necesarias para ser parte activa en el cuidado de su salud, antes responsabilidad de padres y cuidadores. Para ello es importante que el paciente adolescente asista de forma paulatina a las revisiones sin sus padres, esto hará que mejore su capacidad de comunicación, toma de decisiones y negociación. El seguimiento del adolescente de forma independiente de sus padres fue identificado como un factor de mejoría en la calidad de vida en los pacientes con AIJ29. El principal problema es que los médicos consideran que el paciente joven está preparado para ser visto de forma independiente a una edad más temprana de la que consideran los padres30, por lo que llegar a un acuerdo sobre este aspecto es fundamental.
Unidad de adultosLa unidad de transición debería incluir tanto a pediatras como a reumatólogos de adulto, la conexión entre ambos especialistas garantiza el éxito de la unidad de transición. En varios estudios con diferentes enfermedades crónicas, incluida la AIJ, el paciente joven expresaba su preferencia por reunirse con médicos del adulto antes de ser transferido, lo que supondría una primera toma de contacto que facilitaría la relación posterior28.
Los padresLos padres desempeñan un papel importante en la vida de los adolescentes, principalmente como apoyo y protección. Sin embargo, una parte importante de los profesionales de salud advierten sobre conflictos con los padres durante el proceso de transición y perciben a los padres y las familias como un factor con gran influencia en el éxito del proceso de transición. Las discrepancias, tanto del adolescente con sus padres como de estos con el médico, deben ser valoradas y negociadas para favorecer el éxito del proceso de transición.
En un estudio llevado a cabo en Estados Unidos entre adolescentes con drepanocitosis, el 44% afirmó que un programa de transición debería incluir medidas que permitieran a los padres dejarles «crecer»31, entendiendo como tales un apoyo con mayor independencia.
Participación multidisciplinarPor definición en la unidad de transición deben participar además del paciente y su familia, los médicos especialistas y el médico de familia, los educadores, los servicios sociales y demás personas del entorno del paciente.
Personal cualificado y soporte administrativoEs importante disponer de personal cualificado con experiencia en el trato con adolescentes. Los datos relevantes de la historia clínica deben ser transferidos eficazmente en el momento del cambio de médico y se debe disponer de suficiente tiempo para organizar las distintas actividades clínicas.
Mecanismos de evaluaciónEs necesario incorporar medidas de evaluación. Existe cierta controversia sobre qué medidas de desenlace deben incluirse para evaluar el correcto funcionamiento de estas unidades. ¿Qué define un proceso de transición exitoso? Algunos autores definen un proceso de transición eficaz según en qué momento el paciente completa la primera visita con el especialista de adultos19; otros aspectos importantes pueden ser la adhesión al tratamiento, el grado de satisfacción del paciente, la actividad de la enfermedad, los índices de daño estructural, etc.
Unidades de transiciónLa evidencia de la que disponemos hoy en día pone de manifiesto la necesidad de crear unidades de transición donde los pacientes jóvenes con patologías reumáticas sean transferidos a unidades especializadas en el cuidado de adultos. Al valorar las expectativas y las preocupaciones de los adolescentes con enfermedades crónicas en el proceso de transición, llama la atención cómo la mayoría de encuestados se sienten «forzados» a realizar este proceso, aunque identifican los beneficios después de haber sido trasferidos32. Por otro lado, muchos pacientes jóvenes sienten cómo los profesionales que les diagnostican durante la edad pediátrica y realizan su seguimiento hasta la adolescencia no son capaces de valorarlos como adultos jóvenes y fracasan al no reconocer sus nuevas necesidades28.
Desde el punto del paciente y su familia, el principal problema es la percepción del cuidado en las unidades de adultos como de menor calidad33. El cambio de relación con los padres y el personal sanitario es un factor importante en el proceso, ya que ha de aumentar la responsabilidad sobre su propio cuidado. Está claro que una unidad de adultos requiere mayor independencia y esto puede ser un problema, especialmente para aquellos adolescentes más dependientes de sus padres.
En 2002 se desarrolló un documento de consenso por parte de la Academia Americana de Pediatría, la Academia Americana de Médicos de Familia y la Sociedad Americana de Medicina Interna en el que se establecían los pasos imprescindibles para asegurar una transición con éxito. Según este documento, todo paciente joven con una patología reumática debería contar con un profesional cualificado, con los conocimientos necesarios sobre el funcionamiento de un proceso de transición y debería contar con un programa de transición que se inicie a los 14 años y que incluya actualizaciones constantes de su estado de salud, así como un cuidado basado en guías de prevención para el adolescente y contar con una cobertura sanitaria continua.
Aunque hay diversos artículos que tratan sobre las unidades de transición, pocos programas se describen en detalle en la literatura; la mayoría de estas unidades están desarrolladas en poblaciones con AIJ y, con menor frecuencia, a pacientes con LES. En una pequeña cohorte de 23 pacientes descrita en Italia, los autores concluyen que en el caso de pacientes con LES el objetivo primordial para los médicos debe ser el control de la adhesión al tratamiento, especialmente en pacientes con enfermedad activa o riesgo de complicaciones severas34. La contracepción supone un factor importante en estos pacientes y el embarazo es un factor de riesgo para complicaciones severas que precisa de un estrecho seguimiento.
En Inglaterra se llevó a cabo un estudio Delphi para elaborar un consenso sobre qué aspectos eran necesarios y viables en una unidad de transición27. Hubo acuerdo en cuanto a la necesidad de centrar esfuerzos en las necesidades psicosociales y educacionales de los adolescentes, individualizar el programa de transición, aportar explicaciones honestas sobre el estado de salud, dar oportunidades a los pacientes para expresar su opinión y tomar decisiones estando bien informados, continuidad del personal y dar la oportunidad al paciente de ser valorado sin sus padres. Otros aspectos presentaron una viabilidad limitada: equipos multidisciplinares, profesionales entrenados en el cuidado del adolescente, entorno adecuado a la edad (áreas de espera) y encuentros con otros adolescentes en situación similar. Estas recomendaciones se usaron por la Sociedad Británica de Pediatría para desarrollar un programa de transición para jóvenes con artritis (www.bspar.org.uk) que ha demostrado un impacto positivo29,35.
En un estudio más reciente de Scal et al.36 se describe cómo los adolescentes con artritis recibieron distintos cuidados en el contexto de una unidad de transición en EE. UU. Cerca del 75% fueron animados a tomar responsabilidad sobre su salud y el 50% tuvo una discusión con su médico sobre la necesidad de un cambio en su asistencia sanitaria al pasar a la edad adulta. Sólo 1 de cada 5 recibieron consejo sobre 2 aspectos relevantes: a) la necesidad de pasar a un médico de adultos, y b) cómo obtener un seguro médico una vez en la edad adulta. Comparado con las unidades de transición de otras patologías crónicas, como la diabetes, en este estudio se observó un retraso en el proceso de transición.
En otro estudio realizado en Alemania se recogía la percepción de los pacientes y sus familias sobre las unidades de transición mediante encuestas. Llama la atención cómo solo el 30% de los encuestados habían discutido con su pediatra sobre el proceso de transición y solo el 23% había visitado la consulta de transición. Las peores evaluaciones fueron respecto a conseguir una cita de emergencia y de poder discutir sobre temas personales37.
Aunque la unidad de transición no debe concentrarse solo en aspectos médicos y el control de la enfermedad, la transición debería realizarse en periodos de remisión, ya que el paciente adolescente será más receptivo a este tipo de intervenciones.
Modelos de transiciónVarios modelos de transición han sido propuestos. While et al. describieron 4 tipos: transición directa (solo se comparte comunicación e información), transición secuencial (incluiría el desarrollo de nuevos servicios), transición del desarrollo (incluiría entrenamiento y apoyo) y transición profesional (personal cualificado para la trasferencia). Pero no está claro qué modelo de estos descritos puede ser el más eficaz38.
Dentro del campo de la reumatología existen 3 grupos de trabajo que han publicado los detalles de los programas de transición que proponen39–41.
El programa de transición desarrollado por McDonagh et al. ha demostrado mejorar la calidad de vida, preparación vocacional y satisfacción con el estado de salud entre adolescentes con edades comprendidas entre los 11 y los 17 años29, aunque se desconoce si estas mejoras se mantienen en el seguimiento en la edad adulta y si afectan de forma positiva a los diferentes desenlaces a largo plazo.
Tucker et al. han descrito un modelo para adultos jóvenes con patología reumática (YARD) que incluye a pacientes de 18 a 24 años40. Se trata de desarrollar una clínica, compartida entre pediatras y reumatólogos, con un equipo multidisciplinar, que incluya a personal de enfermería, fisioterapeutas, profesionales en terapia ocupacional y trabajadores sociales. El objetivo es que cuando el paciente cumpla los 24 años esté totalmente preparado para ser transferido a una consulta de adultos. Un aspecto interesante de este programa es que los padres son invitados a acudir a las primeras visitas si el paciente adolescente está de acuerdo.
Respecto del programa descrito por Rettig et al., está basado en una población de 100 adolescentes con AIJ, LES y dermatomiositis. En este programa, la enfermera coordina la unidad de transición y consta de una fase pretransicional, en la cual el equipo de pediatras evalúa si el adolescente y su familia están preparados para el proceso de transición, y otra transicional dentro de la unidad de adultos41.
Recomendaciones generalesAlgunas recomendaciones que pueden ser de gran utilidad si se plantea la posibilidad de poner en marcha una unidad de transición son: identificar profesionales que puedan estar interesados y apoyarlos en su entrenamiento, identificar otras especialidades que tengan este tipo de unidades en funcionamiento y que puedan aportar apoyo y experiencia, considerar la integración de estas unidades en la clínica habitual para facilitar el desarrollo dentro del servicio, apoyo por el resto del servicio, familiarizarse con alguna de las webs que dan recomendaciones sobre temas educacionales y psicosociales en estos grupos de edad (como, por ejemplo, la guía de artritis para adolescentes que se puede encontrar en www.arc.org.uk)35 u otras páginas que aportan distintos recursos (tabla 3).
Recursos en Internet sobre unidades de transición23
| Página web | Descripción |
| http://www.dreamteam-uk.org | Equipo de reumatología para adolescentes, Birmingham (Children's Hospital NHS Foundation Trust). Dispone de distintos recursos como información sobre programas de transición |
| http://www.transitioninfonetwork.org.uk | Organización en Inglaterra que facilita información para gente joven discapacitada, familias y profesionales |
| http://www.dh.gov.uk/transition | Página oficial del departamento de salud inglés para las unidades de transición |
| www.jong-en-reuma.nl | Página de la división de reumatología e inmunología clínica de la Universidad de Medicina de Utrecht. Se puede encontrar información práctica sobre la AIJ y los pacientes pueden comunicarse online con sus médicos |
| http://www.rch.org.au/transition | Página oficial del Royal Children¿s Hospital en Melbourne (Australia) |
| http://www.sickkids.on.ca/good2go | Página oficial del programa de transición del SickKids Hospital, Toronto, Canadá |
| http://www.hctransitions.ichp.edu | Iniciativa en el cuidado de transición de la Universidad de Florida. Incluye material didáctico descargable |
| http://www.depts.washington.edu/healthtr/index.html | Página oficial sobre unidad de transición de la Universidad de Washington, Seattle |
La implantación y la mejora de unidades de transición suponen un claro beneficio en el cuidado de los pacientes reumáticos que ha sido documentado por numerosos autores, especialmente en pacientes con AIJ29,40,41.
Esta revisión pretende resumir y evaluar la información disponible en la literatura sobre el funcionamiento y las recomendaciones de las unidades de transición. Los resultados de esta revisión pueden servir como referencia para generar recomendaciones en cuanto al funcionamiento de este tipo de unidades.
Aunque diversos autores han propuesto diferentes programas de transición, no está claro que ventajas aportarían unos y otros modelos y, por tanto, no está definido cuál sería el modelo ideal. Las unidades de transición en reumatología deberían ser una parte integrada en los sistemas de salud dónde se coordine el cuidado del paciente adolescente con patología osteomuscular de tal forma que el proceso de transición se produzca con éxito.
Desde la perspectiva del paciente, estas unidades deberían incluir no sólo recomendaciones de salud y autocuidado, sino también ayudar al paciente a prepararse para la vida adulta teniendo en cuenta sus necesidades sociales, psicológicas y sus experiencias vocacionales. Otro aspecto que necesita ser enfocado en los programas de transición es el impacto de la artritis en el estado emocional y en la oportunidades sociales15.
Las limitaciones de esta revisión están relacionadas con la falta de consenso sobre el funcionamiento de estas unidades. Por tanto, la literatura al respecto es muy heterogénea y las conclusiones están basadas en opiniones y recomendaciones de expertos. Un aspecto importante sería definir los criterios de calidad de una unidad de transición y posteriormente desarrollar investigación para valorar qué modelos alcanzan de manera más eficaz estos objetivos.
Como conclusión, el objetivo de las unidades de transición es guiar a los pacientes y a sus familias para que el paciente joven se convierta en un adulto independiente que participe activamente en el cuidado de su salud y sea parte de la sociedad. La necesidad de unidades de transición es asumida por la mayoría de especialistas, pero es necesario determinar qué factores van a definir el correcto funcionamiento de una unidad de transición. Puesto que no existe consenso sobre estas unidades, seria importante desarrollar más investigación encaminada a elaborar recomendaciones aceptadas universalmente y desarrollar estudios diseñados específicamente para evaluar las estrategias más apropiadas. El reto para investigar en esta área es entender estas unidades como un proceso multidisciplinar y, por tanto, es vital integrar a todas las partes en el desarrollo de las mismas.
Conflicto de interesesEste trabajo se ha podido llevar a cabo gracias a la financiación de Abbott. Abbot no ha participado ni en el diseño del estudio, ni la búsqueda de la literatura, ni la recogida de datos, ni en la interpretación de los datos ni en la preparación del manuscrito.
| Población | Adolescentes, adultos jóvenes, infancia, niños, pediatría o jóvenes con los siguientes diagnósticos:Artritis Idiopática juvenilLupus eritematoso sistémicoVasculitisOtras enfermedades reumáticas |
| Intervención | Transición del cuidadoTransferencia del cuidadoTratamiento médicoTransición al cuidado del adulto |
| Comparación | Ninguna |
| Desenlace o «outcome» | Características de las unidades de transición |
| P | (adolescent)) OR (children adolescents)) OR (young adults)) OR (young age)) OR (childhood)) OR (children)) OR (pediatric patients)) OR (youth)))AND(juvenile idiopathic arthritis)) OR (systemic lupus erythematosus)) OR (vasculitis) OR (rheumatology) | 2.380.56051.325 |
| I | (transition to adult health care) OR (transfer)) OR (transfer of care)) OR (transition counseling)) OR (transition care)) OR (health-care delivery)) OR (transition to adult care)) OR (transition to adulthood)) | 885.291 |
| O | Transition units characteristics | |
| Límites | Limits: Humans, English, Spanish, Child: 6-12 years, Adolescent: 13-18 years, Adult: 19-44 yrs | TOTAL 438 |