Dada la gran cantidad de información actual sobre el uso de terapias biológicas (TB) en la artritis psoriásica (APs), y la variabilidad de la misma en cuanto a su calidad, desde la Sociedad Española de Reumatología (SER) se ha impulsado la generación de recomendaciones basadas en la mejor evidencia posible. Éstas deben de servir de referencia para reumatólogos e implicados en el tratamiento de APs que vayan a utilizar o consideren la utilización de TB.
MétodosLas recomendaciones se emitieron siguiendo la metodología de grupos nominales y basadas en revisiones sistemáticas. El nivel de evidencia y el grado de recomendación se clasificaron según el modelo del Center for Evidence Based Medicine de Oxford y el grado de acuerdo se extrajo por técnica Delphi.
ResultadosSe realizan recomendaciones sobre el uso de las TB disponibles en la actualidad en nuestro país para el tratamiento de la APs. Estas recomendaciones incluyen la evaluación de la enfermedad, objetivos del tratamiento, esquema terapéutico y cambios en el mismo.
ConclusionesSe presentan las actualizaciones a las recomendaciones SER para el uso de TB en pacientes con APs.
Due to the amount and quality variability regarding the use of biologic therapy (BT) in psoriatic arthritis (PsA) patients, the Spanish Society of Rheumatology (SER) has promoted the generation of recommendations based on the best evidence available. These recommendations should serve as reference to rheumatologists and those involved in the treatment of patients with PsA, who are using, or about to use BT.
MethodsRecommendations were developed following a nominal group methodology and based on systematic reviews. The level of evidence and degree of recommendation was classified according to the model proposed by the Center for Evidence Based Medicine at Oxford. The level of agreement was established through Delphi technique.
ResultsWe have produced recommendations for the use of TB currently available for PsA in our country. These recommendations include disease assessment, treatment objectives, therapeutic scheme and switching.
ConclusionsWe present an update on the SER recommendations for the use of BT in patients with PsA.
La artritis psoriásica (APs) es una enfermedad inflamatoria musculoesquelética crónica, habitualmente seronegativa, asociada a la presencia de psoriasis cutánea1. La APs ya establecida se clasifica de acuerdo a los criterios CASPAR2 (tabla 1), aunque todavía está por confirmar la utilidad de estos criterios en la APs de inicio3.
Criterios CASPAR para la clasificación de la artritis psoriásica.
| Enfermedad inflamatoria articular (periférica, vertebral o entesítica), con 3 o más puntos obtenidos de las siguientes categorías: | |
| a) Categorías | |
| Presencia actual de psoriasis, historia personal o familiar de psoriasis | |
| Presencia actual definida como psoriasis en la piel o cuero cabelludo evaluado por un reumatólogo o dermatólogo | 2 puntos |
| La historia personal es la historia de psoriasis obtenida del paciente, dermatólogo, médico de cabecera, reumatólogo u otro personal sanitario cualificado | 1 punto |
| La historia familiar es la historia de psoriasis en un familiar de primer o segundo grado referido por el paciente | 1 punto |
| b) Distrofia psoriásica ungueal, incluidos onicólisis, pitting e hiperqueratosis, observados en la exploración actual | 1 punto |
| c) Factor reumatoide negativo, determinado por cualquier método excepto el látex, preferible ELISA o nefelometría. Los valores serán los del laboratorio local de referencia | 1 punto |
| d) Historia actual de dactilitis, definida como inflamación de todo el dedo o una historia de dactilitis recogida por un reumatólogo | 1 punto |
| e) Evidencia radiográfica de neoformación ósea yuxtaarticular cerca de los márgenes de la articulación (manos y pies): osificación mal definida (excluidos osteofitos) | 1 punto |
Desde el punto de vista clínico, existen cinco grandes áreas de manifestaciones características de la APs: la artritis periférica, vertebral, dactilitis, entesitis y las cutáneo-ungueales4. Estas manifestaciones pueden presentarse de forma aislada o confluir en su conjunto en un paciente singular.
Se estima que la prevalencia de la psoriasis cutánea en la población general oscila entre el 0,1 y el 2,8%5, y en pacientes con artritis ronda el 7%. La artritis inflamatoria ocurre en el 2-3% de la población general, pero en pacientes con psoriasis la prevalencia de artritis varía del 6 al 42%. Estimar la prevalencia exacta de la APs es complicado debido a la falta de unos criterios diagnósticos y de clasificación de uso generalizado, así como a las dificultades de muchos profesionales para realizar un diagnóstico correcto de la enfermedad6,7. Ésta varía del 0,04 al 0,1% en la población general8, siendo la incidencia estimada de 3,4 a 8 casos por 100.000 habitantes y año9–12.
En relación con el curso y pronóstico de la APs, aunque tradicionalmente se la ha considerado como una forma de artritis menos grave que la artritis reumatoide (AR), toda la información procedente de los estudios en estos últimos años no indica precisamente eso. En general, al igual que sucede en otras enfermedades inflamatorias, incluidas las EsA, el curso es muy variable de unos enfermos a otros.
Distintos estudios ponen de manifiesto que la enfermedad progresa en muchos pacientes, incluso con el uso de fármacos modificadores de la enfermedad (FAME)13,14. Finalmente, y en cuanto a la mortalidad, existe cierta controversia en referencia a si está aumentada en la APs. Algunos expertos sostienen que no, pero existen estudios en los que sí lo está, siendo las principales causas de muerte la enfermedad cardiovascular, los trastornos respiratorios y las neoplasias15,16.
La estrategia terapéutica en la APs ha estado condicionada por presunciones clínicas no fundamentadas muchas veces en estudios clínicos objetivos. Así se ha asumido que, dependiendo de la clínica, la APs puede ser similar a la AR o a la espondilitis anquilosante (EA), por lo que existen pocos estudios de calidad que evalúen la eficacia de los FAME en la APs; ninguno además ha evaluado su eficacia a nivel estructural.
El tratamiento utilizado en la APs dependerá, además, del tipo de manifestación predominante (periférica, axial, mixta), de la gravedad de la enfermedad, entendiendo que la gravedad incluye la actividad de la APs, extensión e impacto sobre el individuo17.
Formas periféricasEl tratamiento de la artritis periférica se basa en el uso de antiinflamatorios no esteroideos (AINE), glucocorticoides (GC) y FAME, de forma aislada o asociados. Puede utilizarse un AINE para el control de los signos y síntomas de la enfermedad si la manifestación articular, entesitis o dactilitis es leve18; si la manifestación articular es moderada o severa (≥ 3 articulaciones dolorosas (NAD) o inflamadas (NAT) o casos de entesitis/dactilitis refractarios) se utiliza un FAME o una combinación de ellos: sulfasalacina (SSZ), leflunomida (LEF), metotrexato (MTX) y ciclosporina A19–22.
Los GC orales pueden utilizarse a dosis bajas asociados a los FAME para el control de la clínica de la APs. En casos de monoartritis, oligoartritis o poliartritis con articulaciones especialmente sintomáticas o entesitis o dactilitis pueden ser útiles las infiltraciones locales de GC23.
Formas axialesNo existe actualmente un consenso que permita definir la manifestación axial en los pacientes con APs24, sin embargo existen ya trabajos que permiten realizar las siguientes consideraciones: la manifestación axial debe considerarse en un paciente que presente dolor vertebral inflamatorio y al menos sacroiliitis radiológica grado II unilateral4,25,26.
En el tratamiento de estas manifestaciones se utilizan los AINE. Los FAME no han demostrado eficacia24.
Formas musculoesqueléticas mixtas (periférico más axial)Se basan en lo comentado anteriormente.
Dactilitis y entesitisPueden presentarse aisladas o en el contexto de una enfermedad más «extendida». En el tratamiento de la dactilitis/entesitis aislada se puede utilizar para su tratamiento AINE y/o infiltraciones locales con GC. En el caso de dactilitis/entesitis refractarias o una enfermedad más general, pueden utilizarse para su tratamiento FAME. En todo caso, la decisión clínica del FAME a utilizar vendría condicionada por el contexto general de la afección articular.
Afectación cutánea y unguealEstá fuera del ámbito de estas recomendaciones la valoración de la manifestación cutánea en los pacientes con APs; sin embargo, cabe reseñar que el grado de extensión de la psoriasis cutánea, valorada conjuntamente con el dermatólogo, deberá tenerse en cuenta en el contexto general del paciente con APs a la hora de escoger un FAME para realizar su tratamiento.
Para más información sobre la terapia convencional en la APs recomendamos consultar la ESPOGUIA27.
El objetivo de las presentes recomendaciones es poner en manos de los especialistas en reumatología, y de todos aquellos especialistas (como médicos de atención primaria, médicos internistas, etc.) o profesionales sanitarios que tienen a su cuidado pacientes con APs, un instrumento que pueda servir de orientación para el manejo terapéutico con terapia biológica (TB) de estos pacientes. Señalar que las referentes a la monitorización de la TB se mostrarán en otro documento consenso. Todas estas recomendaciones deben contribuir a mejorar el cuidado de los pacientes con APs. Por otro lado, deben de contribuir a un conocimiento y una mayor difusión de la importancia de esta enfermedad.
MétodosPara realizar este consenso, se utilizó una modificación de la metodología de RAND/UCLA28. Este documento se basa en las revisiones y recomendaciones de la ESPOGUIA27 junto con una revisión crítica del consenso previo29. Se formó un panel de 19 expertos reumatólogos que pertenecieran al Grupo de Espondiloartritis de la Sociedad Española de Reumatología (SER) (GRESSER) o que hubieran participado en la confección de la ESPOGUIA27 o del consenso de espondiloartritis (EspA) previo29. A estos se les envió un dossier con los consensos previos y la ESPOGUIA. Toda la elaboración del documento se realizó por distribución de tareas y comentarios a las partes. Dos expertos epidemiólogos se encargaron de la metodología del Consenso. En este Consenso no participaron pacientes.
Primero se asignó a cada panelista uno o varios apartados del consenso para su redacción. Una vez completado, se distribuyó a todo el panel para realizar comentarios. Tras ello, miembros de la Unidad de Investigación (UI) de la SER, unificaron, categorizaron, clasificaron y resumieron todos los comentarios para su valoración previa a la reunión del panel.
Se realizó una reunión de grupo nominal moderada por miembros de la UI de la SER. En esta reunión, se discutieron propuestas de modificaciones al documento en relación con el formato y el contenido, incluidas las recomendaciones.
Posteriormente, mediante una encuesta Delphi (vía online de forma anónima) se votaron las recomendaciones del consenso. Los resultados agregados se mostraron a todos los panelistas (Delphi modificado). Las recomendaciones con grado de acuerdo (GA) inferior al 70% fueron reeditadas y votadas en una segunda ronda. Se entiende que existe acuerdo si el panelista vota en una escala de 1 (totalmente en desacuerdo) a 10 (totalmente de acuerdo), 7 o más de 7.
El nivel de evidencia (NE) y el grado de recomendación (GR) se clasificaron de acuerdo con el modelo del Center for Evidence Based Medicine de Oxford30 por miembros de la UI de la SER.
Con toda esta información se redactó el documento definitivo.
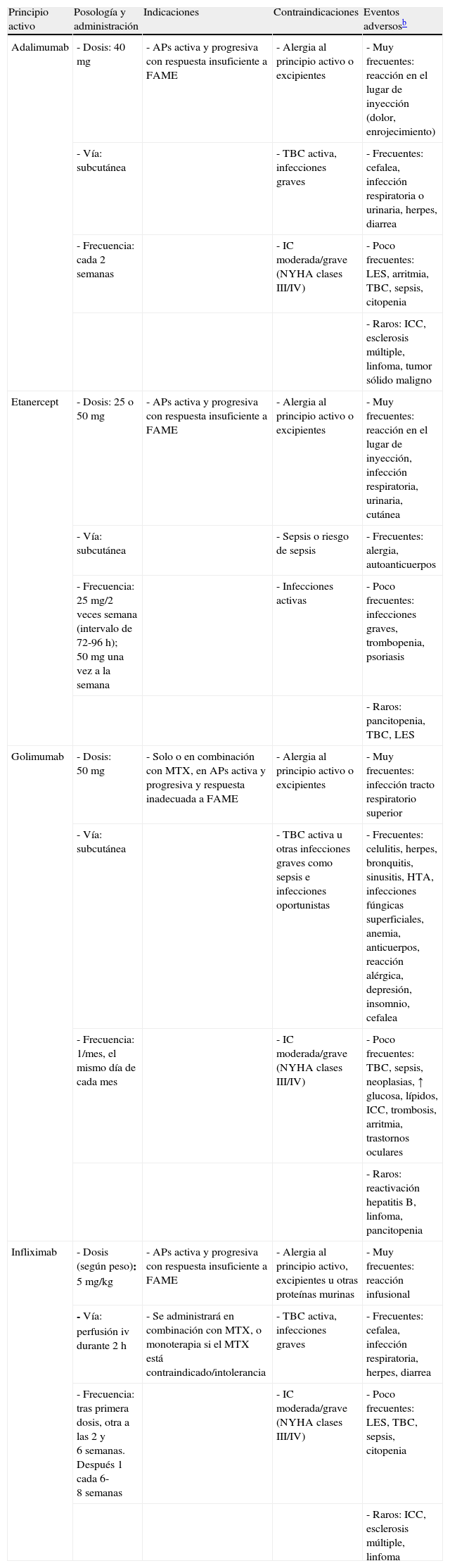
Consideraciones previasTerapia biológica disponibleLa ampliación del arsenal terapéutico de la APs con la TB ha supuesto un cambio radical en el paradigma de tratamiento de esta entidad (tabla 2). Actualmente, 4 de estas terapias tienen indicación aprobada por las agencias reguladoras para el tratamiento de los síntomas y signos de la APs activa refractaria a la terapia convencional. Estos agentes son: etanercept (ETN), infliximab (IFX), adalimumab (ADA) y golimumab. Otros fármacos con potencial utilidad, pero sin indicación aprobada actualmente, son: ustekinumab y certolizumab.
Agentes biológicos en el tratamiento de artritis psoriásica según ficha técnica (actualizado a diciembre de 2010)a.
| Principio activo | Posología y administración | Indicaciones | Contraindicaciones | Eventos adversosb |
| Adalimumab | - Dosis: 40 mg | - APs activa y progresiva con respuesta insuficiente a FAME | - Alergia al principio activo o excipientes | - Muy frecuentes: reacción en el lugar de inyección (dolor, enrojecimiento) |
| - Vía: subcutánea | - TBC activa, infecciones graves | - Frecuentes: cefalea, infección respiratoria o urinaria, herpes, diarrea | ||
| - Frecuencia: cada 2 semanas | - IC moderada/grave (NYHA clases III/IV) | - Poco frecuentes: LES, arritmia, TBC, sepsis, citopenia | ||
| - Raros: ICC, esclerosis múltiple, linfoma, tumor sólido maligno | ||||
| Etanercept | - Dosis: 25 o 50 mg | - APs activa y progresiva con respuesta insuficiente a FAME | - Alergia al principio activo o excipientes | - Muy frecuentes: reacción en el lugar de inyección, infección respiratoria, urinaria, cutánea |
| - Vía: subcutánea | - Sepsis o riesgo de sepsis | - Frecuentes: alergia, autoanticuerpos | ||
| - Frecuencia: 25 mg/2 veces semana (intervalo de 72-96 h); 50 mg una vez a la semana | - Infecciones activas | - Poco frecuentes: infecciones graves, trombopenia, psoriasis | ||
| - Raros: pancitopenia, TBC, LES | ||||
| Golimumab | - Dosis: 50 mg | - Solo o en combinación con MTX, en APs activa y progresiva y respuesta inadecuada a FAME | - Alergia al principio activo o excipientes | - Muy frecuentes: infección tracto respiratorio superior |
| - Vía: subcutánea | - TBC activa u otras infecciones graves como sepsis e infecciones oportunistas | - Frecuentes: celulitis, herpes, bronquitis, sinusitis, HTA, infecciones fúngicas superficiales, anemia, anticuerpos, reacción alérgica, depresión, insomnio, cefalea | ||
| - Frecuencia: 1/mes, el mismo día de cada mes | - IC moderada/grave (NYHA clases III/IV) | - Poco frecuentes: TBC, sepsis, neoplasias, ↑ glucosa, lípidos, ICC, trombosis, arritmia, trastornos oculares | ||
| - Raros: reactivación hepatitis B, linfoma, pancitopenia | ||||
| Infliximab | - Dosis (según peso): 5 mg/kg | - APs activa y progresiva con respuesta insuficiente a FAME | - Alergia al principio activo, excipientes u otras proteínas murinas | - Muy frecuentes: reacción infusional |
| - Vía: perfusión iv durante 2 h | - Se administrará en combinación con MTX, o monoterapia si el MTX está contraindicado/intolerancia | - TBC activa, infecciones graves | - Frecuentes: cefalea, infección respiratoria, herpes, diarrea | |
| - Frecuencia: tras primera dosis, otra a las 2 y 6 semanas. Después 1 cada 6-8 semanas | - IC moderada/grave (NYHA clases III/IV) | - Poco frecuentes: LES, TBC, sepsis, citopenia | ||
| - Raros: ICC, esclerosis múltiple, linfoma |
APs: artritis psoriásica; EsA: espondiloartritis; FAME: fármacos modificadores de la enfermedad; HTA: hipertensión arterial; IC: insuficiencia cardiaca; ICC: insuficiencia cardiaca congestiva; LES: lupus eritematoso sistémico; MTX: metotrexato; NYHA: New York Heart Association; TBC: tuberculosis; TNF: factor de necrosis tumoral;
La TB se ha mostrado efectiva para el tratamiento de la APs en relación con las manifestaciones articulares y cutáneas incluso en pacientes con enfermedad grave o muy grave31–37, tanto a corto plazo36,38–40 como al año y 2 años de tratamiento33,41–45, e incluso a los 5 años46. Sin embargo, actualmente no hay suficiente evidencia disponible sobre el uso de muchos fármacos en general (incluyendo los anti-TNFα) para el tratamiento de la afectación axial en los pacientes con APs. Por ello extrapolamos la evidencia de la EA a la APs. Por otro lado también mejoran la función, calidad de vida y parámetros de laboratorio como la VSG y la PCR36,44,47–53.
En estudios con radiografías simples se ha comprobado que disminuyen la progresión de la enfermedad en las articulaciones periféricas43,54,55.
En los pacientes con APs el efecto de la TB sobre otro tipo de manifestaciones como la amiloidosis56, osteoporosis57 o el riesgo cardiovascular58,59 está por determinar.
No hay datos que avalen la superioridad de un antagonista del TNFα sobre otro60, por lo que la elección concreta dependerá del criterio médico y las circunstancias particulares de cada paciente.
Finalmente, dadas sus diferentes estructuras, antigenicidad y mecanismos de acción, la falta de respuesta a uno de los antagonistas no implica necesariamente la ineficacia de otro, ya se ha visto que un paciente puede responder al cambiar de TB61–63.
Los miembros del panel consideran que los anti-TNFα deben estar disponibles para la práctica terapéutica de la APs, sin ningún tipo de prioridad o jerarquía ajena a la de la propia evidencia científica (NE 5; GR D; GA 93%).
Características de la terapia biológica disponibleEtanerceptETN es una proteína de fusión con el receptor soluble p75 del TNF unido a la Fc de una IgG (tabla 2). El ETN, en estudios realizados en pacientes con psoriasis cutánea, presenta una eficacia dosis dependiente, siendo las dosis de 50 mg 2 veces a la semana (vía subcutánea), el doble de la utilizada habitualmente en la APs, las que obtienen una mayor eficacia64.
ETN se ha mostrado más eficaz que el placebo en el tratamiento de la APs activa y refractaria a terapias convencionales (clínica articular y cutánea)45,55, que se ha objetivado en parámetros como los recuentos articulares, ACR20, Psoriatic Arthritis Response Criteria (PsARC), Psoriasis Area and Severity Index (PASI), PASI50. De la misma manera mejora la función (HAQ), calidad de vida (SF-36), VSG y PCR y disminuye el uso de AINE y la progresión radiológica44,47,51,55.
ETN se ha mostrado eficaz para el tratamiento de manifestaciones como la entesitis y la dactilitis en la APs64.
Se ha observado que con ETN se produce una rápida caída de los niveles de precursores de osteoclastos y una mejoría general del edema medular óseo (objetivado con RM), lo que da cuenta de su (posible) efecto antirresortivo en la APs57.
También se ha descrito el posible efecto beneficioso de las infiltraciones intraarticulares de ETN51.
InfliximabIFX es un anticuerpo monoclonal de origen quimérico contra el TNFα aprobado para el tratamiento de la APs (tabla 2). La dosis recomendada es de 5 mg/kg cada 6-8 semanas por vía intravenosa. Algunos estudios han mostrado que con dosis menores, manteniendo los mismos intervalos se consigue una eficacia similar65–67; sin embargo, esos datos proceden de estudios realizados en la EA, por lo que actualmente se hace imposible extrapolar estos resultados a la APs.
En la APs se ha puesto de manifiesto que IFX, siguiendo el régimen habitual, es eficaz tanto para la afectación articular como para la cutánea en pacientes activos y refractarios a al menos un FAME, eficacia que se ha medido en forma de recuentos articulares, respuesta ACR20/50/70, DAS28, PsARC o PASI32,41,54,68–70.
De igual manera, IFX se ha mostrado eficaz para el tratamiento de manifestaciones como la entesitis y la dactilitis en la APs54, pero también en las manifestaciones intestinales71 y uveítis (disminución del número de brotes)72.
Por otro lado, mejora calidad de vida (SF-36), la función física (HAQ)48, la VSG y la PCR70,73, y también reduce la progresión radiológica68,74.
Al interrumpir el tratamiento con IFX su efecto beneficioso se ha visto que puede mantenerse entre 2 y 6 meses75.
AdalimumabADA es el primer anticuerpo monoclonal totalmente humanizado con alta afinidad por el TNFα humano (tabla 2). La dosis recomendada es de 40 mg una vez cada 2 semanas por vía subcutánea.
Al igual que los otros agentes anti-TNFα, ADA ha demostrado ser eficaz en pacientes con APs activa y refractaria a terapias habituales, tanto desde el punto de vista articular como cutáneo: en la respuesta ACR20/50/70, PsARC, PASI, PASI/50/75/90/100, dolor, fatiga34,35,42,49,76.
ADA igualmente se ha mostrado eficaz para el tratamiento de manifestaciones como la entesitis y la dactilitis en la APs, función (HAQ) y calidad de vida (SF-36, DLQI)42,43,49 o parámetros de laboratorio50,53. También en las manifestaciones intestinales71 y uveítis (disminución del número de brotes)72.
En estudios con radiología simple se ha visto que disminuye progresión de la enfermedad37,42. Por otro lado, en un estudio abierto con 6 meses de seguimiento, en la RM de articulaciones periféricas se observó una mejoría significativa en el edema medular óseo sin que empeorara la evaluación de las erosiones. Sin embargo, los parámetros que evaluaban la sinovitis no habían mejorado77.
GolimumabGolimumab (tabla 2) es un nuevo anticuerpo monoclonal completamente humano dirigido frente al TNFα. Su dosis recomendada es de 50 mg subcutáneos cada 4 semanas. Golimumab ha demostrado una eficacia superior al placebo en un reciente ensayo fase III en pacientes con APs activa36,78. En dicho ensayo se probó la eficacia a las 14 semanas en las respuestas ACR20 y PASI75. También se confirmaron mejorías significativas en el HAQ, SF-36, Nail Psoriasis Severity Index y en las puntuaciones de entesitis. Este efecto se mantuvo hasta la semana 24 del estudio.
Resta por saber si este nuevo agente anti-TNFα tiene la capacidad de ralentizar o detener la progresión del daño estructural que han demostrado sus predecesores.
ResultadosObjetivo terapéuticoEl objetivo del tratamiento de la APs es la remisión de la enfermedad o, en su defecto, reducir al mínimo la actividad inflamatoria (MAE) para alcanzar una mejoría significativa de los síntomas y signos, preservar la capacidad funcional, mantener una buena calidad de vida y controlar el daño estructural (NE 5; GR D; GA 100%).
Para alcanzar una MAE, los pacientes con APs periférica deben reunir al menos 5 de los siguientes 7 criterios:
- -
NAD ≤ 1.
- -
NAT ≤ 1.
- -
PASI ≤ 1 o área de superficie corporal ≤ 3%.
- -
EVN dolor paciente ≤ 15.
- -
EVN actividad paciente ≤ 20.
- -
HAQ ≤ 0,5.
- -
Número de entesis dolorosas ≤ 1.
En formas de predominio periférico el panel considera aceptable conseguir, si la afectación es poliarticular, un DAS28 < 2,6 (casi remisión) o, en su defecto, un DAS28 < 3,2 (baja actividad) y/o una MAE. En las formas oligoarticulares la desaparición completa de la inflamación o, en su defecto, alcanzar una MAE.
Pero si a pesar del tratamiento correcto existe progresión radiológica articular y/o monoartritis y/o artritis aislada de las IFD, dactilitis y/o entesitis, que ocasione una marcada impotencia funcional o altere de forma importante la actividad laboral o calidad de vida del paciente, se considera que hay fracaso terapéutico. Igualmente, la existencia de manifestaciones extraarticulares no controladas (uveítis anterior de repetición, extensa afección cutánea, manifestaciones gastrointestinales, etc.) se considera fracaso al tratamiento.
El objetivo terapéutico en la APs de predomino axial es el de conseguir la menor actividad clínica posible, que idealmente correspondería a un índice BASDAI y valoración global del médico ≤ 2 y una valoración general de la enfermedad por el paciente ≤ 2 y del dolor axial nocturno ≤ 2, en la EVN79. No obstante, se consideran aceptables un BASDAI, valoración global del médico y una valoración general de la enfermedad por el paciente y del dolor axial nocturno ≤ 4 en la EVN. La persistencia de actividad después de que el paciente se haya sometido a un tratamiento convencional correcto indica fracaso terapéutico80.
El objetivo terapéutico en formas mixtas dependerá del patrón predominante.
Indicaciones de terapia biológica en pacientes con artritis psoriásicaLa TB está indicada en pacientes activos y refractarios a la terapia convencional (AINE, infiltraciones, FAME), excepto en circunstancias particulares en las que la gravedad de la APs (extensión de la psoriasis, dactilitis, entesitis, monoartritis, uveítis, etc.) limiten de modo claro la calidad de vida, las capacidades de ocio o laborales del individuo, haciendo que se pueda indicar la TB sin necesidad de agotar las posibilidades del tratamiento convencional (NE 5; GR D; GA 93,3%).
Para una información más detallada de la terapia convencional en la APs recomendamos consultar la ESPOGUIA27.
A) Formas periféricas
En estos pacientes, antes de instaurar una terapia con TB, y al igual que para la indicación de terapia convencional, además de evaluar la actividad de la APs se establecerá el pronóstico de acuerdo con los parámetros de gravedad (número de articulaciones con sinovitis activa, HAQ, enfermedad erosiva, etc.).
En pacientes con formas periféricas de APs previas al uso de TB, es necesario un tratamiento correcto con al menos un FAME del que dispongamos de evidencia documentada de su eficacia17,19,20. Los AINE y las dosis bajas de GC orales pueden ser útiles en las formas poliarticulares. En las formas monoarticulares u oligoarticulares, dactilitis o entesopatía, además se recomienda el uso de infiltraciones locales de GC. En monoartritis refractarias se puede usar la terapia intraarticular con radioisótopos.
En pacientes con APs y manifestaciones periféricas, los FAME recomendados por su perfil riesgo-beneficio son el MTX y la LEF (NE 2b; GR B; GA 93,3%).
Entre los FAME con eficacia documentada están la SSZ, el MTX, la LEF o la ciclosporina A. Las pautas recomendadas son las siguientes:
- -
MTX en escalada rápida de dosis: 7,5mg/semana durante el primer mes. Si al mes persiste la artritis en cualquier localización, se aumentará la dosis a 15 mg/semana. Si al mes todavía persiste la artritis, se aumentará a 20-25 mg/semana. Si tras 1 meses (o en caso de intolerancia) no se ha obtenido el objetivo terapéutico, es indicación de cambio de tratamiento. En caso de ineficacia con MTX oral, el clínico puede considerar, por su mayor biodisponibilidad, la posibilidad de administración por vía parenteral.
- -
LEF: 20 mg/día durante 3 meses (o la dosis de 10 mg en caso de intolerancia). No es necesaria la dosis de carga de 100 mg/día los primeros 3 días.
- -
SSZ: 2-3 g diarios durante 3 meses.
- -
Ciclosporina A: 3-5 mg/kg/día durante 3 meses o, en caso de efectos adversos, la dosis máxima tolerada.
Aunque no hay evidencia sólida para el uso de la terapia combinada entre FAME en APs, ésta podría ser una opción válida en aquellos pacientes que no se controlen con monoterapia o en quienes exista una progresión del daño estructural a pesar del tratamiento.
En APs de predominio periférico se considerará el uso de TB cuando no exista respuesta adecuada a un FAME o a la combinación entre ellos, durante al menos 3 meses, de los cuales al menos 2 meses deben ser a dosis plena (salvo que problemas de tolerancia o toxicidad limiten la dosis) (NE 5; GR D; GA 100%).
La presencia, aunque sea aislada, de monoartritis, entesitis, dactilitis, psoriasis cutánea lo suficientemente grave como para condicionar la calidad de vida (en este caso de acuerdo con el dermatólogo), la capacidad laboral o de ocio del individuo, podría ser indicación de TB si falla la terapia convencional.
Si existen criterios de actividad, el hecho de que el paciente tenga una afectación radiológica extensa o una limitación absoluta de la movilidad no excluyen la utilización de TB.
En cualquier caso, a la hora de establecer la indicación definitiva de TB, se considerará de máxima relevancia la opinión de un reumatólogo o de otro médico experto en APs y TB.
En los pacientes previamente tratados, antes de considerar la TB se debe comprobar si habían recibido un tratamiento correcto y actuar según lo señalado a continuación:
- -
Si ha sido tratado correctamente y persisten criterios de actividad, se recomienda añadir TB, según lo señalado previamente.
- -
Si no ha sido tratado correctamente, antes de considerar la TB se recomienda completar o reiniciar el tratamiento siguiendo las pautas recomendadas.
- -
En el caso particular de pacientes en que la APs cumpla criterios de respuesta con un FAME concreto, éste se haya suspendido y la enfermedad se haya reactivado, se recomienda un nuevo ciclo de tratamiento con el FAME al que respondió previamente antes de considerar la TB.
B) Formas axiales
En APs de predomino axial se considerará el uso de TB ante el fallo de al menos 2 AINE con potencia antiinflamatoria demostrada durante un periodo de 4 semanas cada AINE a la dosis máxima recomendada o tolerada, excepto que haya evidencia de toxicidad o contraindicación a los AINE (NE 5; GR D; GA 100%).
Aunque los AINE han demostrado su eficacia81, los inhibidores específicos de la ciclooxigenasa 2 (coxib) son una alternativa terapéutica a los AINE convencionales y en algunos casos se han mostrado altamente eficaces82,83.
En los pacientes previamente tratados, antes de considerar la TB se debe comprobar si habían recibido un tratamiento correcto y actuar según lo señalado en el punto anterior.
C) Formas mixtas
La indicación de TB se realizará si cumple alguno de los criterios comentados en los puntos anteriores.
Evaluación: herramientas, criterios y definición de enfermedad activaLa evaluación de la actividad de la APs es compleja debido a su heterogeneidad clínica. Por otro lado, no existe todavía una definición clara y consensuada de «enfermedad activa», como tiene la AR.
Herramientas de evaluaciónEl panel recomienda evaluar la actividad de la APs con un conjunto mínimo de parámetros adaptados al tipo de manifestación clínica predominante, articular periférica, axial o entesítica (NE 5; GR D; GA 100%).
A partir de la falta actual de un índice específico, validado y ampliamente aceptado para la valoración de la actividad de la APs, y teniendo en cuenta que para la decisión de uso de TB en APs hay valorar tanto parámetros de actividad como de gravedad e impacto de la enfermedad, a continuación describimos las variables a evaluar que a su vez dependen del patrón clínico predominante17,27,84.
A) Patrón clínico con manifestaciones periféricas:
Se recomienda evaluar en pacientes con manifestaciones articulares periféricas (NE 5; GR D; GA 80%):
- -
Recuentos de articulaciones tumefactas (de 66) y dolorosas (de 68).
- -
Recuento de dactilitis.
- -
Valoración global de la enfermedad del paciente con una escala visual numérica (EVN 0-10 última semana) o escala visual analógica (EVA 0-10 última semana).
- -
Valoración global de la enfermedad del médico con EVN o EVA (0-10).
- -
Valoración global del dolor con EVN o EVA (0-10 última semana).
- -
Valoración de la astenia con EVN o EVA (0-10 última semana), mediante el BASDAI (cuestión n.° 1) o cuestionarios específicos validados como el Functional Assessment of Chronic Illness Therapy (FACIT)85,86.
- -
PCR y/o VSG.
- -
HAQ o cuestionarios similares.
- -
Cuestionarios de calidad de vida validados de tipo genérico, como el SF-12, el SF-36 o EQ-5D, o específicos como el PsAQol87,88.
- -
Radiografías de manos y pies u otras articulaciones afectadas.
En comparación con la AR, se evalúan más articulaciones que incluyen las IFD17,27,84. Sin embargo, un estudio reciente ha mostrado un buen comportamiento de recuentos más reducidos (36 y 28 articulaciones), incluso sin incluir las IFD, y sin apreciar diferencias en los ACR20 finales89.
Las radiografías de manos y pies o de otras articulaciones afectadas, se recomienda solicitarlas una vez al año durante los primeros 3 o 4 años de evolución de la APs. Para cuantificar el grado de manifestación se recomienda alguno de los índices validados, con preferencia por el índice de Sharp-van der Heijde modificado para la APs90.
Las variables enumeradas permiten además el cálculo de índices compuestos de valoración de la actividad y respuesta como el ACR, el DAS, el DAS28 o el PsARC. Este último aunque específico para APs, reviste especial complejidad. La simple suma de estas variables combinadas en un índice compuesto parecido al Simplified Disease Activity Index (SDAI) o el Clinical Disease Activity Index (CDAI) en la AR se vislumbra como una alternativa interesante91,92.
Para más información sobre las herramientas de evaluación, se puede consultar la ESPOGUIA27.
B) Patrón clínico con manifestación axial:
Se recomienda evaluar en pacientes con manifestaciones axiales (NE 5; GR D; GA 100%):
- -
Cuestionario BASDAI93en EVN o EVA (0-10) (cuestionarios disponibles en la página web de la SER: http://www.ser.es/catalina/?cat=13)
- -
Valoración global de la enfermedad del paciente en EVN o EVA (0-10 en la última semana).
- -
Dolor axial nocturno debido a la EsA en EVN o EVA (0-10 en la última semana).
- -
PCR y VSG.
- -
Valoración global de la enfermedad por el médico (EVA o EVN 0-10).
Aunque la validez de la utilización del BASDAI en los pacientes con APs y manifestación axial es controvertida, de momento se mantiene su recomendación a falta de alternativas mejores94–96.
Puesto que la manifestación axial en la APs puede ser silente97, se recomienda en la primera evaluación de los pacientes con APs una radiografía de sacroiliacas para clasificar al paciente.
Para evaluar la limitación de la movilidad vertebral se ha demostrado la validez de las medidas metrológicas utilizadas en la EA, por lo tanto, si existen manifestaciones axiales, éstas deben de utilizarse de manera sistemática en el seguimiento de los pacientes (disponibles en la página web de la SER: http://www.ser.es/catalina/?cat=13)25,98.
C) Manifestación entesítica
Se recomienda recoger el número y la localización de las entesis sintomáticas preferiblemente mediante un índice validado (NE 5; GR D; GA 93,3%).
Para más información sobre índices y exploración de entesis recomendamos consultar la ESPOGUIA27.
D) Piel y uñas
No se recomienda ningún instrumento concreto para la evaluación de la afectación cutánea y ungueal en la práctica diaria, pero se recomienda anotar la presencia o ausencia de onicopatía, y consultar con un dermatólogo en caso de duda (NE 5; GR D; GA 100%).
Criterios y definición de enfermedad activaNo existe una definición consensuada sobre lo que es «enfermedad activa» en la APs, pero se entiende que existe actividad de la enfermedad si hay articulaciones inflamadas o al menos actividad moderada de la enfermedad según una escala compuesta de evaluación de la actividad de la APs (DAS, ACR, PsACR, etc.), (NE 5; GR D; GA 93,3%).
Los criterios de actividad se proponen para cada uno de los 3 patrones clínicos (formas axiales, periféricas y mixtas)24,86,99.
A) Formas periféricas
Se define enfermedad activa en pacientes con patrón poliarticular si el DAS28 ≥ 3,2; con patrón oligoarticular (≤ 4 articulaciones) si existe artritis/entesitis/dactilitis y la valoración global del médico es (EVN) ≥ 4 y al menos uno de los siguientes: valoración global del paciente (EVN) ≥ 4 o los reactantes de fase aguda están elevados (NE 5; GR D; GA 93,3%).
B) Formas axiales
Se define enfermedad activa en pacientes con afectación axial si el BASDAI y la valoración global del médico (EVN) son ≥ 4 y existe al menos uno de los siguientes criterios: valoración global del paciente (EVN) ≥ 4, dolor axial nocturno (EVA) ≥ 4 o elevación de los reactantes de fase aguda (VSG y/o PCR) (NE 5; GR D; GA 100%).
C) Formas mixtas
La definición de enfermedad activa en pacientes con formas mixtas vendrá marcada por el patrón clínico preponderante/relevante (NE 5; GR D; GA 100%).
También es importante tener en cuenta la extensión y localización de la enfermedad cutánea, así como el impacto sobre la calidad de vida, para realizar una evaluación global de la actividad de la APs17,20-22,100.
Valoración de la respuesta terapéuticaEn la APs se recomienda evaluar la respuesta a la TB cada 3-4 meses utilizando criterios adecuadas para cada patrón clínico (NE 5; GR D; GA 100%).
En la APs con afectación poliarticular un paciente responde a TB si consigue la remisión clínica (DAS28 < 2,6) o al menos reducir su actividad inflamatoria hasta situarla por debajo del objetivo terapéutico (DAS28 < 3,2). En casos en los que éste no se alcance, se aceptaría como suficiente un descenso del DAS de 1,2 (desde el nivel previo), para mantener el tratamiento con la TB que el clínico considere de elección, salvo que alguno de los tratamientos no biológicos previamente utilizados hubiera sido más efectivo, en cuyo caso se recomienda valorar su reinstauración17,29.
En las formas oligoarticulares, no existe ningún criterio claro de respuesta a anti-TNFα, por lo que el clínico deberá evaluar individualmente el paciente y tener en cuenta el tipo de articulación afectada y el impacto que ésta produce en el sujeto para tomar decisiones.
En la APs con manifestación axial, mientras no existan datos más sólidos se considerarán los mismos criterios de respuesta a la TB recomendados para la EA: responde a anti-TNFα si tras 4 meses de tratamiento se consigue al menos una disminución del BASDAI y de la valoración global del médico del 50% (o una disminución absoluta de más de 2 puntos respecto de los valores previos) y una disminución relativa del 50% en al menos uno de los siguientes: valoración global del paciente, dolor axial nocturno (si ambos previos al tratamiento eran ≥ 4) o disminución de VSG y/o PCR, si previamente estaban elevadas.
Se puede considerar fracaso del tratamiento con TB la monoartritis, entesopatía o dactilitis persistentes e incapacitantes o las manifestaciones extraarticulares relevantes no controladas o recurrentes.
Cambios en la dosificaciónSi a los 3-4 meses de iniciar la TB no hay respuesta o si la respuesta inicialmente alcanzada se pierde, no hay evidencia que avale un cambio en la dosificación de los agentes biológicos y se debería plantear un cambio en la estrategia terapéutica (NE 5; GR D; GA 100%).
En general, puede afirmarse que no existe evidencia sólida acerca de la utilidad de un cambio en la dosis de biológicos.
Cambios entre biológicosCuando no se ha logrado el objetivo terapéutico o éste se ha perdido, se recomienda cambiar a otro anti-TNFα (NE 2c; GR B; GA 100%).
En la APs, se ha publicado recientemente un estudio observacional en el que el cambio a otro anti-TNFα obtuvo una buena respuesta clínica101, pero necesitamos más estudios para confirmar estos hallazgos.
Por otra parte, dado que no existen otras dianas terapéuticas aprobadas para APs, parece razonable cambiar a otro anti-TNFα cuando no se ha logrado o se ha perdido el objetivo terapéutico.
Reducción de dosisNo hay evidencia actual en pacientes con APs que se encuentren en situación de remisión con TB que permita recomendar la reducción de dosis o alargamiento del periodo entre dosis (NE 5; GR D; GA 81%).
En cuanto a la posibilidad de reducción de dosis en pacientes con APs que se encuentren en remisión clínica con el uso de TB, no hay por el momento evidencia suficiente como para recomendar dicha práctica. En un estudio abierto se obtuvieron buenos resultados con dosis bajas de ETN (25 mg/semana)102, pero dicho estudio no responde a la pregunta de investigación planteada. De forma individualizada, se puede considerar una reducción del tratamiento.
DiscusiónEste documento forma parte de la segunda actualización del consenso de la SER sobre el uso de TB en las EspA. Se basa en las revisiones y recomendaciones de la ESPOGUIA27 junto con una revisión crítica del consenso previo29, siguiendo una metodología científica mediante encuesta Delphi. En relación con los anteriores consensos, la APs aparece como entidad individual para la que se ha realizado un consenso específico. Esta decisión la ha tomado el panel de expertos a partir de que las características diferenciales de la APs, la evidencia científica y las tendencias actuales en la literatura apoyan esta diferenciación.
Por otro lado, dada la relevancia y la envergadura actual de la evidencia sobre seguridad con el uso de las terapias biológicas en nuestro ámbito, se ha decidido realizar un consenso específico que se publicará próximamente.
Existe en los últimos años un creciente interés en el estudio de la APs, esto se evidencia mediante la creación de un grupo internacional (GRAPPA) dedicado al estudio de la APs y la psoriasis cutánea; por otro lado, en España existen actualmente grupos de investigación en la APs con notable relevancia internacional.
Aunque existe cierta discusión acerca de si la EA y la APs deberían de estudiarse «juntas», la realidad es que salvo en determinados aspectos, estas enfermedades desde el punto de vista clínica son diferentes. De esta manera, en la APs la afección de las articulaciones periféricas es un problema característico, y a día de hoy no es posible asimilar la afección axial en la APs como un proceso similar a la EA. Por lo tanto, estamos hablando de enfermedades diferentes con evaluaciones clínicas distintas. De hecho, actualmente existe discusión acerca de la posibilidad del desarrollo de un índice compuesto que capture todos los aspectos que son necesarios evaluar en la APs.
Por este motivo existe la necesidad de separar estas dos entidades, aspecto éste que se ha realizado en la gran mayoría de sociedades científicas. No existe, además, actualmente unas recomendaciones desarrolladas de la manera en la que se hacen en este manuscrito, quizás las recomendaciones del grupo GRAPPA son las más similares a éstas. El manuscrito aporta un nuevo enfoque a la hora de afrontar la terapia en la APs de una manera diferente a lo planteado en los consensos previos; así, el clínico a la hora de consultar estas recomendaciones no tendrá confusión con otra enfermedad como es la EA.
Los agentes antagonistas del TNFα son una realidad en el tratamiento de los pacientes con APs. En el presente consenso se han actualizado las recomendaciones sobre el uso de la TB en pacientes con APs. Es evidente que los agentes antagonistas del TNFα están cambiando de forma notable el pronóstico de los pacientes con APs, mejorando su calidad de vida. Incluso existen datos de que estos tratamientos cambian la historia natural de la enfermedad. Por otra parte, ya están apareciendo nuevas TB que pueden ser útiles en aquellos pacientes que por diferentes circunstancias, no toleran los anti-TNFα.
Es por ello que en el presente consenso se ha tratado de emitir recomendaciones en relación con el uso de estos fármacos prácticas y que abarquen todo el espectro de nuestra actividad diaria con los pacientes con APs. Y en este sentido, además nos gustaría destacar que, aunque actualmente no se dispone de suficiente evidencia científica de calidad para muchas de las recomendaciones, el grado de acuerdo de los panelistas a la hora de valorar las mismas ha sido muy alto, lo que hace que estas recomendaciones tengan un gran valor en la práctica diaria.
Finalmente, la gran cantidad de evidencia publicada en este contexto y la futura entrada de nuevos fármacos biológicos hace necesaria la actualización de este documento de una forma regular.
FinanciaciónEl presente documento ha sido financiado por la SER y parcialmente con el Subprograma RETICS, RD08/0075 (RIER) del Instituto de Salud Carlos III (ISCIII), dentro del VI PN de I + D + i 2008-2011 (FEDER).
Conflicto de interesesLos doctores: Estíbaliz Loza y Enrique Batlle declaran no tener conflicto de intereses. La Dra. Rosario García de Vicuña recibe becas de investigación de Roche, BMS y Schering Plough, así como honorarios o pagos por consultoría por parte de la Fundación Abbott. El Dr. Juan Cañete recibe becas de investigación de Abbott.
El panel desea agradecer a todos aquellos que participaron en la ESPOGUIA.