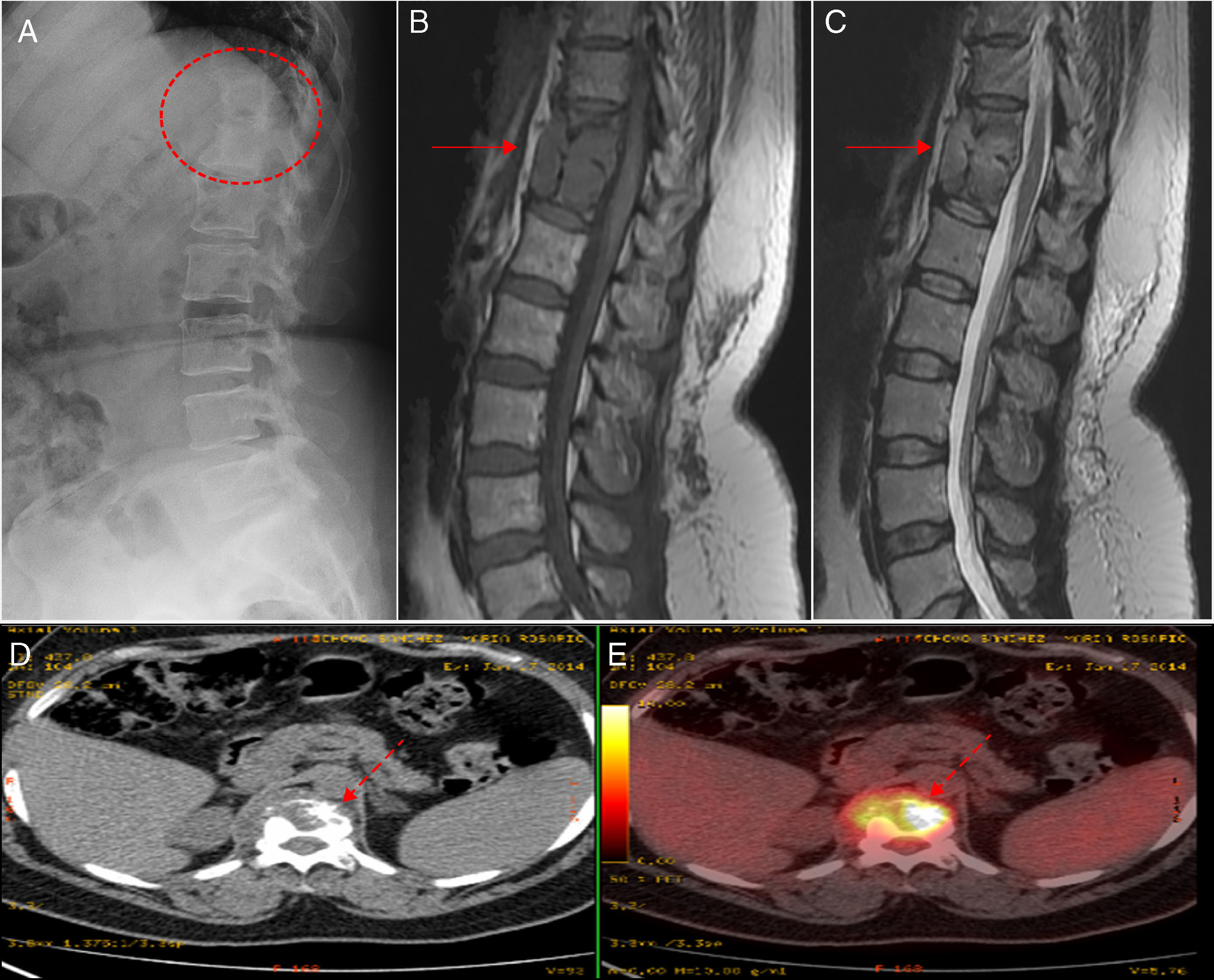
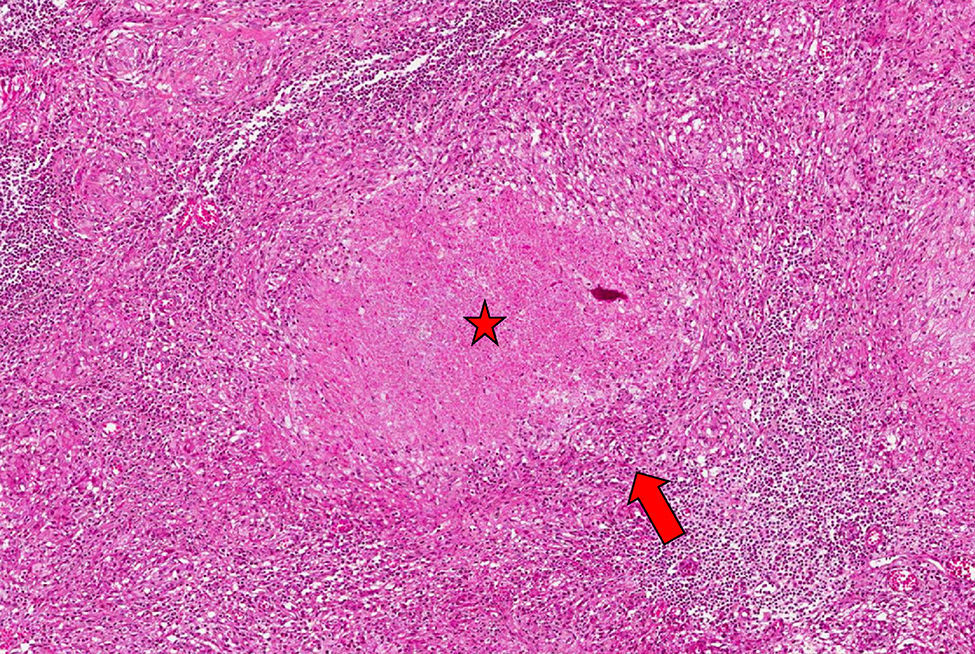
Mujer de 42 años, caucásica, con asma intrínseca controlada, en tratamiento crónico con corticoides inhalado y sin necesidad de corticoterapia sistémica de forma habitual. Tres años antes de la consulta actual realizó quimioprofilaxis con isoniacida durante 12 meses por presentar Mantoux positivo pero sin datos de enfermedad activa, tras contacto familiar con tuberculosis pulmonar. Ingresó por cuadro de 3 meses de evolución consistente en dolor dorsolumbar de perfil mixto con sudoración nocturna y sensación febril. En el estudio radiográfico se objetivó rarefacción ósea en los cuerpos vertebrales D11-D12 pero sin alteraciones en el parénquima pulmonar ni presencia de adenopatías mediastínicas. De las pruebas complementarias destacaron: hemoglobina 11,6g/dl, velocidad de sedimentación globular 35mm en 1.ª hora, proteína C reactiva 1,49mg/dl (VN<0,5mg/dl) y VIH (−). En la resonancia magnética se observaron hallazgos sugestivos de espondilodiscitis con absceso paravertebral bilateral y epidural anterior que afectaba a los cuerpos vertebrales D11 a D12 que se confirmó con el estudio metabólico mediante tomografía por emisión de positrones (fig. 1). La baciloscopia y cultivo de esputo, así como los hemocultivos y urocultivos, fueron negativos incluso para micobacterias. Dada la sospecha de una espondilodiscitis tuberculosa (EDT) se decidió realizar una biopsia guiada por tomografía e iniciar tratamiento con isoniacida, rifampicina, piracinamida y etambutol, analgesia con opioides menores y uso de ortesis rígida dorso-lumbar. El estudio histopatológico de la lesión demostró la presencia de granulomas caseificantes sugestiva de proceso tuberculoso, aunque el estudio con la tinción Ziehl Neelsen fue negativo (fig. 2). Posteriormente presentó una evolución clínico-radiológica satisfactoria tras completar 12 meses de tratamiento antituberculoso sin secuelas ni limitación axial posterior.
A) En el estudio radiológico se objetiva rarefacción ósea de los cuerpos vertebrales D11 y D12 con una gran erosión en su margen anterior. B) En el estudio de resonancia magnética se objetiva una lesión y colección lobulada que compromete a D11, D12 y su respectivo disco intervertebral (flecha continua) que es hipointenso en T1. C) Estudio de resonancia magnética que es hiperintenso en T2. D y E) En el estudio de la tomografía por emisión de positrones se comprueba la alta actividad metabólica de las lesiones (flecha discontinua).
La espondilodiscitis es una infección, generalmente bacteriana, que afecta a los cuerpos vertebrales y a sus respectivos discos adyacentes que lleva a la destrucción, inestabilidad y posterior anquilosis de las estructuras afectadas1. Se estima una incidencia de 2,4-6 casos/100.000 habitantes/año, con una mortalidad en torno al 5%2. Los factores de riesgo determinantes son el aumento de la esperanza de vida, la presencia de lesiones vertebrales previas, la presencia de inmunodeficiencias, el uso de tratamientos inmunosupresores y el uso de dispositivos intravasculares3–5.
La tuberculosis ósea representa el 20% de la afectación extrapulmonar, la afectación vertebral o mal de Pott corresponde al 50% de los casos de afectación esquelética y al 1-5% de todos los casos de infección por dicho germen6. La región dorsal es la zona de mayor asiento7.
La EDT es una rara pero muy severa condición clínica, la cual puede ocasionar una gran deformidad y complicaciones neurológicas precoces. A pesar de la disponibilidad actual de más pruebas complementarias, el diagnóstico de la EDT sigue siendo difícil y requiere de un alto índice de sospecha clínica8. Puede ocurrir en el contexto de una tuberculosis diseminada o de reactivación endógena de un foco vertebral latente9. El tratamiento es fundamentalmente médico con fármacos tuberculostáticos (isoniacida, rifampicina, pirazinamida o etambutol) habituales para la infección tuberculosa pulmonar con una duración media de 12 meses8.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Se agradece al Servicio de Medicina Nuclear y Radiología del Hospital General Universitario de Ciudad Real por la colaboración y facilidades prestadas para la realización del presente artículo.