Diseñar una estrategia de detección y derivación precoz de pacientes con posible espondiloartritis mediante el desarrollo de recomendaciones consensuadas dirigidas a los médicos de Atención Primaria (AP).
MétodosSe utilizó una metodología modificada de RAND/UCLA y revisión sistemática de la literatura. Se seleccionó un grupo de discusión formado por reumatólogos y médicos de AP. Se estudió el mapa del proceso y se propusieron recomendaciones y algoritmos que fueron sometidos a 2 rondas Delphi para evaluar el grado de aceptación y preferencia de criterios en un grupo amplio de reumatólogos y médicos de AP. Del análisis de la segunda ronda Delphi se extrajeron las recomendaciones finales.
ResultadosSe presentan recomendaciones, junto con su grado medio de acuerdo, para la derivación rápida de pacientes con sospecha de espondiloartritis. En concreto, se recomienda investigar el dolor lumbar crónico en menores de 45 años en 4 fases: 1) clínica: preguntas clave; 2) clínica: preguntas extra; 3) exploración física, y 4) pruebas complementarias. Se debe derivar a Reumatología si existen: 1) dolor lumbar inflamatorio; 2) signos indicativos de espondiloartritis, o 3) HLA B27 positivo, elevación de proteína C reactiva o signos radiológicos de sacroilitis. Se incluyen recomendaciones sobre el proceso de derivación y otras adicionales.
ConclusionesEl grado de acuerdo con estas sencillas recomendaciones es amplio. Es necesario diseñar estrategias de formación y sensibilización desde los servicios de Reumatología para mantener una óptima colaboración de AP en la identificación de los casos y facilitar que los servicios de Reumatología estén preparados para asumir las derivaciones.
To design a strategy for the early detection and referral of patients with possible spondyloarthritis based on recommendations developed, agreed upon, and directed to primary care physicians.
MethodsWe used a modified RAND/UCLA methodology plus a systematic literature review. The information was presented to a discussion group formed by rheumatologists and primary care physicians. The group studied the process map and proposed recommendations and algorithms that were subsequently submitted in two Delphi rounds to a larger group of rheumatologists and primary care physicians. The final set of recommendations was derived from the analysis of the second Delphi round.
ResultsWe present the recommendations, along with their mean level of agreement, on the early referral of patients with possible spondyloarthritis. The panel recommends that the study of chronic low back pain in patients under 45 years be performed in four phases 1) clinical: key questions, 2) clinical: extra questions, 3) physical examination, and 4) additional tests.
ConclusionsThe level of agreement with these simple recommendations is high. It is necessary to design strategies for the education and sensitization from rheumatology services to maintain an optimal collaboration with primary care and to facilitate referral to rheumatology departments.
La espondiloartritis (EsA) axial es una enfermedad inflamatoria crónica que afecta principalmente a las articulaciones vertebrales y sacroilíacas, y que, básicamente, evoluciona desde una forma sin afectación en la radiografía convencional (EsA axial no radiológica) hasta otra con sacroilitis radiológica (espondilitis anquilosante [EA])1,2.
Se ha estimado que su prevalencia está en torno al 0,7%3. Es un hecho conocido que la enfermedad debuta comúnmente de forma insidiosa, por lo general antes de los 40 años, con dolor lumbar crónico de tipo inflamatorio. La EsA axial y la EA pueden diagnosticarse aplicando una serie de criterios clínicos y radiológicos sencillos, y apoyándose en el HLA B27. Sin embargo, pueden pasar entre 7 y 9 años desde el inicio de los síntomas hasta que se establece un diagnóstico4,5.
Este retraso en el diagnóstico conlleva una demora en la instauración del tratamiento más adecuado para cada paciente y las consecuencias adversas de la enfermedad no tratada pueden disminuir la calidad de vida del paciente, provocar bajas laborales prolongadas y aumentar la carga económica del proceso, además de favorecer el daño estructural ligado a la presencia de la enfermedad no tratada en los primeros años de evolución6,7. Es por ello que se están diseñando estrategias que permitan derivar en fase precoz a los pacientes con sintomatología axial a consultas de Reumatología, lo que nos ayudaría a acortar los tiempos de diagnóstico y a optimizar el manejo terapéutico de estos pacientes en las fases más tempranas de la enfermedad4,8–12.
En el estudio RADAR12 se observó que el dolor lumbar de características inflamatorias es el criterio más utilizado y, a la vez, el más rentable, para establecer un mecanismo de derivación desde Atención Primaria (AP) a Reumatología. No existe, sin embargo, ninguna recomendación consensuada con AP que especifique qué criterios hay que evaluar en un paciente con dolor lumbar crónico para decidir una derivación adecuada a Reumatología.
El objetivo final de este documento es mejorar la calidad de la atención a pacientes con dolor lumbar inflamatorio crónico y EsA mediante la creación de un recurso fácil de usar, que no interrumpa la consulta, validado y que, en última instancia, beneficie al paciente. Este recurso debería incluir criterios de sospecha, algoritmos de investigación y recomendaciones sobre la derivación a Reumatología. Los usuarios a los que va dirigido este recurso son los médicos de AP (MAP).
MétodosSe utilizó una metodología modificada de RAND13, con grupos de discusión y técnica Delphi14 para evaluar el grado de aceptación de las recomendaciones y la preferencia de criterios.
Un panel compuesto por 4 reumatólogos expertos en EsA y 4 MAP, españoles todos, moderados por una metodóloga, celebró una reunión para fijar el alcance, los usuarios y el conjunto de criterios existentes, así como para identificar las dificultades de la evaluación y derivación de pacientes con sospecha de EsA. El grupo siguió el siguiente guión: 1) ¿cuáles son los criterios de sospecha/derivación de dolor lumbar inflamatorio disponibles?; 2) ¿cómo se evalúan los criterios disponibles?; 3) ¿cuál es el proceso actual de derivación y la sistemática de evaluación de dolor lumbar en primaria?, sopesando la dificultad de la evaluación de los criterios disponibles en este contexto; 4) ¿qué parámetros permiten realizar una selección informada de los criterios a recomendar?, y 5) soluciones o necesidades para mejorar la implantación de criterios (formativas, investigación, otras).
Con el fin de documentar la idoneidad de las recomendaciones y facilitar las decisiones de los panelistas, se realizó una revisión sistemática de la literatura sobre dolor lumbar en AP y se condensaron sus resultados en tablas de evidencia. Esta revisión permitió identificar los criterios existentes y los propuestos por el panel, así como su rendimiento. En especial, el objetivo era conocer su sensibilidad y especificidad, dado que se convertirían en instrumentos de cribado. La estrategia de búsqueda de la revisión está disponible en un apéndice; básicamente incluía sinónimos para «Low back pain AND Spondyloarthritis AND (sensitivity and specificity) AND primary care». Asimismo se preguntó a los panelistas sobre la facilidad de recabar el dato en AP, en concreto, si el dato está incluido en la anamnesis habitual y si el criterio puede interpretarse correctamente, esto es, si existe una buena concordancia entre lo que opinan el MAP y el reumatólogo.
Toda la información recabada se sintetizó en un informe y se preparó en formato encuesta para la votación informada por 25 profesionales, entre reumatólogos y MAP. La primera ronda Delphi se utilizó para priorizar ítems y recabar comentarios y opiniones sobre las propuestas, y la segunda para definir el grado de acuerdo. Los ítems conflictivos (bajo acuerdo o excesiva variabilidad) fueron discutidos y reformulados para la segunda ronda. Cada recomendación se presenta como resultado con su grado de acuerdo medio en la segunda ronda. El estudio completo se desarrolló durante todo el 2013.
ResultadosUna vez eliminados los artículos de revisión y realizada una búsqueda manual a partir de las publicaciones obtenidas, se recuperó un total de 12 estudios para revisión detallada. Se construyeron tablas de evidencia extrayendo los parámetros de eficacia de diferentes características clínicas para el diagnóstico de EsA (tabla 1). La tabla 2 reproduce una síntesis de parámetros de rendimiento diagnóstico realizada por Rudwaleit et al. en el año 2004 a partir de diversos estudios15. Como apéndice se incluye además una tabla en la que se resumen los datos disponibles para cada criterio propuesto por el panel.
Síntesis de la evidencia de los artículos seleccionados en la revisión sistemática sobre criterios de derivación
| Estudio | Población | Criterios de remisión (referral) | Diagnóstico de Spa (N y %) | Utilidad diagnóstica | Comentarios |
|---|---|---|---|---|---|
| Brandt et al., 200723 | (N = 350) Dolor lumbar (> 3 meses) en < 45 años | Al menos uno de los siguientes: dolor lumbar inflamatorioa HLA-B27 + sacroilitis (imagen) | Global: 159/350=45% Un criterio: 55/161=35% > un criterio: 102/163=64% HLA+sacroilitis: 28/33=85% HLA+DLI: 33/57=58% DLI+sacroilitis: 10/26=38% | Un criterio: S=35%; E=45%; RV+= 0,62 > un criterio: S=64%; E=68%; RV+= 2,01 | El uso de DLI como cribado requiere experiencia HLA-B27: siempre en combinación con otros parámetros |
| Poddubnyy et al., 20119 | (N=560) Dolor lumbar (> 3 meses) en < 45 años | (N=318) Estrategia 1: ≥ 1 de: dolor lumbar inflamatorio HLA-B27 + Sacroilitis (imagen) | Estrategia 1: 133/318=42% EA: 82/318=26%: EA SPA no radiológica: 51/318=16% | Estrategia 1b DLI: S=77%; E=23%; +=1 Sacroilitis: S=67%; E=52%; RV=1,4 HLA-B27: S=62%; E=68%; RV=1,9 | Mayor probabilidad de diagnóstico a>n.° de criterios Mala concordancia MAP/reumatólogos para DLI y sacroilitis radiológica La estrategia 1 es un método eficaz y fiable para el cribado de SPA axial en pacientes con dolor lumbar en AP |
| (N=242) Estrategia 2: ≥ 2 de: Dolor lumbar inflamatorio HLA-B27 + Sacroilitis (imagen) HTA familiar de EA Buena respuesta a AINE | Estrategia 2: 89/242=37% EA: 55/242=23%: SPA no radiológica: 34/242=14% Diferencias no significativas | Estrategia 2b DLI: S=83%; E=10%; RV+= 0,9 AINE: S=61%; E=33%; RV+= 0,9 HLA-B27: S=70%; E=58%; RV=1,6 Sacroilitis: S=55%; E=72%; RV+= 2 HTA familiar: S=24%; E=84%; RV=1,4 | |||
| Rudwaleit et al., 200624 | (N=213: 101 EA y 112 lumbalgia mecánica) Dolor lumbar (≥ 3 meses) en ≤ 50 años Objetivo: valor de las características del DLI y posibles combinaciones | Combinación 1: ≥ 2 de: Rigidez matutina > 30m Mejoría con ejercicio pero no con reposo Dolor despierta en la 2.ª mitad de la noche Dolor alternante en nalgas Combinación 2: ≥ 3 de los anteriores | Valor diagnóstico para DLI Combinación 1: S=70%; E=81%; RV+= 3,7 | Limitaciones: Muestra de conveniencia Diseño transversal Explorador no ciego al diagnóstico Necesidad de validación en estudio prospectivo | |
| Combinación 2 RV+= 12,4 | |||||
| Hermann et al., 200925 | (N=92) Remisión desde AP < 45 años que cumplen criterios de Calin de DLI DLI de Calin: ≥ 4 de dolor ≥3m Inicio < 40 años Comienzo insidioso Mejoría con ejercicio Rigidez matutina | Combinación 1 Dolor nocturno Dolor palpación SI DLI según criterios Calin Dolor cervical a la movilización cuello | Diagnóstico por reumatólogo SPA: 33% DL no inflamatorio: 67% | RV de parámetros aislados: Dolor nocturno: 3,3 Mejoría ejercicio no reposo: 2,1 Dolor exploración SI: 3,8 HLA-B27: 4,1 Combinación 1. Parámetros asociados tanto con SPA como con DL mecánico S=90%; E=95%; RV=16,8 | Se realizó regresión por pasos para estudiar asociación entre parámetros clínicos y diagnóstico de SPA, así como curvas ROC para calcular la S y E de las 2 combinaciones Los parámetros clínicos aislados tienen poca utilidad. Solo cuando se añaden los datos de afectación de la columna cervical se consiguen valores de S y E superiores al 90% La combinación incluye parámetros no utilizados en AP (exploración de movilidad de columna y de sacroilíacas) |
| Combinación 2: Dolor nocturno Dolor palpación SI DLI según criterios Calin | Combinación 2. Parámetros asociados únicamente con SPA S=60%; E=88%; RV+= 4,8 | ||||
| Braun et al., 20118 | (N=322) Remisión desde AP Dolor lumbar < 45 años y duración > 2m | Criterios de entrada: Rigidez matutina > 30min Mejoría con ejercicio, no reposo Dolor nocturno Respuesta a AINE Combinación de estos parámetros en distintas cohortes Criterios adicionales: Dolor alternante en nalgas Antecedentes familiares SPA Manifestaciones extraespinales: artritis, entesitis, psoriasis, EII y HLA-B27 | Diagnóstico por reumatólogo: SPA: 113 (35%) EA: 47 SPA no Rx: 66 Dolor lumbar no SPA: 209 (65%) | Criterios aislados: S y RV + para SPA Rigidez > 30min: 35%; 1,1 Mejoría ejercicio no reposo: 78%; 1,3 Dolor nocturno: 58%; 1,7 Respuesta AINE: 94%; 1,8 Dolor alternante nalga: 25%; 2,2 Ant entesitis: 15%; 1,9 Ant artritis: 11%; 2,5 Edad < 35: 77%; 1,4 HLA-B27: 35%; 3,9 ≥ 3 de los anteriores: 85%; 1,7 Mayor poder de discriminación en análisis regresión: Edad ≤ 35 años Dolor nocturno Dolor alternante en nalgas Respuesta a AINE Mejoría ejercicio no reposo Valor diagnóstico (S; E) de las combinaciones de estos últimos ≥ 4: 48% y 86% ≥ 3: 78% y 46% ≥ 2: 96% y 17% | Estudio prospectivo Los criterios aislados tienen poco valor en AP Las combinaciones tienen mayor poder de discriminación Punto de corte edad remisión: menor que en otros estudios |
| Keeling et al., 201226 | Desarrollo y validación de un cuestionario sobre DLI en AP (N=286) | Dominios Rigidez matutina Dolor nocturno Variación diurna de los síntomas Afectación articulaciones periféricas Respuesta al ejercicio Respuesta al reposo | DLI=220 DLM=66 Asociación con DLI (regresión): Variación diurna Respuesta ejercicio Respuesta al reposo | S y RV + para los distintos ítems: Rigidez: 48%, 1,9 Dolor nocturno: 51%; 1,3 Variación diurna: 49%, 5,9 Respuesta ejercicio: 53%, 1,8 Respuesta al reposo: 60%, 1,4 | Mejor utilidad para «variación diurna del dolor» (S 49% y RV + 5,9) Los resultados no mejoran con la combinación de ítems La rigidez matutina no discrimina bien entre DLI y DL inespecífico La «variación diurna» es una característica importante del DLI e indica la remisión, sobre todo si se trata de pacientes jóvenes con HLA+ |
| Sieper et al., 201212 | Criterio de entrada: DL crónico (>3m) en < 45 | Estrategia 1. Cualquiera de: DLI HLA-B27 Sacroilitis (imagen) Estrategia 2: ≥ 2 de DLI HLA-B27 Sacroilitis (imagen) Ant familiares de EsA axial Respuesta AINE Manifestaciones extraarticulares | Pacientes derivados N= 1.072 Estrategia 1: 504 Estrategia 2: 568 Vistos por reumatólogo N=1.049 Diagnóstico de EsA (reumatólogo) Estrategia 1: 176 (36%) Estrategia 2: 221 (40%) | Criterios individuales: S y RV + Sacroilitis: 76%, 19,9 HLA-B27: 66%, 3,3 M. extraarticulares: 55%, 2,2 DLI: 94%; 1,3 Ant fam de EsA: 13%, 1,5 Respuesta a AINE: 69%, 1,4 Combinaciones con>rendimiento Sacroilitis+DLI: 72%, 30,8 Dos de: Sacroilitis, HLA, DLI: 86%, 5,4 Extraarticular, DLI, AINE: 85%, 1,6 | Estudio internacional multicéntrico. Estrategia 1: resultados similares a la 2 y mucho más sencilla DLI es el criterio de derivación más utilizado y con buena concordancia MAP-reumatólogo La combinación con>rendimiento diagnóstico es el empleo de 2 de los 3 criterios siguientes: DLI, respuesta a AINE y manifestaciones extraarticulares Esta combinación tiene una S de 85% y una RV + de 1,6, con buena concordancia para DLI y manifestaciones extraarticulares (85% y 77%), aunque relativamente baja para la respuesta a AINE |
AINE: antiinflamatorios no esteroideos; AP: atención primaria; Ant: antecedentes; DL: dolor lumbar; DLI: dolor lumbar inflamatorio; DLM: dolor lumbar mecánico; E: especificidad; EA: espondilitis anquilosante; EII: enfermedad inflamatoria intestinal; EsA: espondiloartritis; HLA: human leukocyte antigen; HTA: hipertensión; ROC: receiver operating curve; RV: razón de verosimilitud; S: sensibilidad; SPA: espondiloartritis.
Sensibilidad, especificidad y razones de verosimilitud positiva de las características clínicas y de laboratorio de pacientes con espondilitis anquilosante, controles con dolor lumbar, pacientes con cualquier tipo de espondiloartritis o cualquier control
| Grupos de pacientes y tamaño del grupo | ||||||
|---|---|---|---|---|---|---|
| S (%) | E (%) | RV + | EA (n) | Control dolor lumbar (n) | Todas Spa (n) | Control (n)a |
| Dolor lumbar inflamatorio | ||||||
| 95 | 76 | 4,0 | 42 | 21 | – | |
| 38 | 100 | 3,1 | 21 | – | 83 | |
| 65 | 79 | 3,6 | 27 | 422 | – | |
| 71 | 75 | 3,1 | – | – | 774 | |
| 75 | 80 | 101 | 112 | – | ||
| 76 | ||||||
| Dolor alternante en nalgas | ||||||
| 20 | 97 | 6,6 | 403 | 674 | ||
| 39 | 98 | 19,5 | 124 | 1.964 | ||
| 20 | 89 | 1,8 | 44 | 29 | 104 | 75 |
| 43 | 95 | 9,6 | 218 | 1.242 | ||
| 43 | 100 | – | 101 | 112 | ||
| 32 | 97 | 10,4 | 105 | 163 | ||
| 37 | 98 | 3,7 | ||||
| 40 | 90 | 4,0 | ||||
| Talalgia (entesitis) | ||||||
| 16 | 90 | 1,6 | 70 | 32 | ||
| 37 | 89 | 3,4 | 403 | 674 | ||
| 25 | 90 | 2,5 | 44 | 29 | 104 | 75 |
| 52 | 92 | 6,5 | 124 | 1.964 | ||
| 47 | 94 | 7,8 | 218 | 1.242 | ||
| 50 | 96 | 12,5 | ||||
| 52 | 93 | 7,4 | 105 | 163 | ||
| 37 | 89 | 3,4 | ||||
| Artritis periférica | ||||||
| 41 | 94 | 6,8 | 70 | 32 | ||
| 40 | 90 | 4,0 | 403 | 674 | ||
| 44 | 95 | 8,8 | 44 | 29 | 124 | 1.964 |
| 42 | 91 | 4,7 | 218 | 1.242 | ||
| 62 | 100 | – | ||||
| 26 | 98 | 13 | 105 | 163 | ||
| – | – | – | ||||
| 40 | 90 | 4,0 | ||||
| Dactilitis | ||||||
| 18 | 96 | 4,5 | 403 | 674 | ||
| 27 | 99 | 27 | 124 | 1.964 | ||
| 24 | 96 | 6 | 218 | 1.242 | ||
| 12 | 98 | 6 | 105 | 163 | ||
| 18 | 96 | 4,5 | ||||
| Uveítis anterior | ||||||
| 10 | 100 | − | 70 | 32 | ||
| 19 | – | – | 42 | 12 | ||
| 22 | 97 | 7,3 | 403 | 674 | ||
| 14 | 99 | 14 | 676 | 124 | 1.964 | |
| 13 | 99 | 13 | 218 | 1.242 | ||
| 4 | 100 | – | 105 | 163 | ||
| 21 | – | – | ||||
| 22 | 97 | 7,3 | ||||
| Psoriasis | ||||||
| 17 | − | − | 807 | |||
| 1,2 | – | – | 676 | |||
| 10 | 96¿ | 2,5 | ||||
| EII | ||||||
| 7 | − | − | 828 | |||
| 1,7 | – | – | 676 | |||
| 4 | 99 | 4 | ||||
| Antecedentes familiares de EA, artritis reactiva, EEI, psoriasis, uveítis anterior | ||||||
| 7 | 100 | − | 70 | 32 | 104 | 75 |
| 31 | 93 | 4,4 | 403 | 674 | ||
| 32 | 95 | 6,4 | 44 | 29 | 218 | 1.242 |
| 36 | 97 | 12 | ||||
| 20 | 100 | – | 676 | 105 | 163 | |
| 15 | 99 | 15 | ||||
| 10 | – | – | ||||
| 32 | 95 | 6,4 | ||||
| Respuesta a AINE | ||||||
| 77 | 85 | 5,1 | 69 | 769 | ||
| 71 | 75 | 2,8 | 218 | 1.242 | ||
| 61 | 80 | 3,1 | 676 | 105 | 163 | |
| 64 | – | – | ||||
| 77 | 85 | 5,1 | ||||
| Elevación de reactantes de fase aguda (PCR) | ||||||
| 49 | 100 | − | 70 | 32 | ||
| 69 | 67 | 3 | 42 | 12 | ||
| 39 | – | – | 443 | |||
| 38 | – | – | 149 | 112 | ||
| 75 | – | – | 70 | |||
| 51 | 75 | 2 | 101 | |||
| 56b | – | – | ||||
| 50 | 80 | 2,5 | ||||
| HLA-B27 | ||||||
| 96 | 96 | 24 | 40 | 906 | ||
| 88 | 92 | 11 | 75 | 75 | ||
| 83 | 95 | 16,6 | 70 | 32 | ||
| 88 | – | 42 | 12 | 1.871 | ||
| – | 91 | |||||
| 89 | 94 | 14,8 | 101 | 112 | ||
| 90c | 90 | 9,0 | ||||
| RM | ||||||
| 93 | 100 | − | 25 | 12 | 15 | |
| 54 | 83 | 3,1 | 12 | 24 | ||
| 83 | 93 | 11,8 | 36 | 53 | 36 | |
| 94 | 100 | – | 20 | 17 | ||
| 90 | – | – | 41 | |||
| 90 | 90 | 9,0 | ||||
Cada línea corresponde al resultado de un estudio. La línea final y en negrita corresponde al valor agrupado.
AINE: antiinflamatorios no esteroideos; E: especificidad; EA: espondilitis anquilosante; EII: enfermedad inflamatoria intestinal; EsA: espondiloartritis; PCR: proteína C reactiva; RV: razón de verosimilitud; RM: resonancia magnética; Rx: radiología; S: sensibilidad; VSG: velocidad de sedimentación.
aControles: en general con enfermedades musculoesqueléticas no EsA.
cLa sensibilidad del HLA-B27 se refiere a EsA con afectación axial, es decir, con dolor lumbar inflamatorio.
Datos de un estudio observacional sobre Spa no publicado.
Reproducido de: Rudwaleit et al.15, con permiso de BMJ Publishing Group Ltd.
Las recomendaciones se presentan discutidas a continuación y en formato tabulado (tabla 3), acompañada cada una con el grado de acuerdo (de 0 a 10) y algoritmo (fig. 1).
Recomendaciones para la investigación y derivación de pacientes con DLI
| Recomendación | Acuerdo (media sobre 10) |
|---|---|
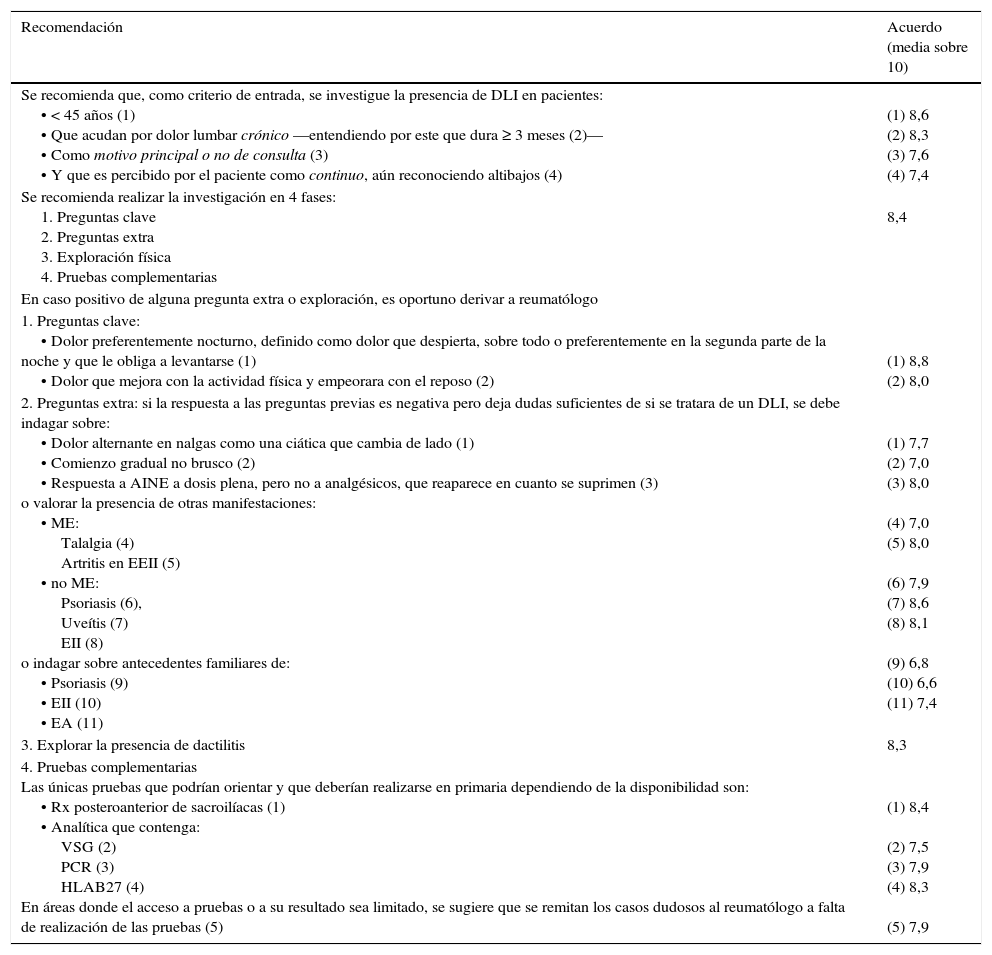
| Se recomienda que, como criterio de entrada, se investigue la presencia de DLI en pacientes: • < 45 años (1) • Que acudan por dolor lumbar crónico —entendiendo por este que dura ≥ 3 meses (2)— • Como motivo principal o no de consulta (3) • Y que es percibido por el paciente como continuo, aún reconociendo altibajos (4) | (1) 8,6 (2) 8,3 (3) 7,6 (4) 7,4 |
| Se recomienda realizar la investigación en 4 fases: 1. Preguntas clave 2. Preguntas extra 3. Exploración física 4. Pruebas complementarias | 8,4 |
| En caso positivo de alguna pregunta extra o exploración, es oportuno derivar a reumatólogo | |
| 1. Preguntas clave: • Dolor preferentemente nocturno, definido como dolor que despierta, sobre todo o preferentemente en la segunda parte de la noche y que le obliga a levantarse (1) • Dolor que mejora con la actividad física y empeorara con el reposo (2) | (1) 8,8 (2) 8,0 |
| 2. Preguntas extra: si la respuesta a las preguntas previas es negativa pero deja dudas suficientes de si se tratara de un DLI, se debe indagar sobre: • Dolor alternante en nalgas como una ciática que cambia de lado (1) • Comienzo gradual no brusco (2) • Respuesta a AINE a dosis plena, pero no a analgésicos, que reaparece en cuanto se suprimen (3) o valorar la presencia de otras manifestaciones: • ME: Talalgia (4) Artritis en EEII (5) • no ME: Psoriasis (6), Uveítis (7) EII (8) o indagar sobre antecedentes familiares de: • Psoriasis (9) • EII (10) • EA (11) | (1) 7,7 (2) 7,0 (3) 8,0 (4) 7,0 (5) 8,0 (6) 7,9 (7) 8,6 (8) 8,1 (9) 6,8 (10) 6,6 (11) 7,4 |
| 3. Explorar la presencia de dactilitis | 8,3 |
| 4. Pruebas complementarias Las únicas pruebas que podrían orientar y que deberían realizarse en primaria dependiendo de la disponibilidad son: • Rx posteroanterior de sacroilíacas (1) • Analítica que contenga: VSG (2) PCR (3) HLAB27 (4) En áreas donde el acceso a pruebas o a su resultado sea limitado, se sugiere que se remitan los casos dudosos al reumatólogo a falta de realización de las pruebas (5) | (1) 8,4 (2) 7,5 (3) 7,9 (4) 8,3 (5) 7,9 |
AINE: antiinflamatorios no esteroideos; DLI: dolor lumbar inflamatorio; EA: espondilitis anquilosante; EII: enfermedad inflamatoria intestinal; ME: musculoesqueléticas; PCR: proteína C reactiva; Spa: espondiloartritis.
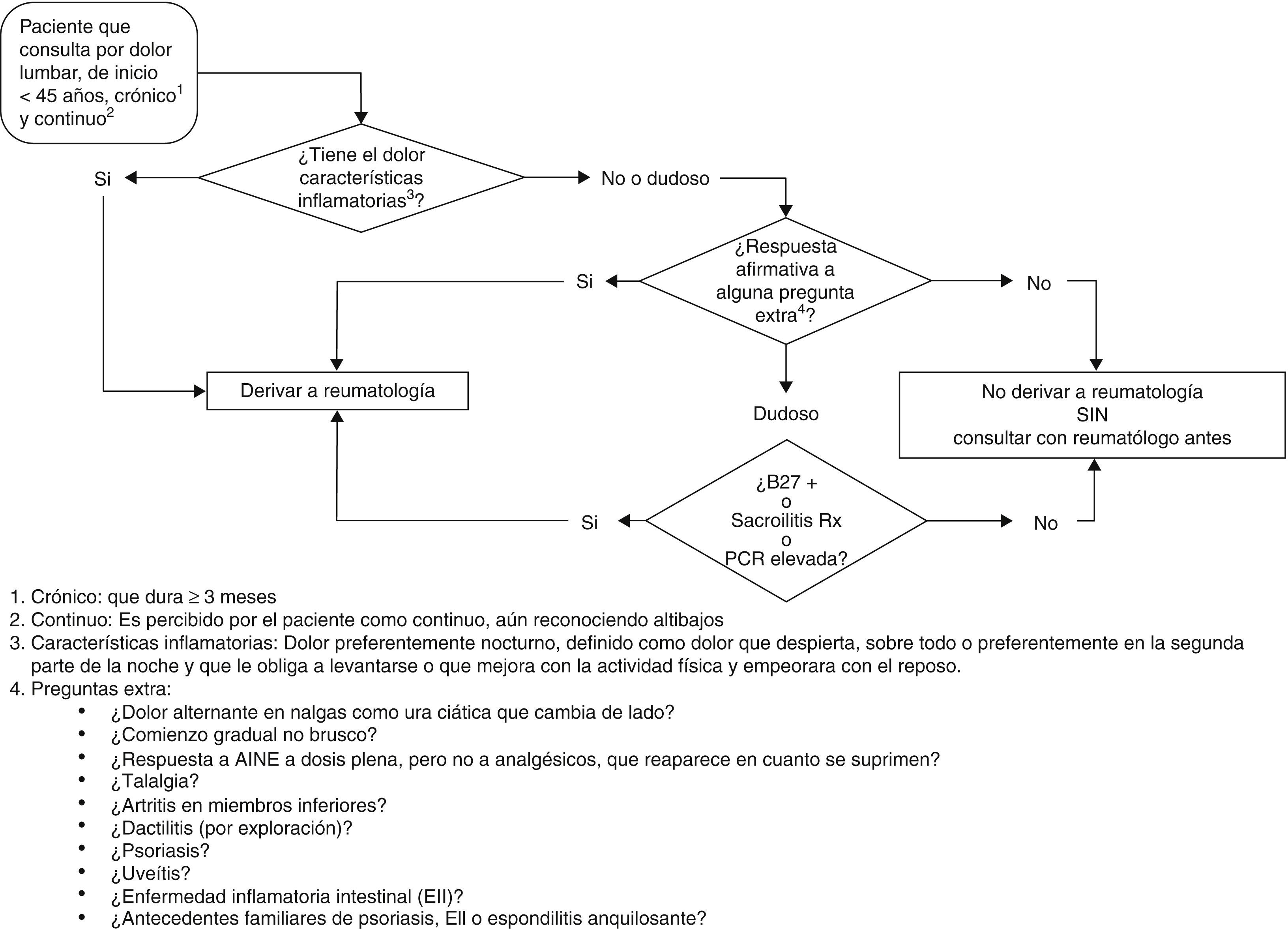
Algoritmo de derivación de los pacientes con DLI. Según el algoritmo, la derivación de pacientes menores de 45 años con dolor lumbar crónico debe realizarse en 4 fases definidas por preguntas clave, preguntas extra, exploración física y pruebas complementarias. Los componentes de cada una de estas fases se explican en el texto.
El panel estableció que los pacientes diana para investigar la posibilidad de dolor lumbar inflamatorio y EsA, y por tanto aquellos a los que aplican estas pautas, son aquellos en los que el dolor se inicia antes de los 45 años; que acudan por dolor lumbar como motivo de consulta, en los que el dolor lumbar es crónico, entendiendo como tal el dolor que dura 3 meses o más y que se percibe por el paciente como continuo, aun reconociendo altibajos.
A quién derivar, qué es dolor lumbar inflamatorioSe derivará a los pacientes con dolor lumbar inflamatorio según el algoritmo presentado en la figura 1. Se recomienda realizar la investigación de un dolor lumbar crónico en menores de 45 años en 4 fases: 1) clínica: preguntas clave; 2) clínica: preguntas extra; 3) exploración física, y 4) pruebas complementarias.
Preguntas clave. Si el dolor presenta alguna de las siguientes características, se consideraría dolor lumbar inflamatorio y sería motivo de derivación a reumatología: 1) dolor preponderadamente nocturno, definido como dolor que despierta, sobre todo, o preferentemente, en la segunda parte de la noche y que le obliga a levantarse, y 2) mejora con actividad física y empeora con el reposo.
Preguntas extra y exploración física. Si el dolor no presenta las características anteriores pero existen dudas suficientes sobre si se trata de un dolor inflamatorio, se debe indagar sobre los siguientes aspectos: 1) sobre el dolor lumbar inflamatorio: a) ¿se produce un dolor alternante en nalgas como una ciática que cambia de lado?, b) ¿fue el comienzo gradual, no brusco?, y c) ¿responde el dolor a antiinflamatorios no esteroideos a dosis plena, pero no a analgésicos, y reaparece en cuanto se suprimen?; 2) ¿presenta el paciente otras manifestaciones musculoesqueléticas además de un dolor lumbar dudosamente inflamatorio?. De forma específica indagar sobre: a) talalgia (en zona posterior del talón o en su región de apoyo), y b) artritis en extremidades inferiores; 3) ¿presenta el paciente alguna de estas manifestaciones extraarticulares?: a) psoriasis, b) uveítis, y c) enfermedad inflamatoria intestinal, y 4) ¿tiene el paciente antecedentes familiares de: a) psoriasis, b) enfermedad inflamatoria intestinal, o c) EA?
En esta fase meramente clínica todavía, no se considera que la exploración física sea determinante salvo por la presencia de dactilitis (dedos en salchicha).
La respuesta positiva a alguna de estas preguntas extra o datos de exploración indica la idoneidad de la derivación al reumatólogo.
Pruebas complementarias. A pesar de que las pruebas complementarias pueden ser de utilidad en los casos en los que el dolor presenta características inflamatorias dudosas, la realización de: 1) radiografía postero-anterior de sacroilíacas, y 2) analítica que contenga: a) velocidad de sedimentación globular, b) PCR, y c) HLA-B27, dependerá de su disponibilidad en AP, por lo que el algoritmo puede acabar directamente en el paso anterior en función de los protocolos existentes en el área. En áreas donde el acceso a pruebas o a su resultado sea limitado, se sugiere que se remitan los casos dudosos al reumatólogo a falta de realización de las pruebas. La evaluación de la radiografía de sacroilíacas será la que habitualmente se realice en el área, sin someterse a estandarizaciones, pero aportando la radiografía para valoración por reumatólogo.
Recomendaciones relacionadas con el proceso de derivaciónCualquier recurso o proceso que se desee implantar en AP se enfrenta al problema generalizado de la falta de tiempo de los MAP. En este sentido, el panel recomienda que este documento se plasme en materiales muy sencillos —a pesar de que reconoce que es difícil disponer de documentos para cada una de las enfermedades que deben identificar— y sobre todo que encuentre un lugar en el currículo formativo de AP, con objeto de que forme parte de los protocolos habituales (grado de acuerdo 8,9/10).
Ante los obstáculos reflejados, y dada la baja incidencia de EsA16, para el éxito de las recomendaciones será de vital importancia mantener sensibilizado al colectivo de MAP en la identificación de los casos. Para conseguir este objetivo, el panel sugiere que el servicio de Reumatología de referencia diseñe estrategias de feed-back y sensibilización —puede tratarse de sesiones formativas en los centros, de envío periódico de información o propuestas de investigación conjuntas— (grado de acuerdo 8,3/10).
Asimismo es fundamental que el servicio de Reumatología esté preparado para asumir las derivaciones. Para ello se recomienda que la lista de espera en este servicio se mantenga por debajo de unos límites razonables (idealmente inferior a un mes) (grado de acuerdo 8,7/10) o que se establezcan unidades de EsA precoz o similares, como ya existen en algunos hospitales (grado de acuerdo 8,8/10). En estas unidades, los tiempos de espera deberían ser incluso menores.
Como mínimo, se recomienda que se pacten vías rápidas para EsA adaptadas al área; estas podrían consistir en derivación preferente de pacientes con dolor lumbar inflamatorio con compromiso de revisar positivamente los textos similares a este «sospecha de EsA» y si es posible con descripción de los signos positivos en la investigación (grado de acuerdo 8,3/10).
Recomendaciones adicionalesAlgunos panelistas consideran una ventaja adicional la formación de los MAP en la lectura de placas de sacroilíacas (grado de acuerdo 6,9/10). En general, el acceso a pruebas es más rápido en AP que en especializada. Además, en caso de dolor lumbar inflamatorio dudoso, una verdadera sacroilitis radiográfica, de cualquier grado, puede ser criterio de derivación. Por tanto, y dado que la concordancia entre la lectura hecha por un MAP y un reumatólogo es baja17, se considera que es importante la formación de los MAP en su lectura e interpretación en las áreas en las que se decida por protocolo que las radiografías de sacroilíacas se realicen en AP.
Con el fin de mejorar la derivación, se recomienda la medición de su calidad mediante la utilización de los siguientes criterios de calidad: 1) en el volante (o sistema) de derivación se debe indicar que se deriva a unidad de EsA (grado de acuerdo 7,7/10), y 2) el tiempo desde que la detección del caso en AP hasta su valoración por primera vez en Reumatología debe ser inferior a 15 días, como promedio (grado de acuerdo 7,6/10).
DiscusiónLos nuevos criterios de clasificación de Assessment of SpondyloArthritis International Society deben permitir una mejor y más precoz identificación de los pacientes afectados de EsA axial, tanto de las formas con afectación radiológica de sacroilíacas (espondilitis anquilosante) como las formas sin afectación radiológica (espondiloartritis axial no radiológica)18,19; sin embargo, esto debe ir acompañado de una derivación al reumatólogo de los pacientes en estadios más precoces. Es por ello que se debe disponer de estrategias adecuadas para este objetivo. Los principales protagonistas de la derivación al especialista de los pacientes con sospecha de EsA son los MAP. La dificultad de hacer una derivación correcta de sospecha de EsA en pacientes con dolor axial crónico desde la asistencia primaria es evidente, ya que este tipo de dolor es un motivo muy frecuente de consulta20,21 y puede estar relacionado con muchas otras causas, además de las EsA16. Hasta ahora, la mayor parte de las guías, las recomendaciones y los protocolos de derivación del paciente con sospecha de EsA estaban diseñados por reumatólogos y los MAP podían o no seguirlos en función de diversas circunstancias22. A partir de la participación de diversos centros hospitalarios y de asistencia primaria de nuestro país, y de la posterior publicación de estos datos en el estudio RADAR12, se hizo evidente la necesidad de diseñar estrategias de derivación desde AP con la participación tanto de reumatólogos como de MAP.
Ante la expectativa de buscar consenso entre MAP y reumatólogos, para la elaboración de este documento se contó con la participación de profesionales de ambos niveles asistenciales, que mostraron mayor interés en la patología lumbar inflamatoria. Sin embargo, no debemos olvidar que el perceptor de salud primordial es el usuario-paciente, por lo que este documento debería ser sometido a la valoración de los enfermos con EA. De la misma manera, al entenderse que se trata de un documento que incluye procesos de derivación, y que ha de ser aceptado por los gestores para que pueda implantarse en la práctica clínica diaria, también se debería someter a discusión entre estos profesionales.
El documento final dirigido fundamentalmente a los MAP ha incluido criterios de sospecha, algoritmos de investigación y recomendaciones sobre la derivación a Reumatología, y se ha diseñado para que sea un recurso fácil de usar, que no interrumpa la consulta y consensuado. El punto de partida es el paciente que presenta dolor axial de inicio antes de los 45 años. A partir de aquí, se han incluido preguntas clave y preguntas extra sobre dolor lumbar inflamatorio, así como sobre otras manifestaciones musculoesqueléticas, manifestaciones extraarticulares, antecedentes familiares y exploraciones complementarias relacionadas con el diagnóstico.
En el algoritmo se destaca la importancia de la derivación al reumatólogo de todos los pacientes con dolor lumbar crónico de menos de 45 años que tengan características de dolor lumbar inflamatorio o signos indicativos de EsA con HLA B27 positivo o PCR elevada o alteración de la radiografía de las articulaciones sacroilíacas. La edad de 45 años como límite aparece en todos los algoritmos publicados y se puede considerar razonable, si bien no totalmente justificada, dado que puede aparecer EsA a mayor edad y no siempre la lumbalgia en menores de 45 años es una EsA. Sin embargo, dado que la prevalencia de dolor lumbar crónico casi es el doble en mayores de 45 años21, y que la espondiloartrosis es la causa más frecuente del dolor lumbar en ese grupo, se consideró que subir el límite de edad incrementaría innecesariamente las derivaciones.
Queremos hacer constar 2 limitaciones a estas recomendaciones que obligan a mantener la prudencia y a individualizar su aplicación en los pacientes. Para poder implantar con éxito este protocolo debe existir un compromiso de información bidireccional entre MAP y Reumatología sobre el estado del paciente y su situación final. Ello implicaría, al menos: 1) la identificación en el área de un consultor de referencia; 2) tiempos de espera razonables en la citación de pacientes; 3) comunicación sobre el destino final del paciente (informe de retorno, si procede, al MAP). Además, algunas características individuales pueden actuar como factores de confusión, en especial la automedicación, lo que puede modificar algunas de las preguntas clave e incidir en una toma de decisiones erróneas.
En conclusión, la derivación de pacientes de menos de 45 años con dolor lumbar crónico desde AP a Reumatología debería hacerse si presentaran alguna de estas 3 posibilidades: 1) dolor lumbar inflamatorio; 2) signos indicativos de EsA (talalgia, artritis, psoriasis, uveítis, dactilitis, enfermedad inflamatoria intestinal o antecedentes familiares de EsA), o 3) HLA B27 positivo, elevación de PCR o radiografía de pelvis indicativa de sacroilitis. Es necesario diseñar estrategias de formación y sensibilización desde los servicios de Reumatología para mantener una óptima colaboración del colectivo de MAP en la identificación de los casos y facilitar que los servicios de Reumatología estén preparados para asumir las derivaciones.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciaciónEste proyecto fue posible gracias al apoyo económico y logístico de Merck Sharp & Dohme, España.
Roberto Miguélez
Andrés Ariza Hernández
Juan Carlos Torre Alonso
Jesús Babio
Carolina Álvarez Castro
Mireia Moreno Martínez
Julia Fernández
Julio Ramírez García
Sergio Rodríguez Montero
Blanca Hernández Cruz
Fernando J. Rodríguez Martínez
Vicenç Torrente Segarra
Francisco Ponce Lorenzo
Manuel Acasuso Díaz
Rodrigo Abad Rodriguez
José Herrero Roa
Carlos Casado
Francisco Vargas Negrín
Jesús Iturralde
Mar Yagüe
Francisco Martínez García
Francisco Jose Sáez Martínez
Fátima Santolaya Sardinero
Carlos González
J. Carlos Bastida Calvo
Jesús Alonso Fernández