El sarcoma de Kaposi (SK) es un tumor vascular maligno conocido fundamentalmente por ser una complicación del síndrome de inmunodeficiencia adquirida (sida), pero también asociado a inmunosupresión en trasplantados renales y, menos frecuentemente, en otras enfermedades. Se presenta un caso de SK en un paciente diagnosticado de síndrome antisintetasa en tratamiento con corticoides.
Kaposi's sarcoma (KS) is a malignant vascular tumor widely known as a complication of acquired immunodeficiency syndrome (AIDS) but also related to immunosupression in renal transplants, and less frequently, to other diseases. We describe a case of KS in a patient affected by anti-synthetase syndrome treated with steroids.
El SK es un tumor vascular maligno conocido fundamentalmente por ser una complicación del síndrome de inmunodeficiencia adquirida (sida), pero también asociado a inmunosupresión en trasplantados renales. Menos comúnmente, el SK se desarrolla en pacientes con otras enfermedades tras largos ciclos de terapia inmunosupresora. Por su carácter excepcional, presentamos un caso de SK en un paciente diagnosticado de síndrome antisintetasa en tratamiento crónico con corticoides y se realiza una revisión de la bibliografía publicada hasta la actualidad.
Presentación clínicaVarón de 67 años sin antecedentes alérgicos, exfumador desde hacía 17 años de 30 cigarrillos/día, exbebedor moderado, diagnosticado de enfermedad pulmonar obstructiva crónica tipo enfisema centroacinar en tratamiento broncodilatador y de queratodermia palmar psoriásica sin datos de artropatía.
En enero del 2007 el paciente consultó por dolor en ambos hombros y la columna cervical, sin dolor en cintura pelviana ni pérdida de fuerza, acompañado de pérdida de peso de 8kg y fiebre ocasional no cuantificada. Negaba anorexia, alteraciones del tránsito gastrointestinal, empeoramiento de su clínica respiratoria u otra clínica asociada. La exploración física fue normal, a excepción de dolor con la movilización de ambos hombros, con disminución de sus arcos de movimiento y sugestivo de tendinitis del supraespinoso bilateral. No presentaba pérdida de fuerza a ningún nivel y tenía una dudosa tumefacción de interfalángicas distales y proximales de las manos. Asimismo, presentaba lesiones ungueales sugestivas de onicodistrofia.
Se realizó una analítica, con hemograma y coagulación dentro de límites normales. La bioquímica básica mostró como únicas alteraciones una mínima elevación de aspartato aminotransferasa y de alanina aminotransferasa (50 U/l y 61 U/l, respectivamente), creatincinasa (CK) de 478 U/l y lactato deshidrogenasa de 736 U/l. El proteinograma, las inmunoglobulinas, la proteína C reactiva, el factor reumatoide, el complemento, los anticuerpos antinucleares, los anticuerpos antimitocondriales, los antimúsculo liso y anticélulas parietales gástricas, las alfa-1 antitripsina y la hormona tiroestimulante eran negativos o estaban dentro de los límites normales, excepto positividad del anticuerpo anti Jo-1. Presentaba una elevación del CA 15.3 de 93,1 U/ml, siendo los valores del resto de los marcadores tumorales realizados (alfafetoproteína, antígeno carcioembrionario, CA125, CA 19.9 y antígeno prostático específico) normales. Las serologías para los virus de las hepatitis B y C y el lúes, el virus de la inmunodeficiencia humana (VIH), Brucella y citomegalovirus fueron negativas. La radiografía de tórax mostró elongación aórtica e imágenes compatibles con bronquiectasias en lóbulo medio y língula, y ambos lóbulos inferiores. Una tomografía computarizada (TC) de abdomen no evidenció alteraciones. Una TC toraco-abdomino-pélvica puso de manifiesto signos radiológicos de enfisema centroacinar y adenopatías en el límite de la significación radiológica de localización retrocava y subcarinal, sin otras alteraciones significativas. El electromiograma mostró un aumento moderado de polifasia en el deltoides y el bíceps como hallazgos inespecíficos, sin potenciales de fibrilación y con amplitud de los potenciales de unidad motora normales. Una biopsia muscular mostró variabilidad en el tamaño de las fibras musculares, infiltrados inflamatorios intersticiales con linfocitos T y B y expresión de antígenos del complejo mayor de histocompatibilidad de clase ien las fibras musculares y atrofia de fibras tipo ii, todo ello compatible con miopatía inflamatoria.
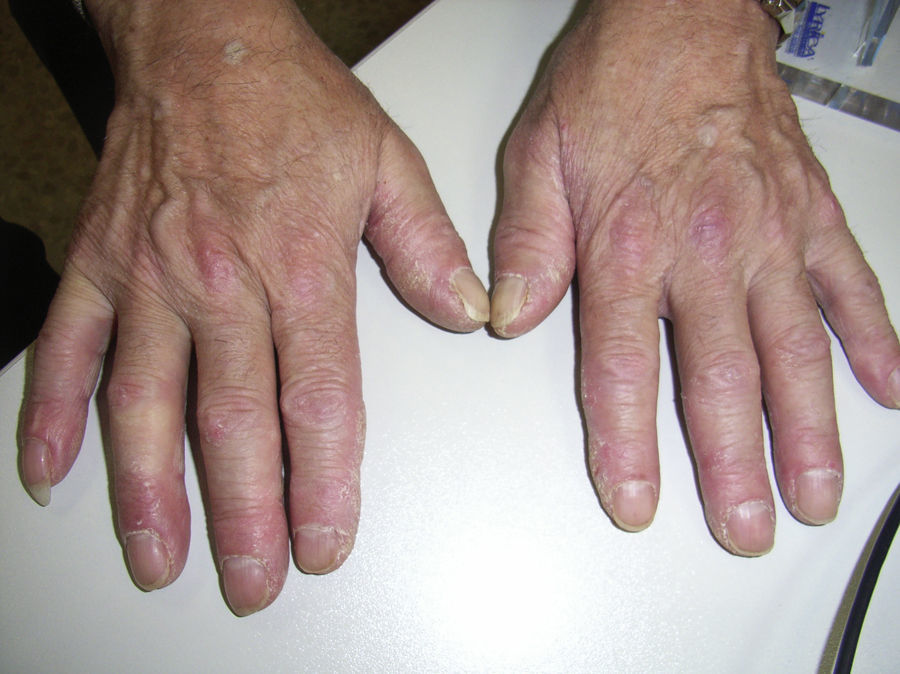
Ante la existencia de una biopsia muscular compatible con polimiositis (PM), el aumento de la CK y las transaminasas y la positividad de los anticuerpos anti Jo1, el paciente fue diagnosticado de síndrome antisintetasa, recibiendo tratamiento con prednisona a dosis iniciales de 30mg/día, que se fueron disminuyendo progresivamente hasta dosis de mantenimiento de 7,5mg/día. Dos meses después de iniciar el tratamiento esteroideo, el paciente presentó lesiones hiperqueratósicas y fisuras en las caras lateral y palmar de los dedos, compatible con «manos de mecánico», características del síndrome antisintetasa (fig. 1).
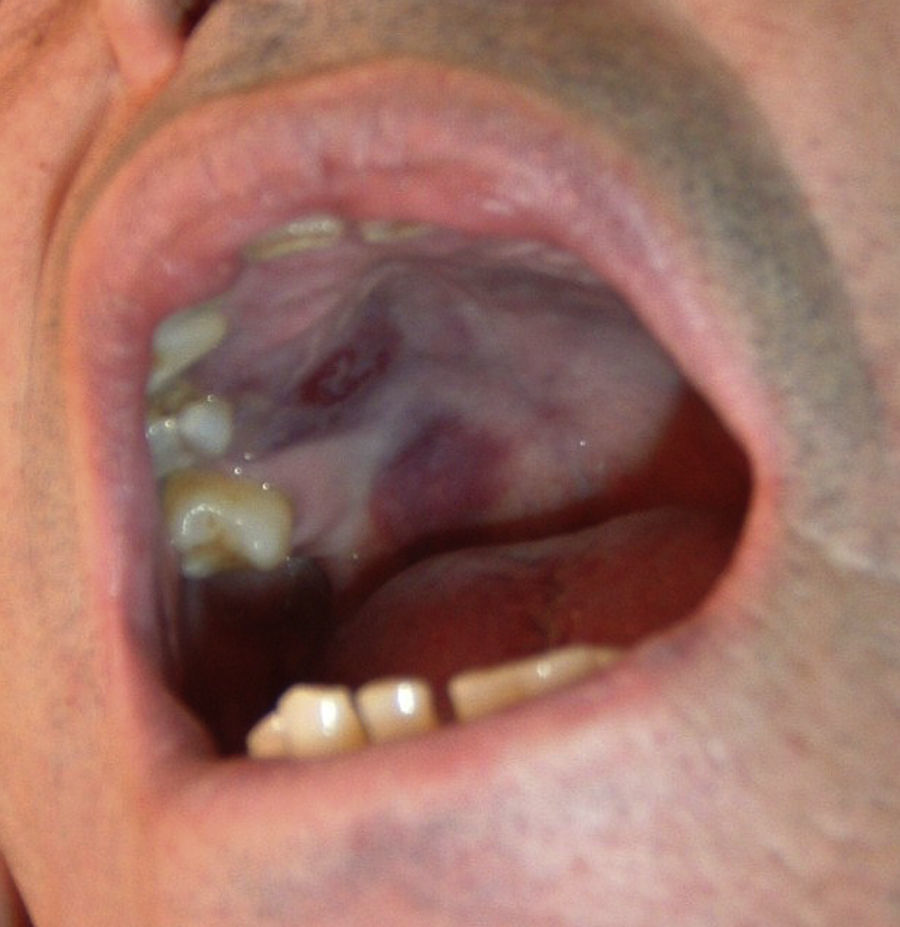
Quince meses después del diagnóstico, se observó la aparición de lesiones purpúricas en el paladar blando primero y, posteriormente, en el dorso del pie izquierdo, que se biopsiaron. El estudio anatomopatológico fue compatible con SK (fig. 2) y el estudio inmunohistoquímico resultó positivo para virus herpes humano tipo 8 (VHH-8). Los estudios complementarios descartaron afectación visceral. Se repitió la serología para VIH, que fue negativa. En marzo del 2009, el paciente inició tratamiento con quimioterapia (doxorubicina), reduciéndose la dosis de prednisona y consiguiéndose la mejoría de las lesiones cutáneas. En la TC torácica de enero del 2009 se observaron múltiples imágenes nodulares pulmonares que no aparecían en estudios previos, por lo que se realizó biopsia pulmonar abierta, con el resultado de fibrosis intersticial inespecífica con cambios enfisematosos y alteraciones vasculares en pequeñas arteriolas. Ante el resultado de la biopsia pulmonar y el deterioro funcional del paciente, fue necesario aumentar la dosis de esteroides y se decidió añadir ciclosporina al tratamiento, sin que con ello se modificase el aspecto radiológico de las lesiones pulmonares, aunque se produjo mejoría en la clínica y en la espirometría. Posteriormente, a principios del año 2012, el paciente presentó recidiva del SK, con aumento de lesiones cutáneas en los miembros inferiores, por lo que se administró nuevamente quimioterapia con betaxolol. Cabe destacar que todos los intentos por disminuir el tratamiento esteroideo por debajo de 7,5mg/día han resultado infructuosos por empeoramiento de la clínica respiratoria.
DiscusiónEl SK es un tumor vascular maligno del que se distinguen 4 variedades clínicas: clásico, endémico o africano, epidémico o asociado al VIH e iatrogénico. Este último está relacionado con terapias inmunosupresoras, afectando principalmente a pacientes receptores de órganos sólidos (especialmente el renal), pero también a pacientes que reciben inmunosupresores como tratamiento de otras afecciones, entre las que se incluyen las enfermedades reumatológicas, las leucemias y los linfomas, la enfermedad inflamatoria intestinal o el asma1. En este último grupo, el riesgo de aparición de SK es de 2 a 4 veces menor que en el trasplante renal y la aparición del tumor tras el inicio del tratamiento inmunosupresor es más tardía (media de 60 meses frente a los 20 meses en el trasplante)2. En cualquier caso, es difícil discernir la importancia del papel de la terapia inmunosupresora en la aparición del SK en este tipo de pacientes, ya que se han publicado casos de SK asociado a enfermedades autoinmunitarias sin tratamiento inmunosupresor previo1, o bien relacionado con otros tratamientos (captopril, infliximab y leflunomida).
El SK iatrogénico tiene un curso clínico similar al del SK clásico cuando la inmunosupresión no es severa, aunque está descrita una evolución más agresiva con afectación visceral hasta en un 45% de los casos frente a un 10% en el SK clásico3,4. Además, no se ha encontrado una relación tan clara con factores étnicos como ocurre en el SK clásico2 aunque, dado que la incidencia de SK es muy baja en relación con la gran cantidad de pacientes en tratamiento inmunosupresor, hemos de pensar que varios factores, incluido éste, desempeñen un papel en su etiopatogenia. En este sentido, en los escasos pacientes en los que se midió la relación de linfocitos CD4/CD8 no se pudo comprobar un descenso significativo de la misma, pese a que el estado de inmunosupresión debe ser un factor fundamental en la patogénesis2.
El VHH-8 se ha identificado en más del 95% de las lesiones de SK3 asociado a todos los subtipos clínicos, incluido el SK iatrogénico4, considerándose factor necesario pero no suficiente5. Un estudio reciente ha mostrado que el número de receptores de glucocorticoides está significativamente aumentado en los tejidos del SK, tanto en el citoplasma como en el núcleo. Además, los corticoides tienen la capacidad de inducir la replicación y activación del ciclo lítico del VHH-8. Estos hallazgos refuerzan la teoría de que el VHH-8 se activa en pacientes tratados con corticoides2.
No se ha establecido una clara relación entre la duración o la dosis del tratamiento inmunosupresor y la aparición del SK, aunque la mayoría de los pacientes han recibido el tratamiento durante al menos 4 meses2. Los corticoides podrían actuar como inductores o como desencadenantes de la enfermedad6, lo que explicaría por qué solo en el primer caso el SK remite tras la suspensión del tratamiento1. En el caso concreto de la PM y la dermatomiositis (DM), habría que evaluar si el SK precede a la enfermedad, desencadenando un síndrome paraneoplásico, o bien es secundaria al tratamiento inmunosupresor6.
El pronóstico del SK iatrogénico es variable, con aproximadamente un 50% de remisión tras el descenso o retirada del tratamiento inmunosupresor1. En otros casos con afectación severa o visceral, se hará necesario el uso de radioterapia y/o quimioterapia.
Tras la revisión bibliográfica hemos encontrado 36 casos de SK en pacientes con enfermedades reumatológicas: 10 de artritis reumatoide (2 de ellas con PM asociada), 7 de PM/DM, 6 de arteritis de la temporal, 4 de lupus eritematoso sistémico, 2 de polimialgia reumática, 2 de enfermedad de Wegener, 2 de Behçet, 1 de artritis psoriásica, 1 de arteritis alérgica y 1 de conectivopatía indiferenciada, siendo el nuestro el octavo caso descrito de SK en PM/DM desde 19822,6-8.
ConclusionesEn conclusión, se describe un nuevo caso de SK iatrogénico en un paciente en tratamiento corticoideo crónico por una enfermedad reumatológica. A pesar de que la incidencia sigue siendo baja en comparación con el número de pacientes que se encuentran en tratamiento inmunosupresor, es importante recordar que se trata de una población de riesgo para desarrollar SK. Mantener un importante grado de sospecha clínica facilitará el diagnóstico de las lesiones cutáneas, que podrían confundirse inicialmente con lesiones de vasculitis cutánea, lo que puede retrasar su tratamiento y, por lo tanto, empeorar el pronóstico. Debemos destacar la necesidad de encontrar un equilibrio entre el tratamiento inmunosupresor y el quimioterápico en aquellos pacientes en los que no es posible suspender el primero.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.