Los datos disponibles para los biocomparables comercializados actualmente no son concluyentes con respecto al potencial impacto del cambio por razones no médicas sobre la eficacia, la seguridad y la inmunogenicidad en los pacientes. En el futuro se expandirán las opciones de tratamiento biológico, biocomparable, no bio-comparables y otros de síntesis química, por lo que es importante conocer cómo se comporta la persistencia al tratamiento tras un cambio por razón no médica, que ya ocurre como un hecho habitual en los servicios médicos de seguridad social en México, ya que esto nos ayudará a entender los mejores estándares de tratamiento para pacientes con enfermedades inmunomediadas crónicas.
ObjetivosEl objetivo primario fue evaluar el impacto del cambio por razón no médica en pacientes con artritis reumatoide (AR) estables tratados con biológico innovador sobre la persistencia en el tratamiento, después de cambiar a un biocomparable o a un no biocomparable, en relación con los pacientes que continúan con el biológico innovador.
Diseño del estudioEstudio observacional (no intervencionista) de cohortes emparejado donde se comparó una cohorte histórica obtenida por la revisión de historias médicas de pacientes estables que no fueron cambiados de tratamiento por al menos 6meses, con dos cohortes de pacientes que fueron cambiados de tratamiento por razones no médicas a otro fármaco con la misma diana terapéutica (cycling).
ResultadosSe incluyeron 264 pacientes con diagnóstico de AR (ACR/EULAR, 2010): 132 pacientes que fueron cambiados de tratamiento por razones no médicas por un fármaco de mecanismo similar de acción y 132 pacientes que no fueron cambiados de tratamiento. De los 264 pacientes participantes en el estudio, 230 pacientes (87,1%) corresponden al sexo femenino. El promedio de edad fue de 53,9años, la edad mínima 16años y la máxima 84años. Un total de 263 pacientes corresponden a raza latina (99,6%) y uno a raza blanca. La persistencia en 12meses posterior al cambio fue del 84,8% (85,8% para el grupo Enbrel-Infinitam y 78,9% para el grupo Remicade-Remsima). No encontramos evidencia estadística de diferencias respecto a la actividad de la AR medida por DAS28 (p>0,05). Veinte pacientes suspendieron el tratamiento tras el cambio, todos ellos debido a falta de eficacia, necesitando un segundo cambio de tratamiento. Al comparar pacientes de cambio vs pacientes que no cambiaron, se observaron 42 pacientes con registro de evento adverso; de estos, 33 corresponden al grupo de cambio de Enbrel-Infinitam y 9 al grupo de cambio de Remicade-Remsima. No se observó una diferencia estadísticamente significativa al comparar las proporciones de pacientes que presentaron eventos adversos (p>0,05).
ConclusionesLa persistencia al tratamiento posterior al cambio de un medicamento innovador a un medicamento biocomparable o a un no biocomparable en pacientes con AR no demostró diferencias estadísticamente significativas entre ambos grupos de tratamientos, describiéndose un mayor número de eventos adversos al comparar los que sufrieron cambio en relación con los continuadores. Es importante señalar que en 20 pacientes del grupo de cambio hubo de iniciarse un nuevo agente biológico por falta de eficacia, a diferencia del grupo que no tuvo cambio.
Available data for biocomparable drugs are not enough to make clear decisions with respect to the potential consequences of a change for non-medical reasons in efficacy, security and inmunogenicity in patients. In the near future, options on biological treatments, biocomparable drugs, non biocomparable drugs and new chemical synthesis options will grow. Therefore, it is important to know how patients behave in persistence of treatment after a change for non-medical reasons, which already happens on a regular basis in social security institutions in Mexico. This information will help us to better understand the standard of treatment for patients with chronic immunomediated conditions.
ObjectiveThe primary objective was to measure the impact of change for non-medical reasons in patients with rheumatoid arthritis (RA) treated with an innovative biological on persistence of treatment after changing to a biocomparable drug or a non-biocomparable drug, compared with those patients staying with the innovative biological.
Study designThis is an observational study (non-interventionist) of paired cohorts, where an historic cohort obtained by review of clinical records of stable patients in which no modifications to treatment were made for at least six months is compared with two cohorts of patients whose treatments were switched to another treatment with the same therapeutic mechanism for-non-medical reasons (cycling).
ResultsWe included 264 RA patients (ACR/EULAR, 2010); 132 were switched for non-medical reasons, and 132 were not switched. Two-hundred and thirty (87.1%) were female. Average age was 53.9years, ranging from 16 to 84years. Two-hundred and sixty-three patients were Latino (99.6%); one was Caucasian. Persistence of treatment 12months after the change was 84.8% (85.8% in Enbrel/Infinitam, 78.9% for Remicade/Remsima). No statistical difference was found with respect to RA clinical activity measured by DAS28 12months after the switch (P>.05). In the 134 switched patients, 20 discontinued the new treatment due to lack of efficacy of the new drug and were changed to a different drug with a different biologic target. Although no differences were found in the cohorts of switched patients with respect to DAS28 after 12months of use, we did find differences in the frequency of adverse events. Forty-two patients had an adverse event in the drug switch cohorts: 33 in the Enbrel-Infinitam group and 9 in the Remicade-Remsima group.
ConclusionsThe persistence of treatment after switching from an innovative drug to a biocomparable or a non-biocomparable in RA patients did not show statistically significative differences in our cohorts, but we did find a higher number of adverse events when comparing those who were changed with those who continued on an innovative drug. Twenty patients in the switch groups had to receive a new drug with a different biological target due to lack of efficacy of the switched drug.
La artritis reumatoide (AR) es una enfermedad compleja, autoinmune, sistémica y crónica del tejido conjuntivo que afecta principalmente a las articulaciones periféricas. Las manifestaciones extraarticulares son frecuentes. Tiene un gran impacto en la calidad de vida del paciente y crea un costo económico y social muy importante. En ausencia de tratamiento adecuado, el curso de la enfermedad es progresivo y conduce a una lesión estructural irreversible de la articulación, deterioro funcional, disminución de la calidad de vida y acortamiento de la esperanza de vida. El diagnóstico y el tratamiento tempranos son muy importantes para reducir el daño estructural1.
Los medicamentos biológicos han revolucionado el tratamiento de muchas enfermedades agudas y crónicas, incluidas las enfermedades inflamatorias inmunomediadas como la AR y las espondiloartropatías, entre otras, y han permitido un control más efectivo de los síntomas, mejoría en las mediciones de calidad de vida, mejoras en la productividad laboral y otros resultados clínicos y sociales relevantes.
Los vencimientos de patentes de varios medicamentos biológicos de amplio uso abren la posibilidad al mercado de biocomparables (biosimilares) y deberían proporcionar opciones de tratamiento adicionales para pacientes en múltiples áreas terapéuticas2.
En la última década, las autoridades sanitarias han establecido pautas específicas para demostrar la comparabilidad preclínica y clínica entre los biosimilares o biocomparables y los biológicos innovadores. En el caso de los anticuerpos monoclonales o las proteínas de fusión, su complejidad intrínseca en cuanto a su estructura, así como la heterogeneidad introducida por los cambios sutiles en la fabricación del producto, deben ponerse a la vanguardia de la discusión crítica. Con un número de productos biocomparables aprobados y comercializados, las consecuencias de cambiar a los pacientes de un innovador a un medicamento biocomparable o no biocomparable aún no se comprenden por completo. A pesar de que hay hoy en día múltiples publicaciones al respecto, los resultados son sumamente heterogéneos respecto a los desenlaces de los pacientes y en cuanto al diseño de los estudios; por ejemplo, el estudio de NOR-SWITCH3, que agrupó a seis indicaciones y 394 pacientes, observó que el 30% de los pacientes que fueron cambiados al biosimilar de infliximab mostraron empeoramiento de la enfermedad; esto no fue significativo con respecto a los que se mantuvieron en el innovador, en donde el 26% empeoraron. Sin embargo, el estudio presenta varias limitaciones, como el hecho de que enfermedades de diverso comportamiento y etiología hayan sido agrupadas para su análisis. De manera similar, en el análisis de registro de DANBIO4, donde se estudió el comportamiento de tres enfermedades (incluyendo AR) antes y después del cambio no médico en 802 pacientes tratados con infliximab, se puede observar que el 16% de los pacientes que fueron cambiados al biosimilar abandonaron el tratamiento por falta de eficacia o eventos adversos, y aunque no hubo diferencias en la actividad de la enfermedad 3meses antes y después del cambio, se pudo concluir que la tasa de retención anualizada de los pacientes fue menor para el biosimilar, pues después de ajustadas las tasas de retención, estas fueron del 86,8% (IC95%: 84,8-88,8) para el medicamento infliximab innovador versus el 83,4% (IC95%: 80,8-86,2) para el biosimilar, con una p=0,03 que implica significancia estadística, correspondiendo a una diferencia absoluta del 3,4%.
En la cohorte BIOSWITCH5 de pacientes con AR, espondilitis anquilosante y artritis psoriásica, el 24% de los pacientes que fueron cambiados al biosimilar de infliximab abandonaron el tratamiento en los siguientes 6meses, el 80% de ellos teniendo que recibir de nuevo el innovador, y aunque el empeoramiento de la enfermedad fue atribuido a un aumento subjetivo antes que objetivo en el conteo de las articulaciones dolorosas y al estado general de los pacientes, son hallazgos que merecen mayor investigación.
El sistema de compras en México para el reembolso de medicamentos depende de las ofertas que se basan en la Denominación Común Internacional (International Nonproprietary Name [INN]), siendo la oferta ganadora siempre la que ofrece el menor costo por unidad; como tal, podría ocurrir una sustitución automática en multiplicidad de pacientes, dificultando la trazabilidad de los medicamentos que los pacientes están recibiendo y la adjudicación correcta de cualquier posible evento adverso relacionado con el medicamento6,7.
Lo anterior se ofrece a sí mismo como una oportunidad para evaluar el impacto potencial del cambio no médico (NMS) en la persistencia del tratamiento de los pacientes y para describir las tasas y los motivos de la interrupción después del NMS. Además, y dados los posibles problemas de trazabilidad ya mencionados, nos gustaría entender el nivel de conocimiento sobre el acto de la sustitución por un compuesto con la misma diana terapéutica pero hecho por otro fabricante (cycling) a nivel de farmacia (sustitución automática) por parte del médico que prescribe.
Dado que la persistencia al tratamiento puede impactar de manera importante sobre el perfil de riesgo-beneficio del medicamento y sobre la evolución de la enfermedad, junto al hecho de que en el futuro se expandirán las opciones de tratamiento biológico, biocomparable, no bio-comparables y otros de síntesis química, creemos que es importante estudiar la persistencia al tratamiento tras el cycling, ya que esto nos ayudará a entender los mejores estándares de tratamiento para pacientes con enfermedades inflamatorias inmunomediadas crónicas. Y justo debido a la necesaria expansión de las herramientas terapéuticas, es muy importante que los médicos tratantes tengan la adecuada visibilidad de los tratamientos que reciben sus pacientes, permitiéndoles cumplir de manera adecuada con las labores de farmacovigilancia y trazabilidad de los eventos adversos de sus pacientes8-10.
Material y métodosEste estudio se realizó en la Consulta Externa de Reumatología de siete Hospitales del Instituto Mexicano del Seguro Social: dos en Ciudad de México y uno en cada una de las siguientes ciudades: Guadalajara, Torreón, Monterrey, Chihuahua y Querétaro. La información fue recabada por los reumatólogos responsables del manejo directo de los pacientes incluidos.
Se realizó un estudio observacional de cohortes emparejado, ambas históricas, de pacientes con AR (2010)11 estables, que no fueron cambiados de tratamiento por al menos 6meses, contra una cohorte de pacientes que sí fueron cambiados de tratamiento a un fármaco de mecanismo de acción similar (cycling). La colección de datos del expediente clínico se inició en agosto 2018 y terminó la última semana de enero de 2019, cuando se cumplió con la muestra proyectada. Se revisó el expediente clínico de los pacientes con AR que recibieron Enbrel o Remicade desde enero de 2014 en adelante. Todos los pacientes que recibieron Enbrel o Remicade habían tenido falla a uso de metotrexato y cuando menos otros dos fármacos modificadores del curso de la enfermedad antes de poder recibir un agente biológico en la Institución en que realizamos el estudio. El agente biológico que definió su pertenencia a cada cohorte fue el primer agente biológico que recibieron.
La fecha índice del grupo de cycling fue la fecha del cambio no médico, después de estar estable con el innovador durante al menos 6meses. Se registró un período de estudio de 12meses y se realizó revisión retrospectiva después de la fecha índice. La estabilidad del tratamiento se definió como la ausencia de cambios significativos en el estado clínico del paciente, la ausencia de cambios en el tratamiento concomitante/adyuvante en base a un incremento en la dosificación o la frecuencia y también como ausencia de un incremento en la dosificación o frecuencia del medicamento biológico.
Se determinó si hubo impacto sobre la persistencia del tratamiento tras el cycling en pacientes con AR tratados con infliximab innovador (Remicade) o etanercept innovador (Enbrel) que tuvieron tratamiento estable durante al menos 6meses antes de cambiar a un biocomparable (Remsima) o a un no biocomparable (Infinitam), respectivamente.
Los pacientes controles fueron los que no fueron cambiados de tratamiento. Fueron seleccionados retrospectivamente para que pudieran ser pareados con los que sí fueron cambiados de tratamiento con respecto a factores clínicos clave (tabla 1). La fecha índice de los pacientes no cambiados se definió como la fecha en la que existió estabilidad del tratamiento según los criterios clínicos estándar después de 6meses de la iniciación del biológico innovador. Para este grupo se aplicó la misma duración del período de estudio de 12meses para determinar el criterio de valoración primario. Este criterio fue la evaluación de la persistencia del tratamiento después de cambiar a un biocomparable o a un no biocomparable.
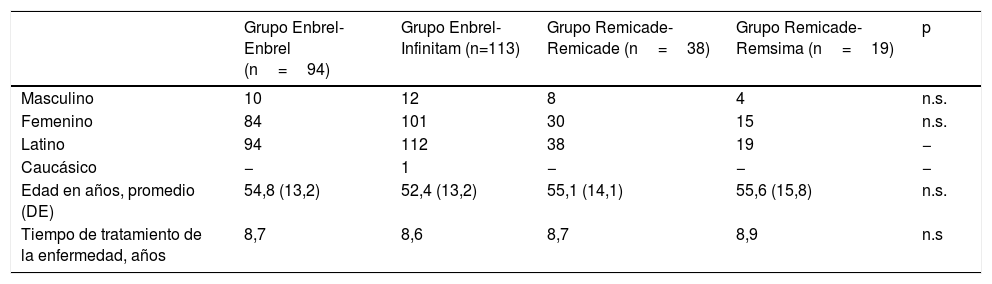
Características demográficas de los participantes
| Grupo Enbrel-Enbrel (n=94) | Grupo Enbrel-Infinitam (n=113) | Grupo Remicade-Remicade (n=38) | Grupo Remicade-Remsima (n=19) | p | |
|---|---|---|---|---|---|
| Masculino | 10 | 12 | 8 | 4 | n.s. |
| Femenino | 84 | 101 | 30 | 15 | n.s. |
| Latino | 94 | 112 | 38 | 19 | − |
| Caucásico | − | 1 | − | − | − |
| Edad en años, promedio (DE) | 54,8 (13,2) | 52,4 (13,2) | 55,1 (14,1) | 55,6 (15,8) | n.s. |
| Tiempo de tratamiento de la enfermedad, años | 8,7 | 8,6 | 8,7 | 8,9 | n.s |
También describimos las razones para la descontinuación después del cambio, incluidas razones médicas como la seguridad, es decir, debido a un evento adverso o la pérdida de eficacia y también razones no médicas. Y registramos cómo los médicos tratantes fueron informados sobre el cycling a nivel de farmacia (sustitución automática) y los métodos para comunicar la decisión.
El contexto actual sugirió dos comparaciones de interés, a saber, el cycling del innovador al biocomparable y el cycling del innovador al no biocomparable. Para el propósito de estimación del tamaño de la muestra, se asumen tasas de persistencia similares para los productos innovadores, biocomparables y no biocomparables. El cálculo también asume un nivel de significancia del 5%. También se asume una división de 50:50 para los pacientes cambiados a grupo biocomparable y no biocomparable. Con una tasa de persistencia con el original del 75% y una tasa de persistencia con el medicamento de cambio del 50% y esperando detectar una diferencia del 25% en las tasas de persistencia, se necesita una muestra total de 264 pacientes, con un 80% de potencia.
El cálculo asumió un nivel de significancia del 5%. El resultado primario se evalúo como la persistencia del tratamiento relacionada con la interrupción por todos los motivos durante el período de estudio de 12meses. El método de Kaplan-Meier se utilizó para estimar la persistencia del tratamiento (con intervalos de confianza del 95%). La relación de riesgo (HR) de la interrupción se estimó mediante el ajuste del modelo de riesgo proporcional de Cox para los factores recopilados en el período de referencia para los pacientes cambiados a un biosimilar frente a los cambiados a un biológico no comparable y también para los que fueron cambiados en general vs los que no (los que se mantuvieron en la terapia innovadora).
Para la proporción de pacientes que son persistentes al tratamiento se realizó un análisis de regresión logística y se estimó el odds ratio (OR) después de ajustar los efectos del factor de referencia para evaluar los factores asociados con la persistencia. Las características demográficas y de la enfermedad se resumieron mediante estadísticas descriptivas. Se utilizaron análisis univariados y multivariados para criterios de valoración primarios y secundarios. Se realizó un análisis por separado para los pacientes que pasaron de tratamientos biológicos a biocomparable y los pacientes que cambiaron de tratamientos biológicos a no biocomparables.
Para todos los análisis, se aplicó un nivel de significancia nominal bilateral de 0,05. En la fase de análisis multivariante se utilizó el método gradual para la selección del modelo.
Las razones de la descontinuación se resumieron, igualmente los eventos adversos, incluida la falta de eficacia. Todos los eventos adversos se registraron y el juicio clínico se utilizó para la atribución de eventos adversos al tratamiento y se registró si dicha atribución no es evidente en el expediente o si el motivo no se muestra. Se utilizaron las herramientas de análisis de datos categóricos como la prueba chi-cuadrado. El nivel de conocimiento de los médicos acerca del cycling se evaluó a través de un cuestionario desarrollado localmente de forma cualitativa y se calcularon los porcentajes. A través del mismo cuestionario se describieron los canales de comunicación específicos. Esta información fue recogida de manera retrospectiva con respecto a la cohorte de pacientes que fueron cambiados de tratamiento.
ResultadosParticiparon en el presente estudio 264 pacientes con diagnóstico de AR, seleccionados de manera consecutiva: 132 pacientes que fueron cambiados de tratamiento (cycling) y 132 pacientes que no fueron cambiados de tratamiento y se mantuvieron en el tratamiento asignado. Los pacientes también fueron divididos en dos grupos de acuerdo con la molécula que recibían (y a su vez, esto determinaba la molécula biocomparable o no biocomparable a la que fueron cambiados en caso de cycling), lo que resultó en 207 pacientes del grupo Enbrel y 57 del grupo Remicade, y a su vez estos grupos se dividieron de acuerdo a si fueron cambiados por razones no médicas o no. De los 264 pacientes participantes en el estudio, 230 (87,1%) corresponden al género femenino y 34 (12,9%) al género masculino. El promedio de edad fue de 53,9años, con una edad mínima de 16años y máxima de 84años. Un total de 263 pacientes corresponden a raza latina (99,6%); solo se observó un paciente de raza blanca. Al comprobar grupos homogéneos no se detectaron diferencias estadísticamente significativas en las variables demográficas género, edad y raza (p>0,05).
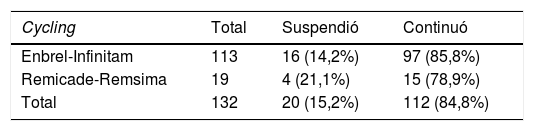
De los 207 pacientes en el grupo de Enbrel, 94 (45,4%) fueron continuadores y 113 (54,6%) fueron cambiados a un tratamiento no biocomparable (Infinitam). De los 57 pacientes de Remicade, 38 (66,7%) fueron continuadores y 19 (33,3%) fueron cambiados a un medicamento biocomparable (Remsima) (tabla 2).
Del brazo de los 132 pacientes del grupo de cycling se identificó a un grupo de 20 pacientes (15,2%) que descontinuaron y necesitaron otro tratamiento antes del año, mientras que, de ese mismo grupo, 84% (112 pacientes) continuaron en el mismo tratamiento durante todo el tiempo de seguimiento. Los 20 pacientes que descontinuaron post-cycling necesitaron otro tratamiento biológico. En el grupo Enbrel-Infinitam los medicamentos más comunes fueron abatacept y tocilizumab (7 pacientes, respectivamente) y en el grupo Remicade-Remsima el medicamento más frecuente fue certolizumab (3 pacientes, 15,0%).
En este grupo de 132 pacientes que cambiaron a un no biocomparable o a un biocomparable se registraron 116 mujeres (87,9%) y 16 hombres (12,1%). Por raza, 131 latinos (99,2%) y solo uno de raza blanca (0,80%). En el grupo Enbrel-Infinitam se observaron 101 mujeres (89,4%) y 12 hombres (10,6%), un promedio de edad de 52,4años y un tiempo de tratamiento de 8,6años. En el grupo Remicade-Remsima se observaron 15 mujeres (78,9%) y 4 hombres (21,0%), todos de raza latina y con promedio de tiempo en tratamiento 8,9años. El promedio de edad observado fue de 55,6años.
En las variables demográficas, género, raza, edad y tiempo de tratamiento, no se observaron diferencias estadísticamente significativas.
En el análisis de la persistencia en el periodo de 12meses posterior al cambio en los 132 pacientes, se observó una persistencia general del 84,8%. Por grupo de pacientes, según cambiaron a un biológico no biocomparable o a un biológico comparable, se aprecia en el grupo de cambio de Enbrel una persistencia anual del 85,8%, y en el grupo de cambio de Remicade una persistencia anual del 78,9%. Al evaluar estos porcentajes no se observó una diferencia estadísticamente significativa (p=0,67) (tabla 2).
En un análisis del tiempo de persistencia calculado desde el momento del cycling hasta el momento de la suspensión del tratamiento en los grupos de cambio Enbrel-Infinitam vs Remicade-Remsima se observó una diferencia estadísticamente significativa del tiempo de persistencia entre los grupos de pacientes, siendo menor la persistencia en el grupo Remicade-Remsima (16, 4,0±0,82 para Enbrel-Infinitam vs 4, 4,0±0,82 para Remicade-Remsima) (p<0,05) (tabla 3).
Para las próximas secciones, cabe destacar que en algunos casos no se pudieron recabar los datos completos de los pacientes y los análisis son hechos con base en los datos observados («por protocolo») sin imputación de valores para los datos faltantes.
En el grupo de 132 pacientes de cycling se observaron los promedios del indicador de actividad de la enfermedad medida por DAS28 (Disease Activity Score 28-joints) por visita. En ambos grupos de cambio, tanto los de Enbrel-Infinitam como los de Remicade-Remsima, se evaluó la significancia de la diferencia promedio entre la visita basal y la visita4 (final 12meses); en ningún caso se observó un cambio estadísticamente significativo (p>0,05). También se comparó el promedio del DAS28 entre ambos grupos tanto en la visita basal como en la visita4, y en ningún caso se detectó una diferencia estadísticamente significativa (p>0,05).
Al analizar el cambio promedio en DAS28 entre la visita inicial y la visita4 (12meses) de forma independiente por cada grupo no se encontraron diferencias significativas (p>0,05).
Para la evaluación del cambio promedio basal-visita4 (mes12), no se observó una diferencia estadísticamente significativa (p>0,05) en los grupos de pacientes que sufrieron cycling, bien fueran de Enbrel-Infinitam o de Remicade-Remsima.
Como parte de la información disponible en los documentos del estudio, de los 132 pacientes que tuvieron una substitución del fármaco inicialmente prescrito, se observó que en el grupo de Enbrel el médico fue informado en el 72,6% de las veces por el mismo paciente y en el 14,2% por el jefe de la institución. En el grupo de Remicade el médico fue informado de este cambio por el paciente en el 42,1% de las veces, y en el 5,3% por el jefe de la institución. Como información adicional, en la mayoría de los casos el médico fue informado después de la aplicación y dispensación del nuevo fármaco. No en todos los casos se informó de cuándo el médico fue informado del cambio.
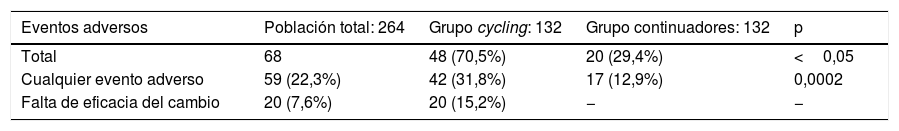
En el total de la población en análisis (n=264) se registraron un total de 68 eventos adversos en 59 pacientes, con un mayor número en los pacientes de cycling, independientemente del biológico utilizado (48 eventos adversos o 70,5% de los 68 eventos adversos). Se observó una diferencia estadísticamente significativa al comparar las proporciones de pacientes con evento adverso (p<0,05) entre los grupos (tabla 4).
Entre los eventos adversos más frecuentes en el total de pacientes (264), la falta de eficacia se registró en 20 pacientes (7,6%), todos en el grupo de cycling. La infección de vías respiratorias se observó en 9 pacientes (3,4%): en 3 pacientes (2,3%) en el grupo de cycling y en 6 pacientes (4,5%) del grupo que no cambiaron de tratamiento. También en el total de pacientes se reportó reactivación de la AR en 6 pacientes (2,3%), donde 5 pacientes (3,8%) corresponden al grupo de cycling y un paciente (0,8%) al grupo que no cambió de tratamiento.
Se realizó un análisis estadístico aplicando la técnica Kaplan Meier en la población de pacientes de cycling donde el evento de interés fue la suspensión del tratamiento (posterior al cycling) y el tiempo que tomó para que ocurriera. Se analizaron 132 pacientes en los que se verificó el cambio de tratamiento por razones no médicas, de los cuales 19 corresponden al grupo Remicade-Remsima y 113 al grupo Enbrel-Infinitam. Se verificó así que el evento de interés primario, es decir, la suspensión del tratamiento después del cycling ocurrió en 4 pacientes (21,1%) del grupo Remicade-Remsima y en 16 (14,2%) pacientes del grupo Enbrel-Infinitam.
Al realizar la comparación estadística de los promedios de tiempo estimado a la suspensión de tratamiento entre ambos grupos de análisis aplicando la prueba Log Rank, que se trata de una prueba de igualdad de distribuciones de tiempos, se obtiene un valor de p=0,002; por lo tanto, se podría concluir que se rechaza la hipótesis nula de igualdad, es decir, se declaran diferencias estadísticamente significativas entre ambos grupos de pacientes en estudio con respecto al tiempo promedio que toman para la suspensión del tratamiento. Hay una tendencia a un abandono más temprano en el grupo de cycling de Remicade-Remsima vs los de Enbrel-Infinitam. Sin embargo, es importante mencionar que hay una desproporción importante en el número total de pacientes para cada grupo y el número de veces que sucede el evento de suspensión en cada grupo, lo cual es una limitante en este estudio.
En el análisis de regresión logística, la variable de interés es la suspensión (1=sí, 0=no) del tratamiento posterior al cycling. Se realizó el ajuste de diferentes opciones de modelo de regresión logística con diferentes combinaciones de variables independientes. Las variables que ingresaron al análisis fueron: tratamiento biológico inicial (Remicade o Enbrel), tratamiento biológico no biocomparable o biocomparable al que se cambió posterior al cycling, categorías de edad, género, IMC, tiempo de diagnóstico de la enfermedad, presencia de eventos adversos, DAS28-basal, DAS28-V4 (12meses), VSG final, PCR final.
Después del ajuste de diferentes modelos, se llegó a que solo una variable resultó con un aporte significativo para que se presente o no el evento de suspensión del tratamiento biológico, siendo esta el tratamiento biológico al que se cambió (Infinitam o Remsima).
Para la variable tratamiento biológico no biocomparable vs biocomparable (Infinitam vs Remsima) se observó un valor de beta positivo (1,501), el cual resultó significativo (p=0,007); por lo tanto, fijando como tratamiento de referencia a Infinitam, el hecho de iniciar con Remsima resulta en un riesgo (OR) de más de 4 veces (4,5) de que se cumpla el evento de suspensión de tratamiento post-cycling en comparación con los que cambiaron a Infinitam. Sin embargo, es importante mencionar que hay una desproporción importante en el número total de pacientes para cada grupo y el número de veces que ocurrió el evento de interés (suspensión de tratamiento post-cycling), que fue de tan solo 20 casos de un total de 132, lo cual es una limitante para obtener una conclusión y habrá que tomar este dato con la debida precaución.
DiscusiónLos resultados obtenidos en un entorno de vida real para evaluar la persistencia del tratamiento en pacientes que fueron cambiados a tratamiento con un biocomparable o a un no biocomparable por razones no médicas mostraron una persistencia general del 84,8% en nuestro estudio. Las diferencias en la persistencia al evaluar los grupos según su agrupación por medicamento previamente utilizado y el cambio (Enbrel-Infinitam o Remicade-Remsima) no fueron estadísticamente significativas. Aunque no relacionado a NMS, pero sí a persistencia del tratamiento, un resultado similar se obtuvo en un análisis retrospectivo que evaluó la persistencia con el uso de biológicos en pacientes con AR realizado con la base de datos del Sistema Nacional de Salud de Corea del Sur, comparando la persistencia a 12meses de adalimumab, etanercept, infliximab o abatacept como primera y segunda línea de tratamiento, donde adalimumab, etanercept e infliximab tuvieron niveles similares de persistencia durante el año posterior al inicio del tratamiento cuando se utilizaron como tratamiento de primera línea; sin embargo, cuando se utilizaron como tratamiento de segunda línea, etanercept y abatacept tuvieron una mayor persistencia que infliximab o adalimumab12. Estos resultados podrían deberse principalmente a las similitudes de eficacia que han demostrado las comparaciones previas con estos tratamientos13-15.
Al analizar la persistencia en el periodo de 12meses posterior al cycling en los 132 pacientes, se presentaron diferencias estadísticamente no significativas, constatándose una persistencia del 85,8% para los tratados con Infinitam (n=113, suspensión 6 pacientes) y del 78,9% para el grupo tratado con Remsima (n=19, suspensión de 4 pacientes) (p=0,67); al analizar esta persistencia en los pacientes que suspendieron el tratamiento evaluando el tiempo promedio para la suspensión del tratamiento (16 para el grupo tratado con Infinitam y 4 del grupo con Remsima), esta diferencia fue estadísticamente significativa (p=0,0076). Estas diferencias, aunque estadísticamente significativas al analizar el tiempo en meses de persistencia calculado desde el momento del cycling hasta la suspensión del tratamiento a favor del grupo con Infinitam, pueden estar relacionadas con la desproporción importante en el número total de pacientes para cada grupo y el número de veces que se presentó el evento de suspensión en cada grupo, lo cual es una limitante del resultado a tomar en cuenta, no encontrando, según los resultados estadísticos de riesgo proporcional (modelo de riesgo proporcional de Cox), una relación de riesgo estadísticamente significativa para la suspensión del tratamiento.
La falta de eficacia como causa de la suspensión del tratamiento posterior al cycling se presentó en 20 pacientes, representando así el 100% de los pacientes que suspendieron.
Al analizar de manera general los eventos adversos se presentaron diferencias estadísticamente significativas al analizar los grupos de los continuadores y los que cambiaron, siendo más frecuente la presentación de eventos adversos en estos (31,8% vs 12,9%; p=0,0002). Este resultado se debe principalmente a la determinación de falta de eficacia como evento adverso posterior al cambio. En un estudio publicado en el 2018 que evaluó 6meses de seguimiento en vida real de pacientes que cambiaron de Remicade a su biosimilar Remsima, en pacientes con AR, artritis psoriásica y espondilitis anquilosante, la descontinuación se debió principalmente a un aumento en las características subjetivas del recuento de articulaciones sensibles y la evaluación global del paciente de la actividad de la enfermedad y/o eventos adversos subjetivos, posiblemente explicado por los efectos nocebo y/o los efectos de atribución causal incorrecta. No se encuentran resultados similares en la bibliografía que evalúen en específico una comparación entre ambos tratamientos utilizados en nuestro estudio luego de un NMS.
El análisis de las variables clínicas —en su conjunto evaluadas con el DAS28— indicadoras de la actividad de la enfermedad no mostraron diferencias estadísticamente significativas durante el seguimiento según el tratamiento utilizado posterior al cycling (Infinitam o Remsima).
Uno de los resultados interesantes de nuestra investigación es que en la Institución donde el estudio se llevó a cabo el médico tratante usualmente no es informado de la decisión del cambio no médico de tratamiento —en este estudio, la substitución por un fármaco de mecanismo similar de acción de un fabricante diferente— que impactará a su paciente, pues entre el 82 y el 90% de los cambios fueron informados al médico después de la dispensación de la nueva droga y por el mismo paciente; solo en un mínimo porcentaje de casos el médico fue informado a través de canales administrativos regulares donde se realizó el cambio no médico de tratamiento. Las implicaciones de esto pueden tener impacto en la trazabilidad de eventos adversos al medicamento correcto, específicamente en cuanto a la dificultad que puede suponer la atribución de un evento adverso en un paciente que ha recibido un innovador y un biocomparable o no biocomparable de manera indistinta en el tiempo y sin la debida información a tiempo y a través de canales regulares al médico tratante.
La persistencia del tratamiento de los medicamentos biológicos en el mundo real se ha sugerido como un indicador sustituto de la efectividad del tratamiento, siendo una medida compuesta para la eficacia y los eventos adversos de los mismos14. Por lo tanto, el hecho de que 20 pacientes en el grupo de cycling hayan tenido que ser cambiados a un segundo biológico habla de la necesidad del seguimiento exhaustivo de cualquier paciente que sea cambiado por causa no médica a otro tratamiento.
Nuestro estudio tiene las limitaciones que supone hacer un estudio retrospectivo con base en la información de los expedientes médicos de los pacientes en una institución pública, además del número limitado de pacientes, sobre todo en el grupo de Infinitam, lo que no permite sacar conclusiones definitivas. Además, debe tenerse en cuenta que fue un estudio de vida real no aleatorizado (sesgo de selección), lo cual puede representar una limitante para la interpretación de los resultados, y consideramos que hacen falta datos de seguimiento a más largo plazo, pues en nuestro caso los pacientes fueron vistos de manera retrospectiva.
La persistencia del tratamiento posterior al cambio no médico de un medicamento innovador a un medicamento biocomparable o a un no biocomparable en pacientes con AR no demostró diferencias estadísticamente significativas entre ambos grupos de tratamiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.