La hiperostosis esquelética difusa idiopática es una enfermedad caracterizada por la osificación de ligamentos vertebrales y de entesis periféricas. Actualmente, siguen utilizándose los criterios clasificatorios clásicos que se basan en hallazgos radiológicos vertebrales, pero que no incluyen otras manifestaciones clinicopatológicas que conforman el espectro de la enfermedad. Diversos autores abogan por la revisión y actualización de dichos criterios. A continuación describimos 3 casos clínicos en los que no se podría establecer un diagnóstico de hiperostosis esquelética difusa idiopática pero que presentan unas manifestaciones clínico-radiológicas totalmente compatibles con la enfermedad hiperostosante.
Diffuse idiopathic skeletal hyperostosis is a bone disease characterized by ossification of spinal ligaments and peripheral entheses. Currently, we still use the classic classification criteria that do not include extraspinal manifestations. A number of authors agree on the need to revise them. We present 3 patients in which a diagnosis of diffuse idiopathic skeletal hyperostosis could not be established if we apply those criteria, but they have fully compatible clinical and radiological manifestations of hyperostotic disease.
La hiperostosis esquelética difusa idiopática (HEDI) fue definida hace más de 60 años por Forrestier y Rotés1. Se trata de una enfermedad caracterizada por la osificación del ligamento longitudinal anterior de la columna y de múltiples áreas de entesis de ligamentos, tendones, cápsula articular o del annulus fibroso. En su diagnóstico siguen utilizándose los criterios clasificatorios de Resnick-Niwayama (1976), que únicamente se basan en signos radiográficos vertebrales característicos2. Esta clasificación ha sido cuestionada por diferentes autores, como Utsinger (1985) que presentó otros criterios en los que añadía la afectación extraspinal de la enfermedad y que permitió incluso diagnosticar una HEDI sin afectación vertebral3. Este autor ya apuntó que los pacientes que no cumplían los criterios clásicos de la enfermedad pudieran representar estadios precoces de la misma. Durante años se han ido publicando otras propuestas diagnósticas que se diferencian básicamente en el número de puentes óseos entre vértebras afectas, con o sin descripción de la preservación del espacio discal o sacroilíaco y/o la presencia de osificación de entesis4–6. Atendiendo a la necesidad de homogenizar y actualizar el diagnóstico de la HEDI, Mader et al. intentaron revisar la definición de la enfermedad y diseñar unos nuevos criterios que permitieran incluir manifestaciones clínicas específicas, como la afectación extraspinal o la asociación a determinadas alteraciones metabólicas, aunque no se llegó a ningún consenso final7.
A continuación, presentamos 3 pacientes que no podrían ser clasificados de HEDI según los criterios de Resnick, pero que sin lugar a dudas presentan una forma clínica de predominio periférico ampliamente descrita en la enfermedad hiperostosante.
Caso 1Mujer de 63 años de edad, controlada en la consulta de reumatología desde los 47 años. El motivo inicial de consulta fue dolor y progresiva limitación de la movilidad coxofemoral bilateral. No tenía antecedentes de psoriasis personal ni familiar, ni otras enfermedades relacionadas con las espondiloartritis, ni de ingesta de retinoides ni otros derivados de la vitamina A. En su analítica no se detectaron elevación de les reactantes de fase aguda ni alteraciones del metabolismo fosfocálcico y el HLAB27 fue negativo. Como antecedentes patológicos destacaba una intolerancia a la glucosa e hipertensión arterial. En el estudio inicial no presentó ningún signo de afectación vertebral, pero ya destacaban proliferaciones óseas exuberantes en las crestas ilíacas, tuberosidades isquiáticas y trocantéreas y prominencias acetabulares laterales con conservación del espacio articular. Posteriormente, se añadieron otras localizaciones como las inserciones en el calcáneo, el tendón de Aquiles, el tríceps, los olecránones o las rótulas (fig. 1). En el curso de su evolución se realizaron diversos estudios radiológicos de columna, sin detectarse alteraciones sugestivas de calcificación del ligamento vertebral común anterior (LVCA) hasta el último control radiográfico, donde se evidenció un incipiente puente óseo en la columna cervical. La paciente fue sometida a diversas cirugías, como la resección de la osificación en la inserción aquílea bilateral por imposibilidad de calzarse y una artroscopia de cadera para resección de la osificación acetabular con el objetivo de mejorar el balance articular.
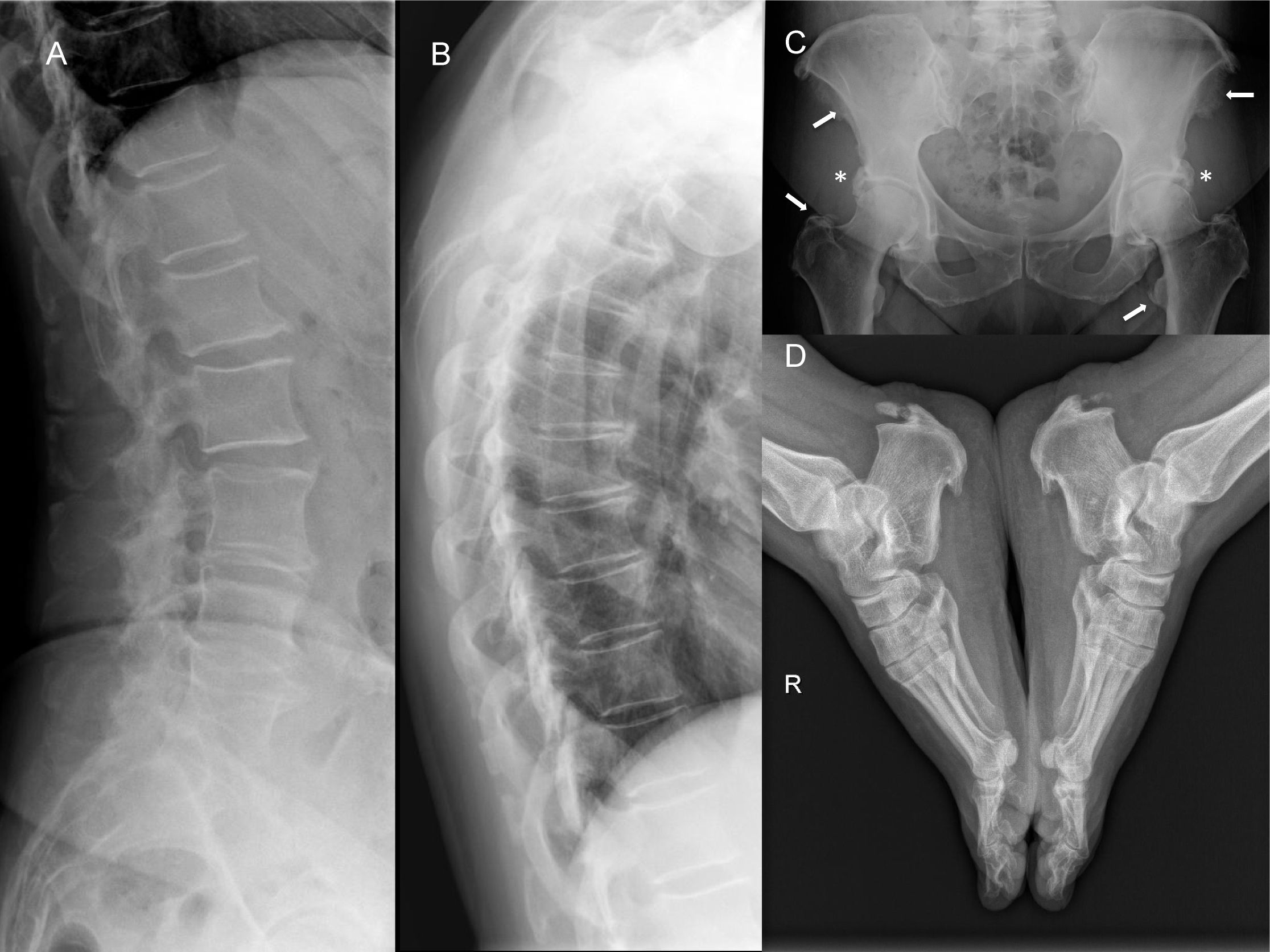
Estudio radiológico del caso 1.
A y B. Proyecciones laterales de la columna dorsal y lumbar con signos de espondiloartrosis de predominio lumbar sin osificaciones del LVCA. C. Excrecencias óseas prominentes acetabulares con conservación del espacio articular (*) y múltiples osificaciones de entesis en las espinas ilíacas y los trocánteres (flechas). D. Excrecencias óseas prominentes en las entesis plantares y aquíleas.
Mujer de 47 años de edad, con dolor y tumefacción del tendón de Aquiles bilateral de 4 años de evolución. Se trataba de una paciente obesa, pero sin enfermedad metabólica ni cardiovascular asociada. Tampoco tenía antecedentes familiares ni personales de psoriasis o espondiloartritis ni de ingesta de retinoides. El estudio analítico fue normal, pero en la radiología vertebral se detectaron signos radiográficos incipientes de hiperostosis en la columna dorsal y lumbar que no cumplían criterios Resnick. Se solicitó un estudio radiológico más extenso que evidenció osificaciones en entesis de la pelvis, las rodillas, los pies y los hombros.
Caso 3Mujer de 50 años de edad, con antecedentes de epicondilitis bilateral, que consultó inicialmente por una fascitis plantar bilateral rebelde a infiltraciones locales cortico-anestésicas, ortesis y fisioterapia. Tampoco tenía antecedentes personales, familiares ni farmacológicos de interés y el estudio analítico fue anodino. No se detectaron alteraciones radiológicas vertebrales, pero sí prominentes osificaciones coxofemorales, sin pérdida de espacio articular y afectación extraspinal en las entesis aquíleas, plantares, rotulianas y olecranianas.
DiscusiónConsideramos que los 3 casos presentados están afectos de una HEDI (criterios Utsinger), aunque no cumplen los clásicos de Resnick debido a la incipiente o nula afectación vertebral. Nos llamó la atención una serie de particularidades que difieren de las descritas clásicamente en la enfermedad, como la edad o el sexo de las pacientes, la «no benignidad» del curso evolutivo, además de la ausencia o las mínimas manifestaciones espinales, incluso después de años de evolución.
Clásicamente, se ha considerado la HEDI como una enfermedad de predominio masculino, cuya prevalencia aumenta con la edad. Los estudios epidemiológicos más significativos llegan al diagnóstico de la enfermedad basándose exclusivamente en hallazgos de radiología convencional o tomografía computarizada vertebral. La prevalencia de HEDI se estima entre el 3,6% al 28% en varones y del 0,8% al 13,9% en mujeres8–11. En un estudio reciente en población asiática esta fue del 10,8% (ratio 5:1), y aunque clásicamente se ha descrito en población de edad avanzada estos autores ya observaron un 1,8% de varones y un 0,7% de mujeres en menores de 50 años. Ante la diversidad de criterios clasificatorios, los datos epidemiológicos publicados son muy variables, y no incluyen aquellas formas en las que predominan las osificaciones periféricas por encima de las vertebrales.
Resnick y Niwayama apuntaron que la HEDI podría no representar una enfermedad per se, sino un estado de osificación extensa. Está descrito en la literatura que los niveles de dolor vertebral son menos elevados en la enfermedad hiperostosante que en la espondiloartrosis12. No obstante, Mata et al., si bien corroboraron lo anterior, respecto al dolor y la rigidez en el segmento lumbar, no lo observaron en otras localizaciones estudiadas como la columna cervical, dorsal o en las extremidades13. En realidad, la valoración de la capacidad funcional solo ha sido analizada en un único estudio en el que los autores detectaron un pobre estado funcional, independiente del índice de masa corporal medido mediante el cuestionario HAQ abreviado en comparación a una población sana14. En el nuestro primer caso, las exuberantes excrecencias óseas comportaron diversas cirugías debido a la repercusión en su función física y calidad de vida. En los restantes, la afectación de las entesis aquíleas y calcáneas requirieron diversos tratamientos y comportaron largos periodos de incapacidad funcional y baja laboral.
Desde Forestier se ha considerado que determinados factores metabólicos o constitucionales estaban ligados a la enfermedad. Nuestras 3 pacientes tienen sobrepeso, y en el primer caso, además, hipertensión y una intolerancia oral a la glucosa que evolucionó a una diabetes mellitus tipo 2. En los últimos años se está investigando el papel fisiopatogénico de la disfunción metabólica en la osificación de ligamentos y entesis. En este sentido, Mader et al. realizaron un estudio donde hallaron que la probabilidad de padecer una HEDI en la quinta década de la vida es 6 veces superior a la de en un paciente de la misma edad y sexo si presenta 3 parámetros clínicos como obesidad, antecedente familiar de primer grado de hipertensión o diabetes y la presencia de dolor lumbar o torácico o de entesitis o tendinitis15.
Finalmente, en los casos presentados hemos querido destacar el predominio de manifestaciones extraespinales sobre la poca o nula afectación axial. Aunque según Utsinger estaríamos frente estadios precoces, nuestra primera paciente fue seguida durante 15 años sin presentar ningún signo radiológico vertebral. A partir de estas observaciones nos planteamos la posibilidad de que no fueran diferentes fases de la enfermedad, sino fenotipos distintos de la misma. Describiríamos un patrón de predominio periférico que no cumpliría los criterios clasificatorios de clásicos de Resnick, que sería más prevalente en mujeres y que comenzaría en edades más tempranas. Sin embargo, serán necesarios estudios con mayor número de pacientes, pero sobre todo que incluyan formas con afectación extraespinal predominante. Apoyamos a los autores que defienden la necesidad de realizar unos nuevos criterios clasificatorios más completos que tengan en cuenta todas las manifestaciones de la enfermedad, como la afectación periférica en forma de osificación de entesis o la presencia de comorbilidades. Estos nos permitirán tener un mayor conocimiento de todo el espectro clínico de la enfermedad, disponer de datos epidemiológicos, de discapacidad o calidad de vida reales, como se ha investigado en otras enfermedades reumáticas. En definitiva, poder identificar pacientes en fases más precoces para poder aplicar terapias que puedan cambiar el curso de la HEDI.
ConclusiónLa HEDI es una enfermedad reumática relativamente frecuente, con un amplio espectro de manifestaciones, que actualmente se diagnostica en estadios avanzados o ante complicaciones graves de la afectación espinal. Las manifestaciones extraespinales pasan frecuentemente desapercibidas, pero pueden ser un signo de enfermedad temprana. Finalmente, insistir en la necesidad de plantearnos el diagnóstico de HEDI ante un paciente que presente una o varias entesopatías para poder realizar un diagnóstico precoz y plantear medidas terapéuticas en fases menos avanzadas de la enfermedad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.