Describir una serie multicéntrica de casos de inducción o empeoramiento de psoriasis en pacientes tratados con fármacos biológicos.
Material y métodosEstudio descriptivo. Se revisó la historia clínica de pacientes con enfermedad inflamatoria crónica (EIC) en tratamiento con fármacos biológicos, y que presentaron durante el período de seguimiento, psoriasis de nueva aparición o empeoramiento de la misma.
ResultadosSe registraron 26 casos de psoriasis paradójica (PP). El 93% de los pacientes estaban en tratamiento con un anti-TNFα, siendo el adalimumab el responsable del 50% de los casos. Solo 5 pacientes presentaban antecedentes personales de psoriasis. En 13 pacientes fue necesario retirar el fármaco biológico y la recidiva de las lesiones fue más frecuente en los pacientes en los que se reintrodujo otro anti-TNFα.
ConclusionesLa PP es un efecto adverso reversible que se puede observar en pacientes expuestos a fármacos biológicos, principalmente a anti-TNFα.
To describe a multicentre case series of new onset or worsening of psoriasis in patients treated with biological drugs.
Material and methodsDescriptive study. We reviewed the clinical history of patients with chronic inflammatory disease (CID) treated with biological drugs, who developed new onset or worsening of psoriasis during the follow-up period.
ResultsTwenty-six cases of paradoxical psoriasis (PP) were recorded. Ninety-three percent of the patients were treated with anti-TNFα and adalimumab was responsible for 50% of the cases. Only 5 patients had a personal history of psoriasis. The biological drug was discontinued in 13 patients. Lesion recurrence was more frequent when another anti-TNFα was reintroduced.
ConclusionsThe PP is a reversible adverse effect that can be observed in patients exposed to biological drugs, mainly anti-TNFα.
El uso de fármacos biológicos en pacientes con enfermedad inflamatoria crónica (EIC) se ha incrementado en los últimos años. Los estudios de seguridad de estos fármacos se han focalizado principalmente en el riesgo aumentado de infecciones, en el desarrollo de neoplasias y enfermedades desmielinizantes, en la reacción local en el lugar de la inyección y en la inmunogenicidad que pueden generar mediante la producción de anticuerpos. Sin embargo, se ha visto que estos fármacos pueden provocar diferentes efectos a nivel cutáneo, entre ellos, la aparición de lesiones psoriásicas o el empeoramiento de las preexistentes, fenómeno conocido como psoriasis paradójica (PP)1.
El objetivo de nuestro estudio fue describir una serie multicéntrica de casos de inducción o empeoramiento de psoriasis en pacientes tratados con fármacos biológicos.
Material y métodosEstudio descriptivo. Se revisó la historia clínica de pacientes con EIC en tratamiento con anti-TNFα u otros biológicos, que presentaron psoriasis de nueva aparición o empeoramiento de la misma. Los pacientes procedían de 3 hospitales: Hospital General Universitario de Valencia, Hospital Universitario Doctor Peset y Hospital Universitario de Bellvitge, y fueron registrados desde enero de 2008 hasta mayo de 2019. Se recogieron variables demográficas (sexo y edad) y clínicas (enfermedad inflamatoria, tratamiento biológico actual y tiempo de exposición al fármaco, antecedentes personales y familiares de psoriasis, morfología de las lesiones y tratamiento utilizado para las mismas). También se registraron los casos en los que se retiró el fármaco biológico, así como la tasa de recidivas posteriores.
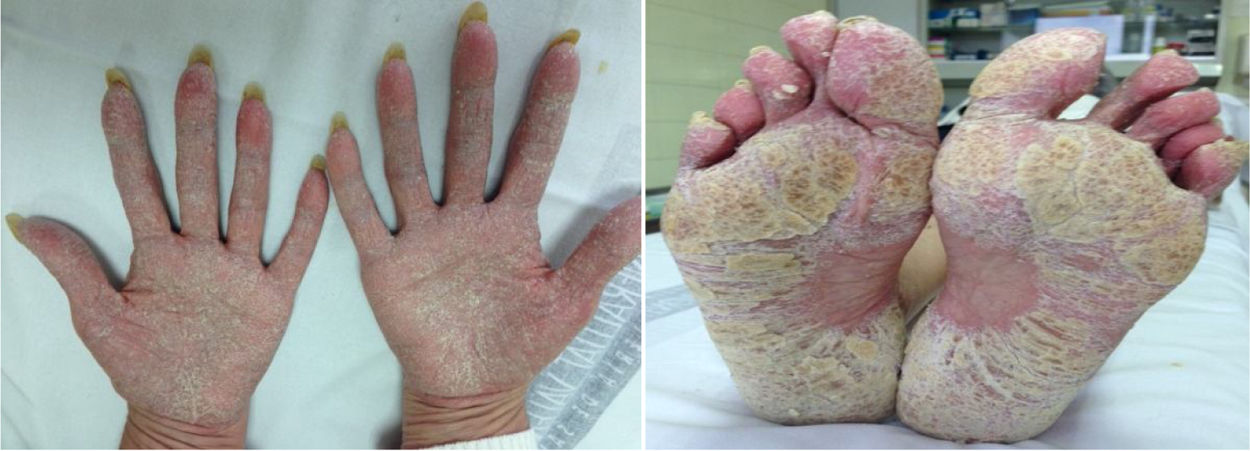
ResultadosSe recogieron un total de 26 pacientes. De ellos, el 50% correspondía al sexo femenino y la edad media fue de 46 (DE: ±15) años. Respecto a la enfermedad inflamatoria de base, 12 de los pacientes presentaban espondiloartropatía (46%), 7 enfermedad de Crohn (EC) (27%), 5 artritis reumatoide (AR) (19%), 2 psoriasis (8%), uno policondritis recidivante (4%) y uno poliartritis crónica juvenil (4%). Dos pacientes estaban diagnosticados de más de una enfermedad: EC asociada a artritis psoriásica y EC asociada a AR. Trece pacientes llevaban tratamiento con adalimumab (50%), 5 con infliximab (19%), 3 con golimumab (12%), 2 con etanercept (8%), uno con certolizumab (4%), uno con ustekinumab (4%) y uno con abatacept (4%). El tiempo medio de exposición al fármaco biológico hasta la aparición de las lesiones cutáneas fue de 57 (DE±60) semanas. Cinco pacientes presentaban psoriasis asociada a su enfermedad inflamatoria de base (19%) y 4 tenían antecedentes familiares de psoriasis (15%). Se registraron 25 casos de psoriasis y un caso de pitiriasis liquenoide (confirmado histológicamente). Se realizó biopsia cutánea en 5 pacientes, confirmando la presencia de cambios histológicos compatibles con psoriasis en 4 de ellos. La morfología de las lesiones incluyó: 13 pacientes con pustulosis palmo-plantar (50%) (fig. 1), 7 con psoriasis en placas (27%), 5 con psoriasis en cuero cabelludo (19%), 5 con reacción psoriasiforme (19%), 4 con psoriasis guttata (15%) y uno con psoriasis invertida (4%); 7 pacientes experimentaron más de un tipo de lesión (27%). Se instauró tratamiento tópico en todos los casos, y en 7 pacientes se requirió la asociación de metotrexato. El tratamiento se mantuvo en el 50% de los pacientes. De los 13 pacientes en los que se interrumpió el tratamiento, en 4 se inició otro fármaco anti-TNFα (2 adalimumab, uno golimumab, uno certolizumab), pero las lesiones cutáneas reaparecieron en 3 de ellos. En 6 pacientes el anti-TNFα se sustituyó por un biológico no anti-TNFα (3 ustekinumab, uno rituximab, uno secukinumab, uno ixekizumab), reapareciendo las lesiones únicamente en el paciente tratado con secukinumab. Dos pacientes permanecen sin tratamiento sistémico actualmente, y el paciente restante falleció por causas ajenas al estudio. En el paciente con pitiriasis liquenoide se mantuvo el tratamiento biológico (etanercept), y presentó buena evolución de las lesiones con tratamiento tópico.
DiscusiónEl término PP hace referencia al desarrollo de psoriasis de novo o exacerbación de las lesiones preexistentes, con un agente terapéutico que normalmente se utiliza para el tratamiento de las mismas2. Este fenómeno inicialmente se describió en pacientes tratados con anti-TNFα, pero conforme los nuevos agentes biológicos han sido introducidos, se han comunicado casos con otros biológicos no anti-TNFα3. A lo largo del texto, nos referiremos en todo momento a la PP inducida por anti-TNFα, en caso contrario lo indicaremos específicamente.
Según los datos disponibles, la PP inducida por anti-TNFα, tiene una incidencia baja (1,04-3,0/1.000 personas/año), y la prevalencia varía según los diferentes estudios entre 0,6-5,3%4. Aunque hay casos descritos en prácticamente todas las EIC, la mayoría son pacientes con EC5 o AR6. Sin embargo, en nuestra serie la mayoría de reacciones paradójicas se observan en pacientes con espondiloartropatía. La relación temporal entre el anti-TNFα y la aparición de psoriasis, sustentan una relación causal. A pesar de que existen datos dispares al respecto, el tiempo medio de latencia desde el inicio del fármaco hasta la aparición de lesiones es de 10 meses4, algo menor de lo que observamos en nuestros pacientes.
La pustulosis palmo-plantar y la psoriasis en placas, al igual que en la mayoría de series, es la principal morfología de las lesiones que observamos en nuestro trabajo6. La biopsia cutánea puede ayudar a confirmar el diagnóstico de psoriasis y a diferenciarlo de otras entidades7. De hecho, en nuestra serie observamos un caso de pitiriasis liquenoide confirmado histológicamente. Está descrito que hasta el 15% de pacientes pueden presentar más de un tipo de lesión6, y coincidiendo con nuestros datos, la mayoría de pacientes carecen de historia familiar o personal de psoriasis, y si padecían psoriasis esta aparece en lugares inusuales8.
Se han descrito casos de PP con todos los anti-TNFα y en todas las enfermedades en las que estos están indicados, por lo que podemos considerar que se trata de un efecto de clase. Coincidimos con otros estudios, en que la mayor incidencia de este fenómeno se produce en pacientes tratados con adalimumab o infliximab9. Como se ha indicado inicialmente, también se han descrito casos con fármacos no anti-TNFα como rituximab10, abatacept11, tocilizumab12 y ustekinumab13. Este último, aunque se utiliza para el tratamiento de PP, también se ha asociado a las recaídas de psoriasis pustulosa.
Una de las hipótesis que se postula para el desarrollo de PP, es la correlación existente entre el TNFα y el interferón 1α (IFN-1α). Este último, es sintetizado por las células dendríticas plasmocitoides dérmicas y es fundamental para el desarrollo de la psoriasis. En condiciones normales, el TNFα inhibe la síntesis de IFN-1α por parte de las células dendríticas. Tras la administración de anti-TNFα, el desbalance podría generar la producción local de IFN-1α, desarrollando un brote de psoriasis4. Otra teoría defiende que el eje IL-23/Thelper17 (Th17) juega un papel fundamental en la patogénesis de la psoriasis. La IL-23 es una citoquina proinflamatoria que conduce la respuesta efectora del Thelper1 (Th1) y Th17, los cuales se han visto implicados en la patogénesis de las EIC, entre ellas la psoriasis. Estudios sobre el genoma, han revelado una asociación específica entre polimorfismos en el gen del receptor de la IL-23 y el incremento de la susceptibilidad a EC y psoriasis. Por ello, la inhibición de la IL-12/23 con ustekinumab ha sido efectiva para el tratamiento de la EC en pacientes que desarrollan psoriasis inducida por anti-TNFα5,14.
En la mayoría de ocasiones, la retirada del fármaco biológico suele ser suficiente para resolver las lesiones. Sin embargo, puede acompañarse de una exacerbación de la EIC, por ello, en la mayoría de casos es difícil retirarlo. Ante un paciente en el que se sospecha PP, en primera instancia hay que remitirlo al dermatólogo, para realizar el diagnóstico y la confirmación histológica si es necesario. Si la psoriasis afecta a <5% del área corporal está indicado el tratamiento tópico (corticoesteroides, queratolíticos y análogos de vitamina D), si no hay mejoría, el siguiente nivel sería asociar metotrexato oral o fototerapia ultravioleta. Por el contrario, si la afectación es >5% de la superficie corporal o existe pustulosis palmo-plantar, se recomienda tratamiento tópico y fototerapia, y si no hay respuesta considerar tratamiento sistémico con metotrexato, retinoides y/o ciclosporina. En caso de ineficacia, se discontinuará la terapia biológica y se planteará el cambio de diana terapéutica a un anti-IL17 o anti-IL 12/23; siendo el cambio a otro anti-TNFα controvertido, ya que el retratamiento con un segundo anti-TNFα se ha asociado a recurrencia de la psoriasis en un 48-85% de casos. Si aun así no hay mejoría, los expertos proponen optimizar la terapia combinada o considerar nuevos fármacos como los biológicos anti-IL-2315.
ConclusionesLa PP es un efecto adverso reversible que se puede observar en pacientes expuestos a fármacos biológicos, principalmente a anti-TNFα. Es preciso conocer este fenómeno e instaurar un tratamiento adecuado, siendo necesario en ocasiones la retirada del fármaco biológico y/o el cambio de diana terapéutica.
FinanciaciónLos autores de esta publicación declaran no haber recibido honorario alguno por ninguna dependencia pública ni privada.
Conflicto de interesesLos autores de esta publicación declaran no tener ningún conflicto de intereses.
Los autores quieren expresar su agradecimiento a todos los servicios implicados en este estudio, ya que sin su colaboración no hubiera sido posible el reclutamiento de los pacientes. En especial agradecer al Dr. Paredes Arquiola, Dr. Santos Alarcón, Dr. Notario Rosa, Dra. Ybañez García, Dra. Valls Pascual, Dra. Aguilar Zamora y Dra. Orenes Vera. Gracias también a la colaboración de Ana Sendra para el análisis y la interpretación de resultados.