Elaborar recomendaciones SER sobre el uso de agentes biológicos en el síndrome de Sjögren primario (SSp).
MétodosSe identificaron preguntas clínicas de investigación relevantes sobre el uso de agentes biológicos en el SSp. Las preguntas clínicas se reformularon en 4preguntas PICO. Se diseñó una estrategia de búsqueda y se realizó una revisión de la evidencia científica de estudios publicados hasta mayo de 2017. Se revisó sistemáticamente la evidencia científica disponible. Se evaluó el nivel global de la evidencia científica utilizando los niveles de evidencia del SIGN. Tras ello, se formularon recomendaciones específicas.
ResultadosSe recomienda rituximab como el fármaco biológico de elección para las manifestaciones extraglandulares refractarias al tratamiento convencional. Se desaconseja el uso de agentes anti-TNF. La evidencia científica es escasa con belimumab y abatacept, por lo que deberían considerarse solamente en los casos resistentes a rituximab.
ConclusionesEl rituximab es el fármaco biológico de elección en las manifestaciones graves extraglandulares del SSp. Belimumab o abatacept podrían ser de utilidad en casos seleccionados.
To formulate SER recommendations for the use of biological agents in primary Sjögren's syndrome (pSS).
MethodsRelevant clinical research questions were identified on the use of biological agents in pSS. The clinical questions were reformulated into 4PICO questions. A search strategy was designed and a review of the scientific evidence of studies published until May 2017 was carried out. The scientific evidence available was systematically reviewed. The overall level of scientific evidence was assessed using the SIGN evidence levels. After that, specific recommendations were made.
ResultsRituximab is recommended as the biological agent of choice for extraglandular manifestations refractory to conventional treatment. The use of anti-TNF agents is discouraged. The scientific evidence with belimumab and abatacept is scarce, so they should be considered only in cases refractory to rituximab.
ConclusionsRituximab is the biological agent of choice in severe extraglandular manifestations of pSS. Belimumab or abatacept may be useful in selected cases.
El síndrome de Sjögren primario (SSp) es una enfermedad autoinmune sistémica, caracterizada por la afectación predominante de las glándulas exocrinas, típicamente las glándulas lagrimales y salivales. De forma característica, se produce una infiltración linfoplasmocitaria glandular que origina su destrucción progresiva, con la consiguiente disfunción de la secreción y la aparición de sequedad en ojos, boca y otras mucosas, que provoca múltiples síntomas. Su espectro clínico es amplio y heterogéneo, y puede desarrollar, en su inicio o a lo largo de su evolución, múltiples manifestaciones extraglandulares, como afectación articular, cutánea, pulmonar, renal, del sistema nervioso y hematológica, entre otras, y determinadas complicaciones, como el desarrollo de linfoma, que marcarán el pronóstico de la enfermedad1,2. La hiperactividad de los linfocitos B periféricos es un fenómeno característico de la enfermedad, con la consiguiente producción de diversos mediadores inflamatorios; autoanticuerpos, como el factor reumatoide (FR), los anticuerpos antinucleares, anti-Ro/SSA, anti-La/SSB y la presencia de hipergammaglobulinemia3.
El SSp presenta una distribución universal y es una de las enfermedades autoinmunes sistémicas más frecuentes, por lo que el impacto sociosanitario es importante. Afecta predominantemente al sexo femenino, con una relación respecto al varón de 9-10:1. La tasa de incidencia estimada de SSp es de 6,92 por 100.000 personas/año (IC 95%: 4,98-8,86) y la prevalencia de 60,82 casos por 100.000 habitantes (IC 95%: 43,69-77,94)4. El SSp es más frecuente entre la cuarta y quinta décadas de la vida, aunque puede aparecer a cualquier edad5,6.
Los criterios de clasificación del consenso europeo-americano (EA) de SSp publicados en 20027 son los más empleados desde su elaboración hasta la actualidad, si bien en 2016 se publicaron nuevos criterios de clasificación del SSp consensuados por el American College of Rheumatology y la European League Against Rheumatism (EULAR)8.
El SSp impacta negativamente con las distintas variables de los dominios de calidad de vida relacionada con la salud del cuestionario Short Form Health Survey-36 (SF-36), como demuestra un reciente metaanálisis9.
La ausencia de fármacos modificadores de enfermedad (FAME), de eficacia claramente demostrada, y la utilización de diferentes agentes biológicos en otras enfermedades autoinmunes sistémicas que comparten manifestaciones clínicas y mecanismos patogénicos con el SSp han condicionado el uso ocasional «fuera de indicación» de agentes biológicos en ciertas manifestaciones extraglandulares del SSp.
El presente documento constituye el primer consenso de la Sociedad Española de Reumatología (SER) sobre el uso de tratamientos biológicos en pacientes con SSp. Se incluyen recomendaciones que pretenden servir de referencia para ayudar en la toma de decisiones terapéuticas a los reumatólogos y a todos aquellos profesionales que, desde diferentes niveles asistenciales o gestores, estén involucrados en el tratamiento de los pacientes con SSp. Debido al elevado coste y a los márgenes de seguridad del tratamiento biológico, es necesaria una utilización racional y reflexiva de estos fármacos, basada en evidencias científicas y en la experiencia clínica acumulada en su utilización. El tratamiento biológico debe estar integrado en una estrategia terapéutica amplia, que contemple todas las actuaciones posibles, farmacológicas y no farmacológicas, y valore la opinión del paciente y la sostenibilidad del sistema sanitario.
MétodosDiseñoSe ha utilizado una síntesis cualitativa de la evidencia científica y técnicas de consenso que recogen el acuerdo de expertos con base en su experiencia clínica y la evidencia científica.
Fases del proceso- 1.
Creación del grupo de trabajo. La elaboración del documento se inició con la constitución de un panel de expertos formado por 6 reumatólogos miembros de la SER. Los reumatólogos fueron elegidos mediante una convocatoria abierta a todos los socios. La Comisión de Guías de Práctica Clínica y Recomendaciones SER valoró el curriculum vitae de todos los solicitantes de acuerdo con criterios objetivos de aportación al conocimiento del SSp. La coordinación de los aspectos clínicos y metodológicos se realizó, respectivamente, por uno de estos reumatólogos, como investigador principal y una especialista en metodología de la Unidad de Investigación de la SER.
- 2.
Identificación de las áreas claves. Todos los miembros del grupo de trabajo participaron para estructurar el documento y establecer los contenidos y aspectos claves. Primero se identificaron las preguntas clínicas de investigación que podrían tener más impacto en la utilización de agentes biológicos en el SSp. Se definió también la metodología del proceso de elaboración de las recomendaciones.
- 3.
Búsqueda bibliográfica. Las preguntas clínicas se reformularon en 4preguntas con formato PICO. Para responderlas, se diseñó una estrategia de búsqueda y se realizó una revisión de la evidencia científica de estudios publicados hasta mayo de 2017. Se utilizaron las bases de datos PubMed (MEDLINE), EMBASE y Cochrane Library (Wiley Online). Se completó el proceso con una búsqueda manual de referencias, pósteres y resúmenes de congresos que los revisores y expertos consideraron de interés.
- 4.
Análisis y síntesis de la evidencia científica. Varios reumatólogos, del grupo de trabajo de revisores de la evidencia de la SER, se encargaron de revisar sistemáticamente la evidencia científica disponible. Se evaluó el nivel global de la evidencia científica utilizando los niveles de evidencia del SIGN (Scottish Intercollegiate Guidelines Network).
- 5.
Formulación de recomendaciones. Finalizada la lectura crítica, el investigador principal y los componentes del grupo de expertos procedieron a la formulación de recomendaciones específicas. Esta formulación se ha basado en la «evaluación formal» o «juicio razonado», con resumen previo de la evidencia para cada una de las preguntas clínicas. También se consideró la calidad, cantidad y consistencia de la evidencia científica, la generalidad de los resultados, su aplicabilidad y su impacto clínico. La graduación de las recomendaciones se ha realizado con el sistema de SIGN (Anexo 1). Las recomendaciones se han dividido en 4categorías en función de la evidencia disponible: agentes anti-TNF, rituximab (RTX), belimumab, abatacept y tocilizumab.
- 6.
Exposición pública. El borrador de este documento de Recomendaciones SER fue sometido a un proceso de exposición pública ante socios miembros de la SER y de distintos grupos de interés (industria farmacéutica, otras sociedades científicas y asociaciones de pacientes), con objeto de recoger su valoración y argumentación científica sobre la metodología o las recomendaciones. La información completa de este proceso se encuentra en un anexo en la página web de la SER: www.ser.es, en el apartado de Investigación y Recomendaciones SER.
En la actualidad, el tratamiento del SSp depende principalmente de agentes sintomáticos para aliviar los síntomas de sequedad y del uso de glucocorticoides (GC), acompañados o no de inmunosupresores, en caso de afectación sistémica relevante (Anexo 2). Sin embargo, la evidencia sobre la eficacia de estos medicamentos es escasa.
Opciones terapéuticasLa mayoría de los FAME tradicionales empleados en artritis reumatoide y en lupus eritematoso sistémico se han utilizado empíricamente en el SSp con resultados dispares10. Los analgésicos y antiinflamatorios no esteroideos son la primera línea de tratamiento ante síntomas constitucionales y musculoesqueléticos. Los GC se emplean a dosis bajas en la artritis que no responde a analgésicos y antiinflamatorios no esteroideos, en manifestaciones constitucionales y en la afectación cutánea, y a dosis medias-altas en la afectación extraglandular grave. Existe una escasa evidencia que apoye el uso de GC para el tratamiento de la disfunción glandular en el SSp11.
La hidroxicloroquina se ha empleado satisfactoriamente para tratar los síntomas musculoesqueléticos y constitucionales, al igual que en lesiones cutáneas no vasculíticas. El uso de hidroxicloroquina en el SSp se ha ensayado en varios estudios en los últimos años, con resultados contradictorios tanto en el ámbito glandular como en el extraglandular. En 2017 Wang et al. realizaron una revisión sistemática y metaanálisis sobre la eficacia de la hidroxicloroquina en el SSp12, y encontraron superioridad frente a placebo en el tratamiento del dolor y en la reducción de la velocidad de sedimentación globular (VSG).
El metotrexato se ha utilizado en la artritis poliarticular del SSp por similitud con la artritis reumatoide, aunque no existen datos de eficacia demostrada a dicho nivel ni a nivel glandular13. También en estudios abiertos se han ensayado leflunomida y D-penicilamina14,15. La azatioprina a dosis bajas diarias no ha mostrado eficacia en los síntomas, signos, serología ni actividad de la enfermedad16. La ciclosporina-A consiguió una mejoría significativa en la sequedad oral subjetiva en un ensayo clínico aleatorizado (ECA) antiguo, con un tamaño muestral pequeño (20 pacientes)17. El interferón α se ha ensayado en un ECA y alcanzó una mejoría significativa en el flujo salival no estimulado (FSNE) y en algunos síntomas de sequedad oral18. En 2007, un estudio abierto evaluó el uso de micofenolato mofetilo en 11 pacientes con SSp resistentes a otros inmunosupresores. Se encontró mejoría en los síntomas de sequedad ocular y mejoría significativa en parámetros de laboratorio19.
El tratamiento con ciclofosfamida se emplea en los pacientes con afectación grave, como glomerulonefritis, polineuropatía motora, mielopatía, púrpura o vasculitis, a pesar de la ausencia de estudios controlados que analicen su efecto. En situaciones agudas y graves se considera también el uso de inmunoglobulinas intravenosas y de plasmaféresis10. No existe en la actualidad una terapia sistémica modificadora de curso evolutivo que haya demostrado ser eficaz en el tratamiento de las manifestaciones glandulares del SSp, quizás debido a que la mayoría de las manifestaciones glandulares suelen deberse a daño establecido y no a actividad de la enfermedad. El manejo se basa principalmente en aliviar los síntomas del paciente, con el uso de sustitutos lagrimales y salivales, agentes estimulantes de la lágrima y la saliva como pilocarpina, y otras alternativas tópicas para la sequedad ocular como los GC oftálmicos, la ciclosporina-A oftálmica, el suero autógeno, el recién aprobado por la Food and Drug Administration lifitegrast tópico, o las técnicas que permiten reducir la pérdida de la lágrima, como la oclusión del punto lagrimal, entre otras alternativas quirúrgicas, y el trasplante de membrana amniótica20,21. En el tratamiento de la boca seca, es fundamental optimizar los hábitos dietéticos del paciente, la higiene oral y evitar la aparición de caries, con productos específicos. Existen otras alternativas, más complejas y costosas, como la estimulación vibrotáctil salival, cuya evidencia de eficacia actual es limitada22.
No existe una definición universalmente aceptada de SSp resistente. Se suele entender como tal aquel que no ha respondido adecuadamente al tratamiento convencional o que exige una dosificación crónica de GC inaceptablemente alta para mantener la remisión o el estado de baja actividad. Antes de decidir que un tratamiento no está siendo efectivo se debe descartar una pobre adherencia al tratamiento o la existencia de daño acumulado no susceptible de ser revertido mediante agentes antiinflamatorios o inmunosupresores. El panel de expertos propone una definición de SSp resistente por cada órgano o sistema que se detalla en el anexo 2.
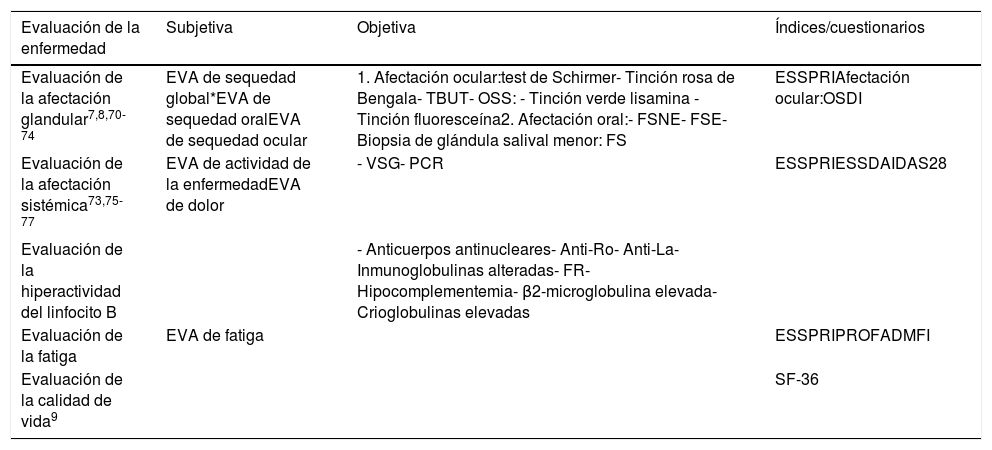
Evaluación de la enfermedadEn las tablas 1 y 2 se resumen los instrumentos de evaluación, algunos aún no completamente validados, de los distintos dominios clínicos en pacientes con SSp, así como los criterios de clasificación de la enfermedad.
Procedimientos para la evaluación de la enfermedad
| Evaluación de la enfermedad | Subjetiva | Objetiva | Índices/cuestionarios |
|---|---|---|---|
| Evaluación de la afectación glandular7,8,70-74 | EVA de sequedad global*EVA de sequedad oralEVA de sequedad ocular | 1. Afectación ocular:test de Schirmer- Tinción rosa de Bengala- TBUT- OSS: - Tinción verde lisamina - Tinción fluoresceína2. Afectación oral:- FSNE- FSE- Biopsia de glándula salival menor: FS | ESSPRIAfectación ocular:OSDI |
| Evaluación de la afectación sistémica73,75-77 | EVA de actividad de la enfermedadEVA de dolor | - VSG- PCR | ESSPRIESSDAIDAS28 |
| Evaluación de la hiperactividad del linfocito B | - Anticuerpos antinucleares- Anti-Ro- Anti-La- Inmunoglobulinas alteradas- FR- Hipocomplementemia- β2-microglobulina elevada- Crioglobulinas elevadas | ||
| Evaluación de la fatiga | EVA de fatiga | ESSPRIPROFADMFI | |
| Evaluación de la calidad de vida9 | SF-36 |
DAS28: Disease Activity Score; ESSDAI: EULAR Sjögreńs Syndrome Disease Activity Index; ESSPRI: EULAR Sjögreńs Syndrome Patient reported index; incluye 3 EVA, sequedad, dolor, fatiga; EVA: escala visual analógica; FS: focus score; FSE: flujo salival estimulado; FSNE: flujo salival no estimulado; MFI: Multidimensional fatigue inventory score; OSDI: Ocular Surface Disease Index; OSS: Ocular Staining Score, incluye las tinciones del verde lisamina y la fluoresceína; PROFAD: Profile of Fatigue and Disconfort;
SF-36: Short Form Health Survey-36; TBUT: tiempo de rotura de la lágrima.
a Sequedad global: oral, ocular, cutánea, genital, bronquial.
Criterios del consenso europeo-americano 2002, para la clasificación del síndrome de Sjögren primario
| I. Síntomas oculares (una respuesta positiva, al menos, en una de las siguientes): |
| ¿Ha tenido usted molestias del tipo de sequedad en ojos, diaria, persistente, durante más de 3 meses? |
| ¿Tiene usted sensación frecuente de arenilla o gravilla en los ojos? |
| ¿Utiliza lágrimas artificiales más de 3 veces al día? |
| II. Síntomas orales (una respuesta positiva, al menos, en una de las siguientes): |
| ¿Ha tenido sensación diaria de boca seca durante más de 3 meses? |
| ¿Ha tenido, de adulto, sensación de inflamación de las glándulas salivales, recurrente o persistente? |
| ¿Tiene usted que beber líquidos para ayudarse a tragar la comida seca? |
| III. Signos oculares (evidencia objetiva de afectación ocular definida en, al menos, una de las siguientes pruebas positivas): |
| a) Test de Schirmer I, realizado sin anestesia (<5mm en 5 minutos). |
| b) Tinción de rosa de Bengala o cualquier tinción ocular (puntuación≥4, según el sistema de Bijsterveld) |
| IV. Histopatología: presencia de sialoadenitis focal linfocítica en la biopsia de glándula salival menor (obtenida de mucosa con apariencia normal), evaluada por un patólogo experto, con un focus score>1, definido por el número de focos linfocíticos (adyacentes a acinis mucosos de apariencia normal y que contengan más de 50 linfocitos) por 4 mm2de tejido glandular |
| V. Afectación glandular salivar (evidencia objetiva de afectación de las glándulas salivales, definida en, al menos, uno de los siguientes): |
| Flujo salival no estimulado (≤ 1,5ml en 15 min) |
| Sialografía parotídea con sialectasias difusas (patrón puntiforme, cavitario o destructivo), sin evidencia de obstrucción de los ductos principales |
| Gammagrafía de las glándulas salivales con retardo de la captación, disminución de la concentración o retardo de la excreción del radiotrazador |
| VI. Autoanticuerpos (presencia en suero de alguno de los siguientes): anti-Ro o anti-La o ambos |
Normas revisadas para la clasificación
Síndrome de Sjögren primario
El paciente tiene biopsia o autoanticuerpos positivos y cumple un total de 4 de los 6 ítems (97% sensibilidad; 90% especificidad).
El paciente cumple 3 de los 4 criterios objetivos (es decir, los grupos III, IV, V, VI) (84% sensibilidad; 95% especificidad).
Síndrome de Sjögren secundario
Pacientes con una enfermedad potencialmente asociada (otra conectivopatía definida), la presencia de los grupos I o II más otros 2, entre los grupos III, IV y V, puede considerarse como indicativo de síndrome de Sjögren secundario.
Criterios de exclusión
Radioterapia de cabeza o cuello previa, infección por el VHC, VIH, linfoma preexistente, sarcoidosis, enfermedad del injerto contra el huésped, uso reciente de fármacos con efecto anticolinérgico.
En 2015, una revisión sistemática de la literatura con un total de 15.000 pacientes con SSp identificó la linfadenopatía, la parotiditis, la púrpura palpable, los niveles bajos de complemento C4 y la crioglobulinemia como principales predictores de desarrollo de linfoma no Hodking/enfermedad linfoproliferativa. Además, se encontró que algunos estudios describen también los niveles bajos de complemento C3, la linfopenia y la neutropenia como factores predictores. También se ha propuesto la detección de estructuras similares a centros germinales en la biopsia de glándula salival menor como un factor altamente predictivo de linfoma no Hodking23. Un estudio reciente con 1.045 pacientes indica un mayor riesgo de muerte en aquellos pacientes con un índice ESSDAI (EULAR Sjögreńs Syndrome Disease Activity Index) al diagnóstico ≥1424.
ResultadosEl conjunto de recomendaciones formuladas sobre el uso de agentes biológicos en el síndrome de Sjögren primario es de 6 y aparece en la tabla 3.
Recomendaciones SER sobre Sjögren primario
| Recomendaciones | G R |
|---|---|
| Agentes anti-TNF | |
| Recomendación: No se recomienda el uso de fármacos anti-TNF alfa en el tratamiento del síndrome de Sjögren primario | B |
| Rituximab | |
| Recomendación: Se recomienda el uso de rituximab en pacientes con síndrome de Sjögren primario y manifestaciones extraglandulares o parotidomegalia, clínicamente relevantes, que no hayan respondido a tratamiento con FAME o inmunosupresores químicos | D |
| Recomendación: Podría considerarse el uso de rituximab en pacientes seleccionados con sequedad ocular u oral clínicamente relevante, resistentes a tratamiento convencional, sobre todo en aquellos con enfermedad de corta evolución y reserva glandular | √ |
| Belimumab | |
| Recomendación: El panel propone considerar la utilización de belimumab en pacientes seleccionados con síndrome de Sjögren primario (especialmente en pacientes con anti-Ro/SSA o anti-La/SSB positivos, con afectación articular o parotidomegalia) en los que se plantee tratamiento biológico y que no respondan, no toleren o en los que exista contraindicación a rituximab | √ |
| Abatacept y tocilizumab | |
| Recomendación: El panel propone considerar la utilización de abatacept en pacientes seleccionados con síndrome de Sjögren primario (especialmente con manifestaciones articulares) en los que se plantee tratamiento biológico y que no respondan, no toleren o en los que exista contraindicación a rituximab | √ |
| Recomendación: Dada la ausencia de evidencia, no se recomienda la utilización de tocilizumab para el tratamiento del síndrome de Sjögren primario | √ |
FAME: fármacos modificadores de la enfermedad; GR: grado de recomendación (ver anexo 1).
En pacientes con SSp, ¿cuál es la eficacia de los anti-TNF en el tratamiento de la sequedad ocular y oral, y las manifestaciones sistémicas, incluida la fatiga?
Recomendación. No se recomienda el uso de fármacos anti-TNF α en el tratamiento del SSp (recomendación de grado B).
El TNF α, junto con la interleucina-1 (IL-1) y los interferones α y γ, tiene un papel patogénico importante en las fases iniciales del SSp. En respuesta a un estímulo antigénico desconocido, las células del epitelio glandular expresan distintas citocinas que inducen la migración al tejido glandular de células de la respuesta inmune innata productoras de IL-1, TNF α e interferón25. Esta respuesta inflamatoria permite la presentación de autoantígenos a los linfocitos Th0. Con base en esta evidencia, y los excelentes resultados obtenidos en otras enfermedades reumáticas, se ha ensayado el tratamiento con antagonistas del TNF α en el SSp.
Hasta la fecha, se han publicado datos de 2ensayos controlados en el SSp, uno con etanercept y uno con infliximab, además de otros estudios prospectivos no aleatorizados con estos fármacos.
Resultados con etanerceptSankar et al.26 evaluaron la seguridad y eficacia de etanercept a dosis de 25mg 2veces por semana en un ECA, doble ciego y controlado con placebo. Se incluyó a 28 pacientes con SSp clasificados según los criterios EA del 2002, con síntomas de sequedad y evidencia de actividad de la enfermedad (considerada arbitrariamente como VSG elevada o hipergammaglobulinemia). Se dividieron en 2grupos de 14pacientes. En ambos, 11tenían un SSp y 3un SS asociado a otras enfermedades autoinmunes sistémicas, principalmente, artritis reumatoide.
La duración del estudio fue de 12 semanas y el desenlace principal de eficacia fue la proporción de pacientes que alcanzaba una mejoría ≥20% en 2 de los 3 dominios evaluados: 1) sequedad oral medida mediante una escala visual analógica (EVA) o por flujo salival estimulado (FSE); 2) sequedad ocular medida mediante EVA, test de Schirmer o puntuación de van Bijsterveld y 3) actividad biológica, reflejada en una reducción de los niveles de inmunoglobulinas o un descenso de la VSG.
Tres pacientes tratados con etanercept y uno que recibió placebo no completaron el estudio. Al final de las 12 semanas, no se encontraron diferencias estadísticamente significativas entre los grupos en la variable principal de eficacia, ni tampoco en la sequedad ocular ni oral. En las pruebas de laboratorio, se detectó una disminución significativa de los reactantes de fase aguda en el grupo tratado con etanercept, pero no en los niveles de inmunoglobulinas. Tampoco se observaron diferencias en otras variables secundarias de eficacia (nivel de evidencia 1−).
Estos resultados son consistentes con los de otro estudio prospectivo no aleatorizado realizado por Zandbelt et al.27 en 25 pacientes, que tampoco demostró mejoría histológica en la biopsia de glándula salival menor tras 12 semanas de tratamiento etanercept. No se estudió su efecto sobre la artritis u otras manifestaciones extraglandulares.
Resultados con infliximabMariette et al.28 evaluaron la seguridad y eficacia de infliximab en un ECA multicéntrico, doble ciego y controlado con placebo en el ensayo Trial of Remicade In Primary Sjögreńs Syndrome (estudio TRIPSS). Se incluyeron 103 pacientes con SSp clasificados según criterios EA del 2002 y enfermedad activa, aleatorizados a recibir infusiones de infliximab (5mg/kg) o placebo en las semanas 0, 2 y 6, con un seguimiento hasta las 22 semanas.
La actividad de la enfermedad se evaluó fundamentalmente en 3dominios: dolor, fatiga y sequedad, medidos mediante una EVA. La EVA de sequedad integraba la valoración autorreferida por el paciente de la sequedad oral, ocular, cutánea, vaginal y bronquial. Se definió enfermedad activa cuando la puntuación era>50mm en 2 de los 3 dominios. El desenlace principal de eficacia fue la proporción de pacientes que alcanzó una mejoría ≥ 30% en 2 de los 3 dominios evaluados en la semana 22. Como variables secundarias se incluyeron el número de articulaciones dolorosas y tumefactas, el FSNE, el focus score de la biopsia de glándula salival labial, el test de Schirmer, la calidad de vida medida mediante el cuestionario SF-36 y los valores de reactantes de fase aguda.
Al final del período de seguimiento no se observaron diferencias significativas entre los grupos en la variable principal de eficacia, ni tampoco en los dominios de dolor, fatiga y sequedad analizados individualmente, y en ninguna de las variables de eficacia secundarias (nivel de evidencia 1+).
Los resultados de este ECA cuestionaron los datos de 2estudios publicados previamente por Steinfeld et al.29,30, que señalaban un efecto beneficioso en la función glandular, el dolor y la fatiga tras tratamiento con infliximab. Once años después, los autores se retractaron de las conclusiones de sus estudios y reconocieron importantes deficiencias metodológicas que invalidaban sus resultados31.
Los resultados de los distintos estudios válidos identificados son consistentes y demuestran la ineficacia de los fármacos anti-TNF evaluados (etanercept e infliximab) en el SSp. Por tanto, el panel de expertos coincide en no recomendar el uso de anti-TNF, ya que los datos de eficacia de los ECA no han demostrado beneficio clínico significativo. El panel de expertos asume que todos los agentes anti-TNF disponibles en el mercado tienen una eficacia similar en el SSp por su efecto de clase y prefiere hacer una recomendación de grado B con independencia de la calidad de los estudios, teniendo en cuenta que estos se realizaron en pacientes con enfermedad muy evolucionada. Además, no se estudió el efecto del etanercept sobre la artritis u otras manifestaciones extraglandulares.
RituximabEn pacientes con SSp, ¿cuál es la eficacia del RTX en el tratamiento de la sequedad ocular y oral, y las manifestaciones sistémicas, incluida la fatiga?
Recomendación. Se recomienda el uso de RTX en pacientes con SSp y manifestaciones extraglandulares o parotidomegalia, clínicamente relevantes, que no hayan respondido a tratamiento con FAME o inmunosupresores químicos (recomendación de grado D).
Recomendación. Podría considerarse el uso de RTX en pacientes seleccionados con sequedad ocular u oral clínicamente relevante, resistentes a tratamiento convencional, sobre todo en aquellos con enfermedad de corta evolución y reserva glandular (recomendación de grado √).
Los linfocitos B son fundamentales en la patogénesis del SSp. La hiperactividad de los linfocitos B es la consecuencia de la acción coordinada e integrada de receptores de linfocitos B, señales CD40 y señales TLR (toll-like receptors) en presencia de citocinas apropiadas. Los linfocitos B se detectan en ciertas regiones en las estructuras linfoides ectópicas, al igual que las células dendríticas y linfocitos T, probablemente debido al aumento de expresión de quimiocinas ectópicas, como CXCL13, por las células epiteliales de la glándula salival. La evidencia científica respalda el papel de los linfocitos B en el desarrollo, mantenimiento y progresión de la enfermedad y los estudios abiertos señalan los beneficios de la depleción de linfocitos B en los pacientes con SSp32,33. La hiperactividad del linfocito B, el infiltrado linfocitario de la glándula salival y el desarrollo de folículos de linfocitos B que contienen estructuras del tipo centro germinal representan las características fundamentales de la enfermedad. Parece razonable, por lo tanto, investigar las vías disponibles que convierten al linfocito B en una diana con fines terapéuticos. El RTX es un anticuerpo monoclonal quimérico anti-CD20 aprobado para su uso en diversas enfermedades inmunomediadas, como la artritis reumatoide, la poliangeítis microscópica y la granulomatosis con poliangeítis. El RTX provoca la depleción de los linfocitos B.
La mayor parte de la evidencia científica encontrada sobre la eficacia de RTX en el SSp proviene de estudios heterogéneos en cuanto a calidad, con predominio de los de nivel bajo y que incluyen además pocos pacientes. Se han identificado 2metaanálisis, 4 ECA, un ensayo abierto, 3estudios observacionales y un subanálisis de uno de los ECA.
El primer metaanálisis que evalúa la eficacia y seguridad de RTX a las 24 semanas incluye 4 ECA, con 276 pacientes (145 tratados con RTX y 131 con placebo) con SSp que cumplen criterios EA del 200234. Su objetivo fue valorar la eficacia y seguridad de RTX en la afectación glandular salival, afectación glandular lagrimal y la fatiga en pacientes con SSp. En los estudios incluidos, de calidad de evidencia baja-moderada, el tratamiento con RTX obtiene una mejoría en el flujo salival. Sin embargo, no se observaron diferencias a las 24 semanas en parámetros como el test de Schirmer, la sequedad oral medida por EVA, la fatiga (cambios en EVA del 30%), la calidad de vida (componente mental del SF-36), la actividad de la enfermedad (medida por ESSDAI) o en los efectos adversos graves (nivel de evidencia 1+).
Uno de los ECA incluido en el metaanálisis evaluó la eficacia de RTX sobre la fatiga en 17 pacientes35. Su objetivo primario fue alcanzar una mejoría del 20% en la EVA de fatiga tras 6 meses del tratamiento. Los pacientes incluidos debían presentar una puntuación>50 en la escala de fatiga (EVA 0-100) y ser positivos para anti-Ro/SSA o anti-La/SSB. Recibieron 2 infusiones de ungramo de RTX, en los días 1 y 15, y previamente 100mg de metilprednisolona. Doce pacientes se trataron además con GC a dosis altas, en pauta de descenso, desde 60mg hasta 30mg en los 14 días siguientes a la infusión. A los 6 meses del tratamiento, se encontró mejoría significativa respecto a la basal en la EVA de fatiga en el grupo RTX (mejoría media de 36,8; p<0,001) frente a placebo (mejoría media de 17,3; p = 0,147). La valoración global de la enfermedad por EVA también mejoró de forma significativa en el grupo con RTX (p=0,021), respecto al placebo (p=0,96). Además, hubo diferencias significativas en el grupo RTX en el índice Profile of Fatigue andaDisconfort (PROFAD) (p=0,026). También a los 6 meses, se encontraron diferencias significativas en la puntuación funcional social del SF-36 (p=0,01), en la disminución del FR y en la disminución media de las inmunoglobulinas en el grupo RTX. En cambio, no hubo diferencias significativas en las manifestaciones glandulares, en el test de Schirmer ni en el FSNE (nivel de evidencia 1−).
Otro de los ECA incluido en el metaanálisis, el estudio Tolerance and Efficacy of Rituximab in Primary Sjögreńs Syndrome (TEARS), evaluó la eficacia y seguridad de RTX en 120 pacientes con enfermedad activa definida por una media de ≥50mm en al menos 2 de las 4 EVA (valoración global de la enfermedad, dolor, fatiga y sequedad) e inicio «reciente» de la enfermedad (<10 años), biológicamente activos (presencia de autoanticuerpos —anti-Ro/SSA o FR— o marcadores de activación del linfocito B (crioglobulinemia, hipergammaglobulinemia, β2-microglobulinemia elevada o hipocomplementemia) o SSp con afectación sistémica (al menos una manifestación extraglandular, incluyendo inflamación de la glándula parótida)36. Se administró ungramo de RTX en 2ocasiones separadas 15 días. El objetivo primario fue la mejoría de al menos 30mm en 2 de las 4 escalas EVA a la semana 24. No se detectaron diferencias significativas entre los grupos a las 24 semanas en la variable principal. No obstante, la proporción de pacientes con una mejoría ≥30mm en al menos 2 de las 4 EVA fue mayor en el grupo RTX en la semana 6 (p=0,036). Asimismo, una mejoría ≥30mm en la EVA de fatiga fue más frecuente en el grupo de RTX en la semana 6 (p=0,001) y en la semana 16 (p=0,012); al igual que la mejoría en la fatiga respecto a la basal en la semana 24. Además, se observó mayor disminución en los niveles de inmunoglobulinas (IgG, IgM, IgA) y β2-microglobulina en el grupo con RTX. Hubo una mayor frecuencia de reacciones infusionales. La tasa de infección y de infección grave fue similar entre los 2grupos (nivel de evidencia 1+).
El siguiente ECA incluido en el metaanálisis evaluó la eficacia y seguridad de RTX en 30 pacientes (RTX n: 20; placebo n: 10) que debían presentar un FSE>0,15ml/min y positividad para anticuerpos (FR ≥ 10 IU/ml y anti-Ro/SSA o anti-La/SSB) y tener realizada en los 12 meses previos una biopsia de glándula salival menor con características típicas de SSp37. Los pacientes del grupo de RTX recibían 2dosis de un gramo separadas 2 semanas y, previamente, 100mg por vía intravenosa de metilprednisolona; además, durante los 5 días posteriores a la infusión, recibían prednisona oral en pauta descendente, de 60mg a 15mg diarios. El objetivo primario fue evaluar el cambio en el FSE global (parótida y submandibular/sublingual) a las 48 semanas. El grupo de RTX obtuvo diferencias significativas en: a) el FSE global hasta la semana 12 (p=0,038); b) la afectación ocular con la tinción verde de lisamina, a la semana 24 y en la EVA de sequedad ocular en la semana 24, 36 y 48 (pero no hubo diferencias en el resultado del test de Schirmer ni del tiempo de rotura de la lágrima); c) variables subjetivas, como el índice de fatiga Multidimensional fatigue inventory score (MFI), que mostró disminución en el índice de actividad desde la basal hasta la semana 36 (p=0,023) y en el dominio de motivación desde la basal a la semana 12 (p=0,039); el SF-36, que evidenció mejoría significativa en el dominio vitalidad desde la basal hasta la semana 36 (p=0,013) y la EVA de sequedad oral (el grupo RTX refirió mejoría en la boca seca en las semanas 24, 36 y 48); d) la disminución de los niveles de FR entre la semana 5 y la 36, y en el número absoluto de linfocitos B a las 5, 12, 24, 36 y 48 semanas. Respecto a la seguridad, un paciente tratado con RTX presentó un cuadro compatible con enfermedad del suero. La tasa de infección por 100 pacientes/año, fue de 76 y 65 en el grupo placebo y RTX, respectivamente (nivel de evidencia 1+).
Un estudio prospectivo en 2centros comparó la eficacia y seguridad de RTX frente a FAME sintéticos en 41 pacientes (RTX n: 19 y placebo n: 22) con SSp precoz (definido como máximo 2 años de evolución) durante 120 semanas38. Los pacientes debían cumplir los criterios EA para SSp, incluido el criterio histopatológico, además de presentar enfermedad activa, definida como>50mm para 2 de 4 EVA (actividad global de la enfermedad —incluyendo manifestaciones extraglandulares—, dolor, síntomas de sequedad y fatiga) y un ESSDAI ≥ 6. Uno de los centros incluyó pacientes en tratamiento con RTX y el otro con FAME (hidroxicloroquina, metotrexato o ciclosporina). Los pacientes del grupo RTX recibían 2dosis de un gramo, separadas 15días cada 24 semanas (6 ciclos en total). El objetivo primario fue evaluar la variación en el ESSDAI y la seguridad de la infusión de RTX. Los objetivos secundarios incluían la respuesta subjetiva de ambos tratamientos en la fatiga, secreción salival y ocular y el efecto de RTX en la biopsia salival al finalizar el estudio. El grupo de RTX se comportó mejor que el grupo FAME y alcanzó un descenso significativo del ESSDAI y una mejoría significativa de los datos subjetivos medidos por EVA (actividad global de la enfermedad, dolor y valoración global del médico). La EVA de sequedad y de fatiga en el grupo con RTX mejoró progresivamente desde la basal hasta la semana 120; sin embargo, en el grupo con FAME solo se observó una mejoría ligera hasta la semana 12. Asimismo, se evidenció una mejoría significativa del test de Schirmer y del FSNE en la semana 12 y una reducción significativa del infiltrado linfocítico glandular (focus score) y de los centros germinales en la biopsia labial al final del tratamiento. También se observó disminución del porcentaje de células CXCR4+ y CXCR5+ comparado con el basal. No se detectaron diferencias en los niveles de inmunoglobulinas, anticuerpos antinucleares, FR, anti-Ro/SSA ni anti-La/SSB. Ninguno de los pacientes tratados con RTX presentó reacción infusional ni tuvo que interrumpir el tratamiento por efectos secundarios (nivel de evidencia 1−).
Un ensayo abierto no controlado evaluó la eficacia y seguridad de RTX en 8 pacientes con SSp precoz (evolución de menos de 4 años) e hiperactividad del linfocito B (IgG>15g/l) y presencia de anticuerpos (FR, anti-Ro/SSA, anti-La/SSB) y en 7 pacientes con linfoma tipo MALT y SSp39. Los pacientes recibieron 4 infusiones semanales de 375mg/m2. Se evaluó la respuesta a las 5 y 12 semanas postinfusión. Se detectaron diferencias significativas en: 1) el FSE a nivel submandibular/sublingual, en los pacientes con reserva salival; 2) a nivel ocular con la tinción con rosa de Bengala y test de rotura de la lágrima y c) mejoría en parámetros subjetivos: sequedad oral referida por el paciente, artralgia, función física, vitalidad, y en la mayoría de los dominios del MFI. De los 7 pacientes con MALT, se observó remisión completa en 3, estabilidad en 3 y progresión en uno. En el grupo con SSp precoz, se detectaron anticuerpos anti-RTX neutralizantes en el 50% y 2 pacientes presentaron reacción infusional (nivel de evidencia 3).
Un estudio retrospectivo incluyó a 16 pacientes diagnosticados de SSp según criterios EA de 2002, 5de los cuales presentaban linfoma y 11 manifestaciones sistémicas, con un tiempo medio de evolución de la enfermedad de 9,5 años y de seguimiento de 14,5 meses40. Hubo mejoría subjetiva de la sequedad glandular, pero no en el resultado del test de Schirmer o del FSNE. Tres pacientes mejoraron de su parotidomegalia. En 4 de los 5 pacientes con linfoma se consiguió la remisión clínica y 9 de los 11 pacientes con manifestaciones sistémicas mejoraron. Se redujo de forma significativa la dosis de GC, el nivel de FR (con negativización en el 35%), la VSG, proteína C reactiva, gammablobulinas y β2-microglobulina, y se negativizaron las crioglobulinas (nivel de evidencia 3).
Otro estudio retrospectivo no controlado evaluó la eficacia del RTX en pacientes con SSp y afectación del sistema nervioso periférico en 17 pacientes, de los que 9 tenían crioglobulinemia o vasculitis (grupo 1) y 7 pacientes no (grupo 2), con un tiempo medio de seguimiento de 33 meses41. El 88% recibían GC y el 29% otros inmunosupresores de forma concomitante. Los pacientes del grupo 1 tenían de forma significativa mayor ESSDAI, afectación cutánea e hipocomplementemia. A los 3 y 6 meses de tratamiento, se observó mejoría neurológica significativa en el 90% de los pacientes del grupo 1 y solo mejoró el 30% de los pacientes del grupo 2. La mejoría fue significativamente mayor en la mononeuritis múltiple y en la neuropatía sensitivo-motora. El ESSDAI se redujo significativamente en el grupo 1 y no mejoró en el grupo 2. Un paciente presentó una reacción infusional en la segunda administración, otro paciente una infección cutánea grave y un paciente con hipogammaglobulinemia, tratado con micofenolato mofetil, presentó infección por citomegalovirus 18meses después de recibir RTX (nivel de evidencia 3).
Un último estudio retrospectivo evaluó la eficacia de RTX en 78 pacientes con SSp procedentes de un registro francés, con una media de evolución de la enfermedad de 11,9 años y 34,9 meses de seguimiento42. La indicación de tratamiento fue afectación sistémica (articular, neurológica, pulmonar, vasculitis, renal, muscular, pancreática o hematólogica) en 74 pacientes e inflamación glandular en 4. Diecisiete pacientes recibían un tratamiento inmunosupresor concomitante. Tras el primer ciclo de tratamiento, se observó mejoría, según el criterio del médico, en el 60% de los casos. El descenso de la mediana de ESSDAI fue significativo (p<0,001), desde 11 hasta 7,5. En el 53% se realizó retratamiento con RTX, con una media de 2,3 retratamientos, a los 11 meses de media desde el primer ciclo. Cuatro pacientes presentaron una reacción infusional, un paciente manifestó enfermedad del suero y 3pacientes presentaron una infección grave (tasa de infección grave: 1,3/100 pacientes/año) (nivel de evidencia 3).
En un segundo metaanálisis, Letaief et al.43 evaluaron la eficacia y seguridad del tratamiento biológico en SSp y realizaron un metaanálisis de 4de los estudios ya comentados anteriormente35-37,44. Se incluyeron 300 pacientes. No se observaron diferencias significativas a las 24 semanas entre ambos grupos en la evaluación, mediante EVA, de la fatiga y sequedad oral, ni del flujo salival y el test de Schirmer. Sin embargo, los autores señalan que, antes del metaanálisis, reconvirtieron todas las escalas del flujo salival para que fueran homogéneas y los analizaron a las 24 y a las 48 semanas. Estos hechos podrían explicar las diferencias en el flujo salival con el primer metaanálisis34. Se consideró el RTX relativamente seguro frente a placebo43.
En el estudio The Trial of Anti B cell Therapy in Patients with Primary Sjogreńs Syndrome (TRACTISS), publicado por Bowman en 201744, se evaluó la eficacia de RTX en mejorar la fatiga y la sequedad oral en 133 pacientes con SSp (RTX: 67 pacientes; placebo: 66 pacientes), tras 2ciclos de tratamiento (semanas 0, 2, 24, 26). Se incluyó a pacientes con positividad para anti-Ro/SSA y que presentaban FSNE>0 y en una escala de Likert>5cm en síntomas de fatiga y empeoramiento de la sequedad oral. No hubo diferencias significativas en las medidas de desenlace primarias: alcanzar una mejoría del 30% en fatiga o sequedad oral entre los grupos. Tampoco hubo diferencias significativas entre grupos en otras EVA (sequedad global, sequedad ocular, dolor, valoración global de la enfermedad), ni en el índice EULAR Sjögreńs Syndrome Patient Reported Index (ESSPRI) ni en el índice ESSDAI, ni en el SF-36 ni en el PROFAD-SSI. Se observó una diferencia entre grupos en el FSNE: en los pacientes del grupo placebo se observó un deterioro a lo largo del tiempo, mientras que en el grupo RTX se mantuvo constante. Aunque esta diferencia no alcanzó significación estadística (p=0,066) en la semana 24, sí la alcanzó en las semanas 36 y 48 (p=0,0103 y p=0,0015, respectivamente). No se encontraron diferencias en el FSNE ni en el flujo lagrimal. Hubo 10 efectos adversos graves en 9 pacientes de cada grupo (nivel de evidencia 2+).
Fisher et al.45 realizaron un subanálisis del estudio TRACTISS, publicado en 2018, en el que evaluaron a 52 pacientes a los que se les realizaba ecografía de glándula salival en las semanas basal, 16 y 48. Fueron aleatorizados a RTX (n=26) o placebo (n=26) y recibieron una infusión en las semanas 0, 2, 24 y 26. Se encontró mejoría significativa en la ecografía de glándula salival tras RTX comparado con placebo, con una odds ratio en el grupo RTX de 6,8 (IC 95%: 1,1-43,0; p=0,043) en la semana 16 y de 10,3 (IC 95%: 1,0-105,9; p=0,05) en la semana 48.
Bajo el patrocinio de la Sjögreńs Syndrome Foundation, se ha publicado recientemente una guía de práctica clínica para el tratamiento del SSp42. En el apartado de RTX, se recomienda la posibilidad de su uso en la xeroftalmia y en la xerostomía, en pacientes en los que se haya demostrado reserva glandular salival, con un grado de acuerdo débil, y en los pacientes en los que hayan fracasado los tratamientos convencionales. Sin embargo, recomiendan el uso de RTX, con grado de acuerdo moderado, en caso de presencia de manifestaciones sistémicas: vasculitis, crioglobulinemia, parotidomegalia, artritis, enfermedad pulmonar o neuropatía periférica, especialmente multineuritis.
El grupo elaborador ha tenido presente que los 2metaanálisis, con estudios de baja calidad identificados y escaso número de pacientes, indican que RTX frente a placebo no mejora de forma significativa a las 24 semanas la sequedad ocular, la fatiga ni la actividad de la enfermedad en pacientes con SSp. Sin embargo, en su metaanálisis, Souza et al.34 indican que puede incrementar el flujo salival a las 24 semanas en pacientes con reserva glandular.
A pesar de ello, se debe tener en cuenta que ninguno de los metaanálisis incluye el estudio de Carubi et al.38, comentado previamente, en el que RTX produce mejoría significativa en ESSDAI (desde la segunda infusión), test de Schirmer, flujo salival y fatiga, y además demuestra mejoría objetiva en la biopsia labial, con reducción de focus score y de centros germinales.
El grupo elaborador considera que los resultados de los estudios identificados son de aplicación directa a nuestro sistema sanitario.
BelimumabEn pacientes con SSp, ¿cuál es la eficacia del belimumab en el tratamiento de la sequedad ocular y oral y las manifestaciones sistémicas, incluida la fatiga?
Recomendación. El panel propone considerar la utilización de belimumab en pacientes seleccionados con SSp (especialmente en pacientes con anti-Ro/SSA o anti-La/SSB, con afección articular o parotidomegalia) en los que se plantee tratamiento biológico y que no respondan, no toleren o en los que exista contraindicación a RTX (recomendación de grado √).
Dos de las citocinas más importantes relacionadas con la supervivencia y la activación de los linfocitos B son el factor activador de los linfocitos B (BAFF) y un ligando inductor de la proliferación (APRIL), ambas pertenecientes a la familia TNF. BAFF, también denominado estimulador de linfocitos B (BlyS), está involucrado en la supervivencia del linfocito B y en la respuesta inmune humoral, que juega un papel crítico en la homeostasis del linfocito B. BAFF juega un papel clave en la sobrestimulación del linfocito B, característica fundamental del SSp. Consistentemente se demuestra un aumento de esta citocina en sangre periférica y en la glándula salival de pacientes con SSp, que además se correlaciona con títulos de autoanticuerpos46. Altos niveles de BAFF se han asociado también a las complicaciones linfoproliferativas del SSp47 y podrían estar implicados en la resistencia a las terapias antilinfocito B48. El belimumab es un anticuerpo monoclonal anti-BAFF que ha demostrado eficacia en el lupus eritematoso sistémico, con cuyo uso existe experiencia clínica49,50. Por tanto, existe una base racional para estudiar fármacos anti-BAFF, como el belimumab, en el SSp.
La evidencia científica identificada para responder esta pregunta clínica es muy limitada. Los 3artículos encontrados corresponden al diseño de un estudio experimental que no tienen grupo control ni aleatorización y muestran datos del mismo estudio46 evaluando diferentes variables en distintos puntos de seguimiento: a la semana 28, a la semana 52 y tras suspender el tratamiento.
El estudio BELISS evaluó la eficacia y seguridad de belimumab en 30 pacientes con SSp clasificados con los criterios EA de 2002, con anti-Ro/SSA o anti-La/SSB y al menos una de las 3siguientes: a) afectación sistémica o inflamación glandular salival, b) una enfermedad precoz (<5 años de evolución) o c) con biomarcadores de activación del linfocito B51. Se administró belimumab a una dosis de 10mg/kg, en pauta estándar para lupus eritematoso sistémico, hasta la semana 24 y se evaluó la respuesta a la semana 28. El objetivo primario se alcanzó en el 60% de los pacientes, con una mejoría significativa en la media del ESSDAI (de 8,8 a 6,3; p=0,0015), en el ESSPRI (de 6,4 a 5,6; p=0,0174) y en la EVA de sequedad (de 7,8 a 6,2; p=0,0021). La EVA de la actividad sistémica medida por el médico mejoró en un 43%. Las medidas objetivas de función glandular (Schirmer y flujo salival) no cambiaron. Diez de 13pacientes (77%) con inflamación parotídea mejoraron. También se constató una mejoría significativa en los biomarcadores de linfocito B en el 73% de los pacientes. La tolerancia al fármaco fue buena (nivel de evidencia 3).
En un estudio de extensión, el seguimiento de estos pacientes a la semana 52 mostró supervivencia del tratamiento en 19 de los 30 pacientes, con tendencia a ulterior mejoría de ESSDAI y ESSPRI52. Se observó un cambio significativo en la media de la EVA que valora la actividad percibida por el médico. Es de resaltar la respuesta obtenida en los 4pacientes no respondedores a la semana 28. En 3de ellos, se alcanzó el objetivo primario a la semana 52. En algunos dominios, como el glandular, el articular y la linfadenopatía, la mejoría resultó más notoria. No se detectaron problemas relevantes de seguridad (nivel de evidencia 3).
También es interesante destacar que la suspensión del tratamiento con belimumab, en un estudio de retirada posterior llevado a cabo con los pacientes respondedores del estudio BELISS, condujo a un empeoramiento del ESSDAI y al aumento del BAFF y de marcadores séricos (FR, IgM) en los 12 meses tras la finalización del tratamiento53. Se observaron 2 casos de linfoma de linfocito B2años después de finalizar el ensayo (nivel de evidencia 3).
Se ha identificado también un estudio, no incluido en el cuerpo de la evidencia porque no responde específicamente a la pregunta, que es un análisis mecanicista del estudio BELISS y que indica que en los pacientes respondedores a belimumab predomina el eje interferón tipo I-BAFF-linfocito B frente a los no respondedores, en el que el eje interferón II-linfocitos NK sería el predominante54.
El grupo elaborador ha tenido en cuenta las limitaciones metodológicas de los estudios del BELISS (sin grupo control, ni aleatorización y con pequeño tamaño muestral); sin embargo, siendo necesarios ensayos controlados-aleatorizados, el empeoramiento tras la suspensión del belimumab señala fuertemente que este fármaco biológico es eficaz en el SSP, y que es poco probable que la mejoría obtenida en el estudio BELISS sea atribuible al curso natural de la enfermedad.
Aunque BELISS incluyó algunos pacientes con manifestaciones extraglandulares, su bajo número y heterogeneidad no permite extraer conclusiones relevantes. No existen, por tanto, datos disponibles sobre la eficacia de belimumab en las manifestaciones extraglandulares del SSp. Tampoco se dispone de datos sobre su posible utilidad como agente ahorrador de GC.
Los resultados de los estudios identificados son de aplicación directa a nuestro sistema sanitario, ya que el belimumab es de uso habitual en las unidades y servicios de Reumatología, en pacientes con lupus eritematoso sistémico.
Abatacept/tocilizumabEn pacientes con SSp, ¿cuál es la eficacia de abatacept y tocilizumab en el tratamiento de la sequedad ocular y oral y las manifestaciones sistémicas, incluida la fatiga?
Recomendación. El panel propone considerar la utilización de abatacept en pacientes seleccionados con SSp (especialmente con manifestaciones articulares) en los que se plantee tratamiento biológico y que no respondan, no toleren o en los que exista contraindicación a RTX (recomendación de grado √).
Recomendación. Dada la ausencia de evidencia, no se recomienda la utilización de tocilizumab para el tratamiento del SSp (recomendación de grado √).
Las principales características patogénicas del SSp son la hiperestimulación de los linfocitos B y la infiltración glandular exocrina por linfocitos T. Por este motivo también se han ensayado en esta enfermedad los tratamientos biológicos dirigidos contra el linfocito T, como el abatacept.
Otra diana potencial en el SSp es la IL-6. IL-6 es una potente citocina proinflamatoria que participa en la respuesta mediada por linfocitos B y T. Se han demostrado niveles elevados de IL-6 en suero, lágrima y saliva de pacientes con SSp, así como también expresión de IL-6 en glándulas salivales y epitelio corneal de estos enfermos55-62, por lo que existe una base racional para ensayar el tratamiento con tocilizumab, anticuerpo monoclonal humano dirigido contra el receptor de la IL-6, en el SSp.
AbataceptEl abatacept es una proteína de fusión que deprime la activación del linfocito T. La eficacia del abatacept en el SSp se ha evaluado hasta el momento en 2 estudios experimentales de prueba de concepto, con un tamaño muestral pequeño y sin grupo control.
El estudio independiente, prospectivo y abierto Study to Assess the efficacy and Safety of Abatacept in patients with Primary Sjögren's síndrome (ASAP) evaluó la eficacia y seguridad del tratamiento con abatacept (10mg/kg intravenoso en las semanas 0, 2, 4 y luego cada 28 días) durante 24 semanas63. Tras estos 6 meses de tratamiento, hay un período de seguimiento de otras 24 semanas, con una duración total del estudio de 48 semanas. Se incluyeron 15 pacientes con SSp según los criterios EA de 2002, sin tratamiento previo con FAME (excepto hidroxicloroquina) u otros fármacos biológicos. Los pacientes debían tener una duración de la enfermedad ≤5 años y un FSE ≥0,10ml/min. La puntuación media del ESSDAI fue de 11 (rango 8-14) y el ESSPRI de 7,5 (rango 6-8). El tratamiento con GC y la hidroxicloroquina se suspendió como mínimo un mes antes del inicio del estudio.
Al final del período de tratamiento se observó una disminución estadísticamente significativa en las puntuaciones del ESSDAI, del ESSPRI y de la EVA de la actividad de la enfermedad valorada por el médico. En el ESSDAI, la mayor mejoría se produjo en los dominios articular, biológico, glandular y constitucional. En el ESSPRI, se observó una mejoría significativa en el dolor y la fatiga, pero no en la sequedad. También se documentó una mejoría en la calidad de vida relacionada con la salud (subescala del SF-36) y una disminución de los títulos del FR, de los anticuerpos anti-Ro52/60 y de los niveles de IgG. En cambio, no se observaron diferencias estadísticas en la EVA de la actividad de la enfermedad por el paciente ni tampoco en la función lagrimal (evaluada mediante el test de Schirmer y el tiempo de rotura de la película lagrimal), o en la función salival (cuantificada mediante el FSE y el FSNE).
Tras suspender el tratamiento, en la semana 48 las puntuaciones del ESSDAI, del ESSPRI y de la EVA de la actividad de la enfermedad por el médico habían empeorado hasta alcanzar valores similares a los basales. Además, volvieron a aumentar los títulos del FR y de autoanticuerpos, y se observó una discreta disminución del FSE (p=0,018).
No se observaron efectos adversos graves y el perfil de seguridad fue similar al descrito en pacientes con artritis reumatoide (nivel de evidencia 3).
Un segundo estudio64, también independiente, incluyó 11 pacientes con SSp según los criterios EA de 2002. Todos los enfermos tenían una biopsia de glándula salival menor realizada, no habían recibido ningún tratamiento previo con FAME ni otros fármacos biológicos y se les habían suspendido los GC 6meses antes. La duración del tratamiento con abatacept fue también de 24 semanas, con la misma posología que en el estudio anterior. En este caso, la evaluación de la respuesta al fármaco se centró únicamente en la afectación de las glándulas salivales.
Al final de las 24 semanas de tratamiento, se demostró una mejoría histológica (disminución de la inflamación glandular en la biopsia de glándula salival menor repetida de glándula salival menor, con una reducción del número total de focos linfocíticos y de centros germinales, así como también del número de linfocitos T reguladores FoxP3+) y un aumento significativo del FSNE, aunque solo cuando este se evaluó ajustado por el tiempo de evolución de la enfermedad (aumentó más cuanto menor era la duración del SSp).
Respecto a la serología, también se observó una disminución de los niveles totales de inmunoglobulinas, cambios en las subpoblaciones linfocitarias en sangre periférica (disminución de la población de memoria efectora), y una reducción de las citocinas relacionadas con linfocitos (IL-21 y CXCL13). Los afectos adversos documentados fueron escasos y leves (nivel de evidencia 3).
Con posterioridad, estos mismos autores publicaron un subanálisis de este mismo estudio centrado en evaluar específicamente la eficacia de abatacept en la afectación articular65. De los 15 pacientes con SSp incluidos, 13 tenían artritis, con un DAS28-VSG ≥ 3,2 basal (media 4,5; rango intercuartílico 3,9-5,9). Al final de las 24 semanas de tratamiento, se observó una mejoría estadísticamente significativa de los valores del DAS28-VSG (media 2,4), con una respuesta media estandarizada de 1,31. La mejoría en el DAS28 se produjo a expensas fundamentalmente del número de articulaciones dolorosas y tumefactas, sin evidenciar una disminución significativa de los valores de la VSG. Esta mejoría también se plasmó en el dominio articular del ESSDAI (10 pacientes sin actividad, uno con actividad baja y uno con actividad moderada en la semana 24). Como ya se ha señalado, tras suspender el abatacept, al final del período de seguimiento (semana 48) se observó un empeoramiento progresivo de la clínica articular, que volvió a valores similares a los basales, tanto en el DAS28 como en el dominio articular del ESSDAI (nivel de evidencia 3).
En conclusión, con base en los resultados de estos estudios preliminares, el tratamiento con abatacept durante 24 semanas no produce una mejoría significativa de la sequedad oral, ni de la sequedad ocular autorreferida. Tampoco mejora de forma concluyente la función lagrimal, mientras que la función salival podría mejorar discretamente en casos con SSp no evolucionado, aunque los datos son contradictorios. También podría tener un efecto beneficioso en la preservación de la función salival, dado que se ha demostrado una mejoría histológica significativa tras el tratamiento, además de una mejoría de la actividad biológica y serológica.
Sin embargo, sí que parece ser un tratamiento eficaz para mejorar la clínica articular, los síntomas constitucionales, la fatiga, la actividad de la enfermedad y la calidad de vida de estos pacientes.
A la hora de valorar estos resultados, no se deben olvidar las limitaciones de estos estudios: estudios experimentales de prueba de concepto, con un tamaño muestral pequeño y sin grupo control, aparte de otras limitaciones metodológicas. A pesar de estas limitaciones, estos resultados preliminares han sido lo suficientemente prometedores como para poner en marcha 2ECA fase III que están actualmente en fase de reclutamiento66,67. Los resultados de los estudios identificados son de aplicación directa a nuestro sistema sanitario, ya que el agente terapéutico evaluado es de uso común en las unidades y servicios de Reumatología.
TocilizumabNo se han identificado estudios que hayan sido diseñados específicamente para responder a la pregunta clínica. Solamente se han encontrado 2estudios observacionales de informes de casos en pacientes con neumonitis refractaria o neuromielitis asociadas a SSp y que describen el uso con éxito de tocilizumab en afectación extraglandular. Justet et al.68 describieron un caso de neumonía organizada refractaria con respuesta favorable a tocilizumab, a una dosis de 8mg/kg, que, tras 8meses, presentó una mejora relevante de ESSDAI, de las pruebas de función pulmonar y de la tomografía axial computarizada helicoidal de alta resolución. Asimismo, Komai et al.69 describieron un caso aislado de neuromielitis en un paciente con SSp también con respuesta favorable a tocilizumab.
A la vista de estos resultados, el grupo elaborador considera que no hay evidencia para justificar el uso del tocilizumab en SSp y ha decidido no formular una recomendación al respecto.
ConclusionesSe presenta el primer documento oficial de la SER con recomendaciones sobre el uso de tratamiento biológico en pacientes con SSp. Estas recomendaciones se han alcanzado mediante una metodología estricta y validada de revisiones sistemáticas de la literatura científica y técnicas de consenso entre el panel de expertos. Además, son recomendaciones directamente aplicables al sistema sanitario español, al estar los agentes biológicos recomendados disponibles en nuestro entorno asistencial. Así mismo, debería tenerse en cuenta la ausencia de estudios de coste-eficacia sobre el uso de agentes biológicos en el SSp.
La revisión sistemática de la literatura ha evidenciado la escasez de estudios controlados en el ámbito del SSp, por lo que las recomendaciones se basan, en gran medida, en la opinión de los expertos. El SSp es una enfermedad compleja que presenta diferentes afectaciones y diferentes grados de severidad en cada paciente individual, por lo que las decisiones terapéuticas en la práctica clínica habitual y el diseño de ensayos clínicos son especialmente complejos y difíciles de llevar a cabo.
Son 2los retos terapéuticos a los que se enfrenta el reumatólogo ante un paciente con SSp: preservar o reponer la función exocrina, particularmente la producción de lágrima y saliva, y controlar las manifestaciones extraglandulares de la enfermedad, suprimiendo la inflamación y recuperando la función y la calidad de vida del paciente. Aunque no existen datos concluyentes sobre el efecto de ningún fármaco biológico sobre la función exocrina, el panel de expertos deja abierta la posibilidad de usar RTX en pacientes seleccionados con sequedad ocular u oral clínicamente relevante, resistentes a tratamiento convencional, sobre todo en aquellos con enfermedad de corta evolución y reserva glandular. Así mismo, el panel recomienda RTX como el primer fármaco biológico que se debería utilizar para el control de las manifestaciones extraglandulares o de la parotidomegalia clínicamente relevantes refractarias al tratamiento convencional.
La utilización de agentes anti-TNF α se desaconseja formalmente, al existir 2ensayos clínicos controlados, uno con infliximab y otro con etanercept, que no mostraron eficacia. Así mismo, la práctica ausencia de datos sobre el uso de tocilizumab condiciona que el panel de expertos no recomiende su uso.
Tanto en el caso del belimumab como del abatacept, la evidencia científica publicada es escasa y el uso de ambos agentes carece de estudios controlados, por lo que deberían considerarse solamente en aquellos casos en los que el RTX no haya sido efectivo o existan problemas de seguridad o contraindicaciones para su uso. Determinados perfiles de pacientes podrían necesitar el uso de uno u otro agente. Así, en los pacientes con anticuerpos anti-Ro/SSA o anti-La/SSB positivos podría favorecerse el uso de belimumab mientras que en los pacientes en los que la indicación de uso del fármaco biológico fuera la poliartritis refractaria, el abatacept podría ser útil.
Es evidente la necesidad de más investigación clínica que oriente el uso de agentes biológicos en los pacientes con SSp. Estas recomendaciones derivan de los datos disponibles en la actualidad y deben ser consideradas como una ayuda a la toma de decisiones del clínico directamente implicado en el cuidado del paciente con SSp. Las recomendaciones no deberían ser consideradas como normas restrictivas de uso sino como sugerencias de actuación, ya que la decisión del médico experto en SSp compartida con el paciente siempre debería prevalecer sobre recomendaciones generales.
FinanciadorFundación Española de Reumatología.
Conflicto de interesesJosé Luis Andreu Sánchez ha recibido financiación de Abbvie, Gebro, MSD y Pfizer para la asistencia a curso/congresos; honorarios de Abbvie, Antares, GSK, MSD, Novartis, Sanofi, y UCB en concepto de ponencias y ha recibido financiación de Abbvie, AstraZeneca, Biogen, Celltrion, Pfizer y Regéneron por participar en una investigación y a título de consultoría para compañías farmacéuticas u otras tecnologías.
Mónica Fernández Castro ha recibido financiación de Pfizer, Abbvie, MSD, UCB, Novartis, Lilly, Janssen y Roche para la asistencia a cursos/congresos, en concepto de ponencias y como consultora experta para alguna de las compañías farmacéuticas nombradas.
Héctor Corominas Macías ha recibido financiación de Abbvie, Roche, Bristol y Pfizer para la asistencia a cursos/congresos y en concepto de ponencias; honorarios de MSD para la realización de programas educativos o cursos y ha recibido financiación de Abbvie por participar en una investigación.
Francisco Javier Narváez García ha recibido financiación de Abbvie, MSD, GSK, UCB, Bristol y Roche para la asistencia a cursos/congresos; honorarios de Abbvie, MSD, Bristol, UCB y Roche en concepto de ponencias; ha recibido financiación de Pfizer por participar en una investigación y ha recibido ayuda económica de Roche, Abbvie y Lilly a título de consultoría para compañías farmacéuticas u otras tecnologías.
José Rosas Gómez de Salazar ha recibido financiación de Pfizer y Abbvie para la asistencia a cursos/congresos; honorarios de Pfizer, Abbvie, Bristol, Gebro, MSD y Lilly en concepto de ponencias; ha recibido financiación de Gebro, Jansen, Lilly y Roche por participar en una investigación y ha recibido ayuda económica de Abbvie a título de dotación significativa de material a la unidad o servicio.
Íñigo Rua-Figueroa Fernández de Larrinosa ha recibido financiación de UCB, Roche y GSK para la asistencia a cursos/congresos; honorarios de GSK en concepto de ponencias y ha recibido financiación de UCB, Lilly y GSK por participar en una investigación.
El grupo de expertos del presente trabajo quiere manifestar su agradecimiento a Mercedes Guerra Rodríguez, documentalista de la SER, por su colaboración en las estrategias de búsqueda de la evidencia y a las Dras. Mónica Fernández Castro y Hye Sang Park por su colaboración en las revisiones de los informes de RS. También quieren agradecer al Dr. Federico Díaz González, director de la Unidad de Investigación de la SER, por su participación en la revisión del manuscrito final y por contribuir a preservar la independencia de este documento.
Grupo RBE de revisores de la evidencia:
María Noelia Álvarez Rivas. Servicio de Reumatología, Hospital Lucus Augusti (Lugo).
Javier del Pino Montes. Servicio de Reumatología, Hospital Universitario de Salamanca (Salamanca).
María Ángeles Gantes Pedraza. Servicio de Reumatología, Hospital Virgen del Puerto, (Plasencia).
Martín Gerardo Greco Merino. Servicio de Reumatología, Hospital Universitario de Gran Canaria Dr. Negrín (Las Palmas de Gran Canaria).
María Vanesa Hernández. Servicio de Reumatología, Hospital Universitario de Canarias, (La Cuesta, Santa Cruz de Tenerife).
Juan Alberto Paz Solarte. Servicio de Reumatología, Hospital Clínico Universitario de Valencia (Valencia).
Fredeswinda I. Romero Bueno. Servicio de Reumatología, Fundación Jiménez Díaz (Madrid).
Hye Sang Park. Servicio de Reumatología, Hospital de la Santa Creu i Sant Pau (Barcelona).
Miguel Ángel Abad Hernández. Servicio de Reumatología, Hospital Virgen del Puerto (Plasencia, Cáceres).
Félix Manuel Francisco Hernández. Servicio de Reumatología, Hospital Universitario de Gran Canaria Dr. Negrín (Las Palmas de Gran Canaria).
María Victoria Navarro Compán. Servicio de Reumatología, Hospital Universitario La Paz (Madrid).
Fran Sivera Mascaró. Servicio de Reumatología, Hospital Universitario de Elda (Elda, Alicante).