Servir de referencia para reumatólogos e implicados en el tratamiento de la artritis reumatoide que vayan a utilizar o consideren la utilización de terapias biológicas en su manejo.
MétodosLas recomendaciones se emitieron siguiendo la metodología de grupos nominales y basadas en revisiones sistemáticas. El nivel de evidencia y el grado de recomendación se clasificaron según el modelo del Center for Evidence Based Medicine de Oxford y el grado de acuerdo se extrajo por técnica Delphi.
ResultadosSe realizan recomendaciones sobre el uso de los siete agentes biológicos disponibles para la artritis reumatoide en la actualidad en nuestro país. El objetivo del tratamiento es lograr la remisión de la enfermedad lo más precozmente posible. Se revisan las indicaciones y matizaciones del uso de terapias biológicas y cuál debe ser la evaluación previa y la vigilancia del paciente con estos fármacos.
ConclusionesSe presentan las actualizaciones a las recomendaciones SER para el uso de terapias biológicas en pacientes con artritis reumatoide.
To provide a reference to rheumatologists and to those involved in the treatment of RA who are using, or about to use biologic therapy.
MethodsRecommendations were developed following a nominal group methodology and based on systematic reviews. The level of evidence and grade of recommendation were classified according to the model proposed by the Center for Evidence Based Medicine at Oxford. The level of agreement was established through Delphi technique.
ResultsWe have produced recommendations on the use of the seven biologic agents available for RA in our country. The objective of treatment is to achieve the remission of the disease as quickly as possible. Indications and nuances regarding the use of biologic therapy were reviewed as well as the evaluation that should be performed prior to administration and the follow up of patients undergoing this therapy.
ConclusionsWe present an update on the SER recommendations for the use of biologic therapy in patients with RA.
La artritis reumatoide (AR) es una enfermedad caracterizada por la inflamación crónica de las articulaciones, que en España afecta al 0,5% de la población adulta1. En la mayoría de los casos, el curso es progresivo y conduce al daño articular irreversible, lo que tiene como consecuencia el deterioro funcional de los pacientes, la disminución de la calidad de vida y una mortalidad prematura. Sin embargo, en los últimos años ha habido avances de gran trascendencia en el tratamiento de esta enfermedad, lo que está contribuyendo a modificar este pronóstico sombrío.
El tratamiento de la AR debe dirigirse a controlar la actividad inflamatoria, evitar la progresión de la lesión estructural articular y prevenir la invalidez de los pacientes. Aunque los antiinflamatorios no esteroideos proporcionan un alivio sintomático, su eficacia es sólo marginal, de manera que el tratamiento de esta enfermedad se basa en la utilización de los denominados fármacos antirreumáticos modificadores de la enfermedad (FAME). Éstos son los únicos agentes que en estudios controlados han mostrado capacidad para actuar contra las diferentes manifestaciones de la AR. Existen dos grandes grupos de fármacos que reúnen estas características: los FAME tradicionales y las denominadas terapias biológicas. Los primeros son un grupo de pequeñas moléculas de síntesis química, cuyo mecanismo de acción en ocasiones está mal definido o no actúan contra una diana terapéutica específica implicada en el proceso patogénico de la respuesta inmunitaria. En este documento, el término FAME se refiere específicamente a este tipo de medicamentos.
Las terapias biológicas son, según la Agencia Europea del Medicamento (EMEA), los productos utilizados en el tratamiento de enfermedades elaborados a partir de células cultivadas de bancos celulares, con la excepción de metabolitos microbianos como, por ejemplo, antibióticos, aminoácidos, hidratos de carbono y otras sustancias de bajo peso molecular. Estas terapias han sido diseñadas de manera que actúan específicamente contra una diana terapéutica considerada importante en el proceso patogénico de la enfermedad.
Uno de los mayores avances que se han producido en los últimos años en la AR es la modificación de la estrategia terapéutica. Los dos elementos clave de este cambio son la utilización precoz de FAME y establecer un objetivo terapéutico concreto, como alcanzar la remisión o grados de actividad baja2–4. Se ha demostrado que esto tiene tanta importancia como el fármaco o los fármacos que utilicemos para conseguirlo5.
La aplicación de estas nuevas estrategias, junto con la disponibilidad cada vez mayor de agentes biológicos, ha mejorado sensiblemente nuestra capacidad de inducir remisión en muchos pacientes con AR y de modificar sensiblemente su evolución en otros. Sin embargo, hay que tener en cuenta que incluso los nuevos agentes biológicos no logran la respuesta necesaria en más de un 40–50% de los pacientes, y es frecuente que dejen de ser eficaces con el tiempo6. De ahí que resulte esencial disponer de todos ellos dentro del arsenal terapéutico para esta enfermedad.
El alto coste de estos medicamentos y la todavía escasa información sobre seguridad a largo plazo obligan a utilizarlos racionalmente. Por ello es aconsejable integrar su uso dentro de una estrategia terapéutica integral de la enfermedad.
El presente Documento de Consenso de la Sociedad Española de Reumatología (SER) es una actualización del último documento elaborado en 2006. Sus recomendaciones se centran principalmente en el tratamiento de la AR del adulto con terapias biológicas. La intención de estas recomendaciones no es servir como protocolo de tratamiento de la enfermedad, sino mejorar la calidad asistencial y ayudar en la toma de decisiones terapéuticas. Este documento debe servir de referencia tanto para los reumatólogos como para todos los que, desde otras posiciones, estén implicados en el tratamiento de la AR.
MétodosPara realizar este consenso, se utilizó una modificación de la metodología de RAND/UCLA7. Se crearon grupos nominales y se realizaron encuestas Delphi y revisiones sistemáticas de recomendaciones concontrovertidas.
Se creó un panel de expertos en AR con base en los siguientes criterios: a) que tuvieran artículos publicados sobre AR, y b) que los artículos estuvieran publicados en MEDLINE, ReumatologíaClínica o Revista Española de Reumatología. Se envió a los miembros del panel un dossier con los consensos previos, GUIPCAR y todos los ensayos clínicos nuevos aparecidos desde enero de 2006 hasta noviembre de 2008 con la estrategia de búsqueda de GUIPCAR de ensayos clínicos en AR.
Se realizaron dos reuniones de grupo nominal moderadas por miembros de la Unidad de Investigación de la Sociedad Española de Reumatología. En la primera reunión, se elaboraron y se discutieron propuestas de modificaciones al documento de actualización del consenso de 20068, así como una encuesta Delphi basada en estas modificaciones. Con los resultados de la encuesta Delphi, se decidieron los temas más controvertidos y de mayor interés para el consenso. Partiendo de estos temas, los panelistas formularon preguntas que pudieran responderse mediante revisión sistemática. En la segunda reunión, se presentaron los resultados de las revisiones sistemáticas, se volvió a discutir todas las modificaciones y se generaron recomendaciones para el consenso. Finalmente, se evaluó el grado de acuerdo de las recomendaciones y se redactó el documento definitivo.
El grado de acuerdo se definió como el porcentaje de consenso entre los panelistas obtenido de la votación de cada recomendación por medio de una encuesta anónima. El nivel de evidencia y el grado de recomendación se clasificaron de acuerdo con el modelo del Center for Evidence Based Medicine de Oxford9.
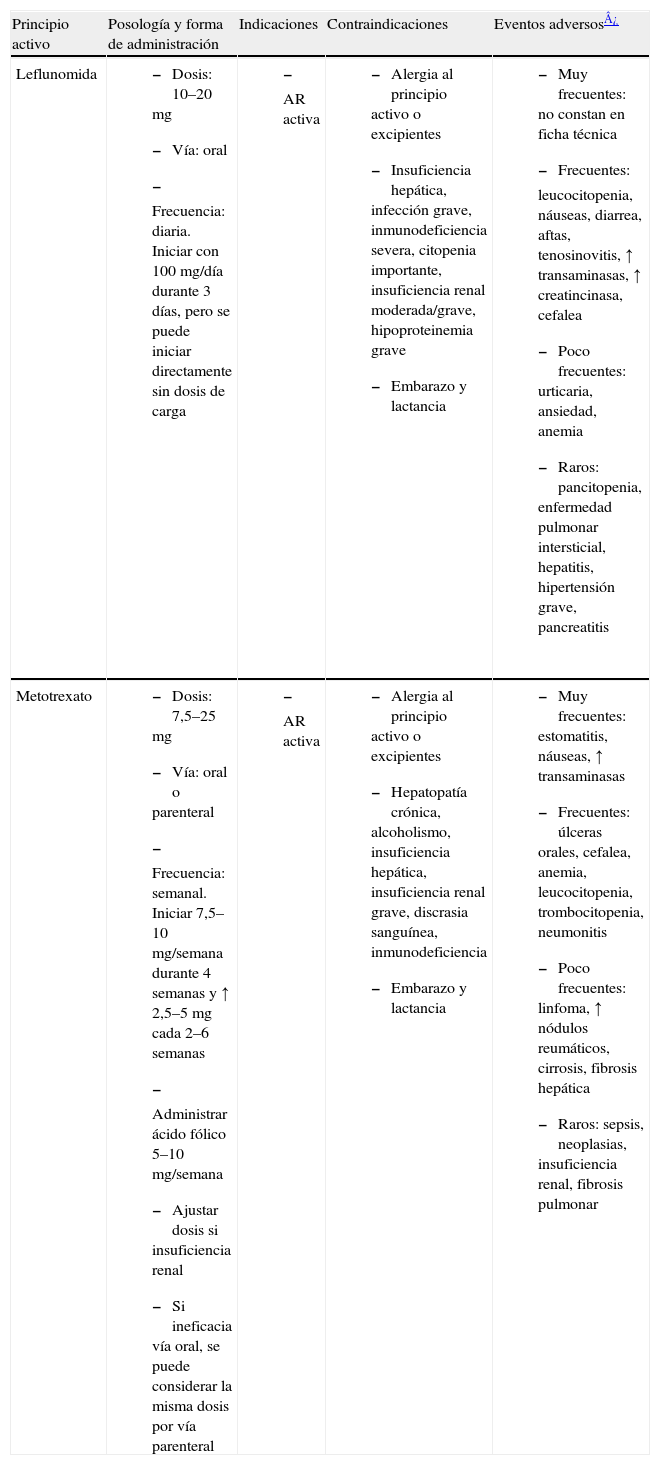
Consideraciones previasDosis y pautas recomendadas de los FAME más relevantesAunque todos los FAME han demostrado en mayor o menor grado su eficacia en estudios controlados, el panel considera como FAME más relevantes, atendiendo a su rapidez de acción, eficacia clínica, influencia en la evolución de las lesiones radiográficas y tolerabilidad, el metotrexato (MTX) y la leflunomida (véase GUIPCAR10). Las dosis y las pautas de utilización de estos dos fármacos recomendadas por el panel aparecen resumidas en la tabla 1, junto con las principales contraindicaciones y los efectos adversos.
Principales fármacos modificadores de la enfermedad (FAME), según ficha técnica salvo que se indique otra fuente
| Principio activo | Posología y forma de administración | Indicaciones | Contraindicaciones | Eventos adversos¿ |
| Leflunomida |
|
|
|
|
| Metotrexato |
|
|
|
|
AR: artritis reumatoide.
Datos obtenidos a partir del Vademecum, GUIPCAR, EMEA, MSC y la Biblioteca Cochrane.
Esta opinión no excluye la utilización de otros FAME, como la sulfasalazina, los antipalúdicos (cloroquina e hidroxicloroquina), la ciclosporina, el aurotiomalato sódico o la azatioprina, pero no se debe considerar indispensable su uso antes de instaurar la terapia biológica. Las dosis y pautas recomendadas para estos otros FAME pueden consultarse en GUIPCAR11.
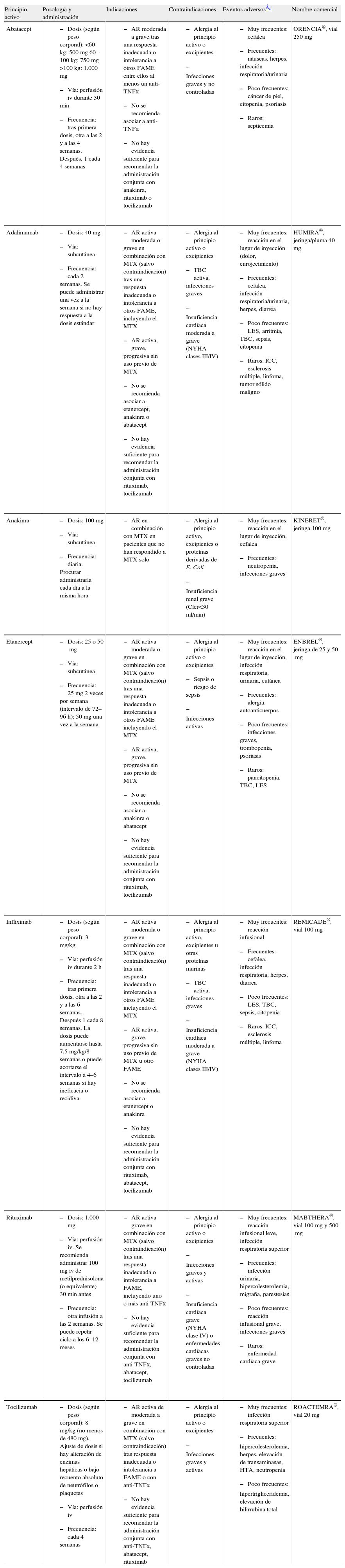
Agentes disponibles en terapia biológicaActualmente disponemos de siete agentes biológicos para la AR: tres contra el factor de necrosis tumoral (anti-TNF) —la proteína de fusión con el receptor soluble etanercept (ETN) y dos anticuerpos monoclonales, infliximab (IFX) y adalimumab (ADA)—, un inhibidor de la interleucina (IL) 1 —anakinra—, un anticuerpo monoclonal contra linfocitos B —rituximab (RTX)—, una proteína de fusión moduladora de la activación de células T —abatacept (ABA)— y un anticuerpo monoclonal contra el receptor de la IL-6 —tocilizumab (TCZ)—. La tabla 2 recoge las principales características de estos agentes. Los tres anti-TNF, anakinra y TCZ tienen la indicación en España de uso como primer biológico en pacientes con fracaso de FAME, mientras que RTX y ABA están aprobados para pacientes tras fracaso de anti-TNF.
Agentes biológicos comercializados. Información resumida de ficha técnica
| Principio activo | Posología y administración | Indicaciones | Contraindicaciones | Eventos adversos¿ | Nombre comercial |
| Abatacept |
|
|
|
| ORENCIA®, vial 250mg |
| Adalimumab |
|
|
|
| HUMIRA®, jeringa/pluma 40mg |
| Anakinra |
|
|
|
| KINERET®, jeringa 100mg |
| Etanercept |
|
|
|
| ENBREL®, jeringa de 25 y 50mg |
| Infliximab |
|
|
|
| REMICADE®, vial 100mg |
| Rituximab |
|
|
|
| MABTHERA®, vial 100mg y 500mg |
| Tocilizumab |
|
|
|
| ROACTEMRA®, vial 20mg |
AR: artritis reumatoide; FAME: fármaco modificador de la enfermedad; HTA: hipertensión arterial; ICC: insuficiencia cardíaca congestiva; iv: intravenoso; LES: lupus eritematoso sistémico; MTX: metotrexato; NYHA: New York Heart Association; TBC: tuberculosis; TNF: factor de necrosis tumoral.
Los datos de la presente tabla se obtuvieron de la ficha técnica de la Agencia Española del Medicamento.
En estudios controlados de pacientes con AR y respuesta insuficiente al tratamiento convencional con FAME, principalmente MTX, los tres anti-TNF, especialmente cuando se combinan con MTX, son superiores a ese fármaco usado en monoterapia, tanto desde el punto de vista de la actividad clínica como de la progresión radiológica12–14. Además, estudios controlados en pacientes con AR de inicio han demostrado que el tratamiento precoz con cualquier anti-TNF, especialmente si se combina con MTX, es capaz de inducir remisión en una proporción considerable de pacientes, así como de evitar el desarrollo de lesiones radiográficas o detener su progresión, en mayor medida que el tratamiento con MTX solo15–17. No hay datos que avalen la superioridad de un anti-TNF sobre otro, por lo que la elección concreta depende del criterio médico y de las circunstancias particulares de cada paciente. No obstante, se quiere llamar la atención sobre sus diferentes estructuras, antigenicidad y mecanismos de acción, por lo que la falta de respuesta a uno de ellos no implica en modo alguno la ineficacia de otro. En este sentido, hay datos de que los pacientes que no han respondido a un anti-TNF pueden responder satisfactoriamente a otro18. Por ello, el panel considera que los tres anti-TNF son necesarios y no intercambiables. Aunque ADA y ETN se pueden administrar en monoterapia, los estudios controlados y a doble ciego con estos dos fármacos indican que ambos son más eficaces cuando se administran junto con MTX a las dosis adecuadas (15–20mg semanales)15,17,19. Por lo tanto, cuando se administren anti-TNF, la combinación con MTX es actualmente la pauta más aconsejable, a no ser que en el paciente se de toxicidad o intolerancia a dicho fármaco. No existen estudios controlados que demuestren que la combinación de un FAME distinto de MTX y anti-TNF mejore la eficacia de éstos. Sin embargo, es práctica frecuente que, en los pacientes con intolerancia al MTX, el anti-TNF se combine con otro FAME distinto, especialmente leflunomida20. Curiosamente, en un estudio controlado, el tratamiento combinado con salazopirina y ETN no fue más eficaz que el ETN en monoterapia a los 6 meses21, pero a los 2 años sí hubo diferencias a favor de la combinación, al menos respecto al DAS22.
De otro agente disponible, anakinra, la forma humana recombinante del antagonista del receptor de la IL-1, se ha demostrado eficacia frente a placebo, tanto en la mejoría de los síntomas de la AR como en la progresión radiográfica23. Aunque nunca se lo ha comparado en estudios controlados con otros biológicos, hay una percepción generalizada de que su eficacia es inferior a la de los anti-TNF. Por otra parte, es interesante resaltar que en la enfermedad de Still, tanto del niño como del adulto, en la que a veces la respuesta tanto a FAME como a anti-TNF es insatisfactoria, observaciones no controladas indican una buena o incluso excelente respuesta con anakinra24,25.
RTX es un anticuerpo monoclonal quimérico específico contra el CD20, molécula expresada selectivamente en la superficie de las células B; este fármaco produce una depleción selectiva y prolongada de este tipo de linfocitos. Este agente se ha demostrado eficaz tanto en pacientes con fracaso a FAME26 (aunque no tiene aprobada la indicación como agente biológico de primera línea) como en pacientes con respuesta insuficiente a los anti-TNF27. En este sentido, de momento RTX es el único biológico con impacto demostrado en el daño estructural en pacientes con respuesta insuficiente a los anti-TNF28. Recientemente se ha demostrado que, en pacientes con AR de inicio, el RTX en combinación con MTX es superior al MTX en monoterapia29. No obstante, dicha indicación no está aprobada en Europa.
ABA es una proteína de fusión constituida por el receptor CTLA4 unido a una IgG humana, que inhibe la unión del B7 con el CD80 e interfiere así con la llamada segunda señal necesaria para la activación de los linfocitos T. En estudios controlados, este agente biológico ha mostrado que, en los pacientes con respuesta insuficiente a MTX, la combinación con éste es superior desde el punto de vista clínico y radiológico al MTX en monoterapia30 (no obstante, ABA no está indicado como terapia biológica de primera línea en Europa). En los pacientes con respuesta insuficiente a los anti-TNF, ABA combinado con MTX se ha demostrado clínicamente superior al MTX en monoterapia31.
TCZ, un anticuerpo monoclonal humanizado contra el receptor de la IL-6, es el último agente biológico disponible en España para el tratamiento de la AR. Un amplio programa de estudios en fases II y III ha demostrado la utilidad de este fármaco en diferentes perfiles de pacientes con AR. De hecho, TCZ ha demostrado ser eficaz en pacientes con fracaso a FAME32,33, así como en los pacientes que no habían recibido todavía MTX34 y en los que no habían respondido adecuadamente a los anti-TNF35. TCZ es el único agente biológico del que se ha demostrado superioridad frente a MTX en monoterapia34. La superioridad de este fármaco se ha demostrado tanto en las manifestaciones clínicas de la enfermedad como en su capacidad para retardar el daño radiológico36–38.
Evaluación clínica, funcional y radiográfica de la artritis reumatoideEn la evaluación estandarizada de la AR se recomienda utilizar las siguientes medidas (nivel de evidencia [NE] 1b; grado de recomendación [GR] A; grado de acuerdo [GA] 86,1%):
Actividad:
- •
Número de articulaciones dolorosas (NAT) y tumefactas (NAT).
- •
Valoración integral de la enfermedad por el paciente y su médico (escala de 0 a 100).
- •
Reactantes de fase aguda (VSG, PCR).
Daño estructural: cualquier evaluación radiológica que incluya manos y pies, anualmente durante los primeros 3–4 años de la enfermedad o cuando se inicie tratamiento con algún agente biológico.
Función: HAQ39 u otros cuestionarios, al menos una vez al año.
La recogida sistemática de las variables recomendadas permite el cálculo de los diferentes índices que han sido validados para realizar una estimación objetiva de la actividad de la enfermedad: DAS, DAS28, SDAI, CDAI40–44. Los dos primeros se basan en cuatro de las seis variables mencionadas previamente: NAD y NAT (sobre 66/68 o 28 articulaciones respectivamente), VSG y evaluación integral de la enfermedad efectuada por el paciente. El SDAI utiliza todas las variables con la PCR como reactante de fase aguda (no incluido en el CDAI), pero no realiza una ponderación de cada variable.
Aunque el panel recomienda la evaluación periódica de la progresión radiológica en manos y pies, es evidente que, dependiendo del patrón de afección articular de cada paciente, se deberían realizar además las radiografías que se considere oportunas con una periodicidad similar.
Cada decisión terapéutica debe estar precedida por una evaluación objetiva de la actividad de la enfermedad, preferiblemente mediante el DAS28 y/o SDAI o, en su defecto, objetivando alguno de los componentes de dichos índices. La evaluación hay que realizarla al menos cada 3 meses, en tanto no se haya conseguido el objetivo terapéutico, y como mínimo cada 6 meses, una vez se haya alcanzado (NE, 5; GR, D; GA, 84,6%).
Aunque cualquiera de los índices validados puede ser utilizado para monitorizar la actividad de la AR, los expertos consideran que los recuentos articulares necesarios para calcular el DAS clásico son muy extensos para llevarlos a cabo en la práctica clínica diaria. Por otra parte, disponer de puntos de corte para el DAS28 y el SDAI, que clasifican la intensidad de la actividad de la AR, permite una visión más objetiva que la simple evaluación aislada de sus componentes. Por ello se considera que tanto el DAS28 como el SDAI son los índices idóneos para evaluar el objetivo terapéutico, aunque no se desaconseja el uso de los otros índices validados.
Objetivo terapéutico en la artritis reumatoideEl panel considera que en el momento actual la curación de la AR es utópica y el objetivo del tratamiento debería ser la remisión de la enfermedad. Aunque este concepto está bien interiorizado entre los reumatólogos, la descripción objetiva del estado de remisión es controvertida. La mayor parte de las definiciones de remisión propuestas se basan en parámetros clínicos, pero en los últimos años la ecografía y la resonancia magnética han permitido poner de manifiesto que pacientes que clínicamente se podría clasificar en remisión presentaban sinovitis con estas técnicas. No obstante, ante la escasa evidencia que indique la repercusión de estos hallazgos y la falta de estandarización y generalización de estos recursos, el panel se decanta por la definición clínica de remisión.
Se define remisión por alcanzar cualquiera de los límites establecidos en cada uno de los índices de actividad contrastados como el DAS28<2,6 o un SDAI<5 (NE, 1b; GR, A; GA, 83,1%).
Debe tenerse en cuenta que el inconveniente de utilizar el DAS28 para definir remisión es que su punto de corte es una mera transformación matemática del estimado para el DAS original. Ello ha originado que otros autores hayan propuesto para el DAS28 puntos de corte para remisión diferentes del propuesto por el grupo de Nijmegen45 y oscilan entre 3,5 y 2,446,47. También para el caso del SDAI se han propuesto diferentes puntos de corte que oscilan entre 3,3 y 543,44.
El objetivo terapéutico es conseguir la remisión de la enfermedad o, en su defecto, un bajo grado de actividad, definido de forma cuantitativa mediante los puntos de corte de índices de actividad contrastados, como un DAS28<3,2 o un SDAI<11. No se considera alcanzado el objetivo terapéutico si a pesar de un bajo grado de actividad hay inflamación persistente, no resuelta con medidas terapéuticas locales, en articulaciones importantes para el paciente o progresión significativa de las lesiones radiológicas (NE, 1b; GR, A; GA, 93,1%).
Deben tenerse en cuenta unas consideraciones prácticas a la hora de aplicar los índices de actividad a pacientes individuales: a) las mujeres y los pacientes con enfermedad de larga evolución tienden a presentar valores más elevados de DAS28 en relación con niveles más elevados de VSG46,48–50; b) otras variables como el NAD51,52 o la valoración integral de la enfermedad también pueden sesgar el resultado del DAS28 y el SDAI, especialmente en el caso del primero, donde las articulaciones dolorosas están ponderadas muy por encima de las tumefactas, y c) en el caso del SDAI, el valor de la PCR no está normalizado, y en algunos casos puede dar lugar a valores de SDAI excesivamente elevados.
Por lo tanto, el panel considera que, en pacientes que hayan alcanzado estos parámetros genéricos de mejoría pero persista inflamación en alguna articulación importante para la función del paciente o se compruebe una progresión significativa de las lesiones radiográficas, no se habría alcanzado el objetivo terapéutico y estaría indicado el cambio de tratamiento.
Consideraciones sobre el tratamiento inicial de la artritis reumatoideHay evidencia de que un tratamiento intensivo y precoz mejora la evolución de la AR, por lo que se debe instaurar tratamiento con FAME lo antes posible (NE, 2b; GR, B; GA, 96,2%).
Hay evidencia de que cuanto más enérgico y precoz sea el tratamiento mejores resultados se obtienen2,3,53,54. De hecho, la respuesta y la evolución de la enfermedad posterior al tratamiento, iniciado a los 3 meses, es muy superior a la obtenida cuando éste se retrasa hasta los 12 meses3. Por lo tanto, la necesidad de instaurar tratamiento con FAME tan pronto como se haya establecido el diagnóstico de AR está bien establecida. La mayor objeción al tratamiento precoz con FAME es la posibilidad de tratar como AR a pacientes con poliartritis transitoria; pero, en todo caso, una poliartritis que persiste más de 12 o 14 semanas tiene una alta probabilidad de ser persistente. Por ello, aunque no cumplan los criterios diagnósticos de AR del American College of Rheumatology (ACR), habida cuenta de la alta probabilidad de que se trate de una AR en fase inicial, el panel considera justificado iniciar en estos pacientes tratamiento con FAME.
El tratamiento de la AR (AINE y/o corticoides y FAME) en sus fases iniciales requiere ajustes frecuentes, lo cual supone que el paciente, durante esta fase de la enfermedad, debe ser monitorizado asiduamente. El objetivo de ello es: a) alcanzar el objetivo terapéutico lo más precozmente posible, y b) identificar lo antes posible los casos resistentes a la terapia inicial.
El tratamiento inicial debe incluir uno de los FAME relevantes, de los cuales un buen ejemplo es el MTX. El MTX hay que administrarlo en escalada rápida hasta alcanzar los 15–20 o incluso 25mg semanales en unas 8 semanas si no hay respuesta clínica. Hay evidencia de que una monitorización estrecha de la actividad inflamatoria de la AR en las fases iniciales es capaz de inducir remisión en un porcentaje elevado de pacientes4,5; todo ello conlleva menor discapacidad a medio y largo plazo y, por lo tanto, una disminución de las graves consecuencias que acarrea este proceso.
En los pacientes con respuesta insuficiente o intolerancia a MTX, la leflunomida es una alternativa. El uso de sulfasalazina en España ha sido tradicionalmente bajo55. Es muy probable que en gran parte se deba a que la formulación española carece de protección entérica y se tolera mal.
Se recomienda que se establezcan consultas específicas de AR (NE, 5; GR, D; GA, 83,1%).
Para optimizar los resultados terapéuticos, el panel considera de especial importancia que los pacientes con AR tengan la posibilidad de un acceso rápido a un tratamiento especializado (unidades de AR precoz). La respuesta al tratamiento debe ser evaluada de forma rigurosa y periódica, con procedimientos estandarizados.
Indicaciones de terapia biológicaLa elección del biológico es una obligación del médico responsable del paciente. El biológico a administrar debe ser elegido en función de: a) la indicación por ficha técnica; b) la situación clínica y las condiciones generales del paciente, y c) la experiencia clínica del médico prescriptor. En ningún caso esta decisión puede ser tomada con criterios exclusivamente economicistas o por personas que carecen de experiencia clínica o de responsabilidades directas en el tratamiento del paciente.
Terapia tras fracaso a FAMESe deben considerar candidatos a terapia biológica a los pacientes en los que el tratamiento con al menos un FAME relevante no haya conseguido el objetivo terapéutico (NE, 1b; GR, A; GA, 95,3%).
Antes de utilizar la terapia biológica, un paciente con AR ha tenido que recibir tratamiento con al menos un FAME, preferiblemente MTX o leflunomida, en monoterapia o en combinación y a dosis adecuadas. Sólo en casos muy excepcionales se puede considerar la utilización de terapia biológica como tratamiento inicial (NE, 1b; GR, A; GA, 95,3%).
Los fármacos que, según ficha técnica, están indicados de primera línea son los tres anti-TNF (ADA, ETN e IFX) y TCZ, pero no hay datos para recomendar una terapia específica.
En el caso particular de los pacientes en los que la AR hubiese entrado en remisión con un FAME concreto, se hubiese suspendido éste y la enfermedad se hubiese reactivado, se recomienda un nuevo ciclo de tratamiento con el FAME que indujo remisión antes de considerar la terapia con agentes biológicos.
Determinadas comorbilidades, como hepatopatías crónicas, infección por virus C, pueden condicionar el uso de biológicos antes de intentar el tratamiento con FAME.
Terapia biológica de inicioDada la evidencia disponible de que los inhibidores del TNFα o IL-6 inducen una rápida supresión de la inflamación y poseen mayor eficacia que los FAME para evitar el daño estructural, el panel considera justificado evaluar la posibilidad de iniciar el tratamiento con un anti-TNF (IFX, ETN, ADA) o TCZ, en combinación con MTX o en monoterapia en caso de contraindicación para éste, en pacientes con AR de menos de 1 año de evolución en quienes se sospeche una evolución especialmente grave15,16,19,56–59.
Evaluación de la respuesta y modificaciones del tratamiento en pacientes en terapia con anti-TNFSe debe evaluar la respuesta terapéutica del primer biológico a los 3–4 meses de iniciado el tratamiento. Si se ha logrado el objetivo terapéutico, se recomienda seguir con evaluaciones periódicas al menos cada 3–6 meses. Si no se ha conseguido el objetivo terapéutico o el paciente deja de responder, el panel recomienda tomar una nueva decisión terapéutica (NE, 1b; GR, A; GA, 90,7%).
En este sentido, sólo tres agentes biológicos de los ya disponibles en el mercado han demostrado en estudios controlados, aleatorizados y a doble ciego su eficacia tras fracaso de los anti-TNF: ABA, RTX y TCZ27,28,31,35,60–62. Recientemente, se han publicado los datos con otro anti-TNF (golimumab), aún no comercializado, que también ha mostrado una eficacia similar a la de los agentes mencionados63. No obstante, la experiencia global que se está adquiriendo con los agentes biológicos y el resultado de otros estudios confirman que cualquier alternativa terapéutica que se tome en pacientes con fracaso previo de un biológico puede resultar eficaz.
Entre las alternativas que atañen a biológicos, tenemos:
- 1.
Si el anti-TNF está siendo utilizado en monoterapia, antes de cambiar a otro agente biológico se debe considerar la posibilidad de añadir al tratamiento MTX con escalada rápida de dosis.
- 2.
Si el anti-TNF está siendo utilizado en combinación con MTX y no se consigue respuesta terapéutica, se pueden considerar las siguientes opciones, sin que el orden expuesto suponga un rango jerárquico de preferencias (GA 87,6%):
- •
Si está en tratamiento con IFX, se puede aumentar la dosis o acortar el intervalo de administración (NE, 4; GR, C)64. Con posterioridad a la edición de este documento, se ha publicado un ensayo clínico (NE, 2b) que no respalda el aumento de dosis de IFX de 3 a 5mg/kg en pacientes que no han respondido a dosis habituales65. Se trata de un solo estudio de buena calidad a dosis máximas por debajo de las aprobadas. No ha aparecido evidencia en contra de acortar intervalo entre dosis.
- •
Cambiar a otro anti-TNF, independientemente de que se trate de anticuerpo monoclonal o receptor soluble. Numerosos estudios observacionales han mostrado repetidamente que conseguir una respuesta clínica significativa con un tercer anti-TNF es muy improbable (NE, 2b; GR, B)66,67.
- •
Cambiar de diana terapéutica (RTX, ABA, TCZ) (NE, 2b; GR, B)27,35,60,62,68.
- •
Si el paciente estaba en tratamiento con TCZ en primera línea, no hay información disponible para una recomendación específica, aunque la experiencia acumulada en estos últimos años con los agentes biológicos no hace suponer que vaya a haber un patrón de comportamiento diferente de lo que ha ocurrido con los otros anti-TNF (NE, 5; GR, D).
Está contraindicada la utilización simultánea de los medicamentos biológicos que se describen en este documento (NE, 5; GR, D; GA, 88,5%).
La combinación de agentes biológicos en la AR ha mostrado un aumento del riesgo de infecciones, sin una clara ventaja clínica, por lo que en la actualidad está contraindicada la combinación de estos fármacos.
- •
En pacientes que alcanzan remisión, son opciones aceptables (NE, 5; GR, D; GA, 89,2%):
- •
Mantener el agente biológico.
- •
Tratar de reducir la dosis, prolongar el intervalo de administración o incluso suspender el agente biológico.
Cualquier modificación de la terapia de un paciente en remisión requiere que esta situación clínica se mantenga, aunque por un tiempo aún por definir. Se recomienda reducir o suspender los corticoides antes de modificar la dosis del agente biológico. No se recomienda reducir la dosis de FAME concomitante antes de reducir la dosis del agente biológico, salvo toxicidad del FAME.
Si una vez agotadas las opciones de tratamiento con agentes biológicos no se ha alcanzado el objetivo terapéutico, pero el paciente y el médico observan una mejoría superior al 20% en la evaluación integral de la enfermedad, el panel considera que se debe mantener el tratamiento con el agente biológico que el clínico considere de elección para ese paciente.
Evaluación previa y vigilancia del paciente con terapias biológicasHay que tener en cuenta que estos fármacos se han utilizado sobre todo en pacientes con AR moderada-grave que, ya de por sí, tienen un riesgo mayor que la población normal de padecer infecciones69, linfomas70 y enfermedad cardiovascular71.
Por otra parte, el panel considera que el tratamiento de esta enfermedad debe ser realizado por médicos que tengan experiencia con el uso de agentes biológicos y estén habituados al manejo de las enfermedades inflamatorias crónicas de naturaleza autoinmune y fármacos como los que se exponen en este documento. Siempre que se indique un tratamiento con terapia biológica en la AR, se debe instruir al paciente sobre los síntomas de alarma que debe vigilar como posible indicio de problemas de seguridad. Se debe realizar un seguimiento estrecho del curso de tratamiento, en colaboración y comunicación con el médico de atención primaria. Se recomienda consultar la ficha técnica oficial de todos los agentes biológicos que se mencionan en este documento y ajustarse a sus recomendaciones antes de proceder a su utilización en la práctica clínica.
En la tabla 3 se expone la evaluación previa que se recomienda realizar al principio del tratamiento, así como la vigilancia que hay que realizar durante el seguimiento. Aunque el perfil de seguridad no es exactamente igual en las diferentes opciones de terapia biológica, con la información disponible actualmente, el panel considera que las recomendaciones que se exponen a continuación son aplicables a todos los pacientes que vayan a comenzar tratamiento biológico.
Actuaciones y monitorización de las terapias biológicas en pacientes con artritis reumatoide
| Principio activo | Antes del tratamiento | Durante el tratamiento | Suspensión del tratamiento |
| Anti-TNFα: adalimumab, etanercept, infliximab |
|
|
|
| Anakinra |
|
|
|
| Abatacept |
|
|
|
| Rituximab |
|
|
|
| Tocilizumab |
|
|
|
EPOC: enfermedad pulmonar obstructiva crónica; TBC: tuberculosis; VHB: virus B de la hepatitis; VHC: virus C de la hepatitis.
Ante un paciente que vaya a empezar un tratamiento biológico para la AR, se debe considerar la posible existencia de infecciones, cáncer, insuficiencia cardíaca, citopenias, enfermedad desmielinizante o cualquier otra comorbilidad relevante que se deba vigilar o sea una contraindicación para iniciar el tratamiento (NE, 2b; GR, B; GA, 99,2%).
En el registro español de reacciones adversas a las terapias biológicas (BIOBADASER) se ha encontrado una mayor incidencia de infecciones en los pacientes con AR que reciben anti-TNF72; datos similares se han publicado al respecto17,73,74. Este aumento se relaciona especialmente con determinadas comorbilidades: diabetes mellitus, dosis altas de glucocorticoides y empleo concomitante de otros inmunosupresores. Las infecciones se suelen localizar en el tracto respiratorio superior e inferior, la piel y el tracto genitourinario. Habitualmente se deben a Staphylococcus aureus y a gérmenes gramnegativos. De igual manera, se ha comunicado una mayor frecuencia de herpes zoster75, y también se han descrito casos de infecciones oportunistas, como listeriosis, aspergilosis diseminada y otras poco frecuentes en España, como histoplasmosis y coccidioidomicosis, aunque su incidencia ha sido baja76. Con el resto de agentes biológicos también se ha descrito una mayor incidencia de infecciones32,61,77.
Una infección activa, sistémica o localizada, constituye una contraindicación para el inicio de terapia biológica (NE, 4; GR, C; GA, 94,6%).
No se recomienda, por lo tanto, el uso de los agentes anti-TNF u otros biológicos en pacientes con antecedentes de infecciones de repetición o sepsis. Tampoco se debe comenzar un tratamiento con estos fármacos si hay una infección activa, sistémica o localizada. En este sentido, el antecedente de una prótesis articular infectada obliga a realizar, antes del inicio de una terapia biológica, el adecuado abordaje terapéutico (cirugía con eliminación radical de la infección y, si está indicado, reemplazo protésico). Se debe prestar, además, una atención muy especial al posible desarrollo de infecciones durante el tratamiento. Si se diera esta situación, resultan fundamentales un diagnóstico y un tratamiento precoces, así como la supresión temporal de la terapia biológica. Ante el aumento de población inmigrante, y en función de su procedencia geográfica, se recomienda valorar la posible reactivación de infecciones poco habituales en nuestro entorno. Una vez resuelta la infección, se puede reiniciar el tratamiento biológico.
Se ha detectado una mayor incidencia de tuberculosis (TBC) en pacientes con AR que recibían fármacos anti-TNF, especialmente con los anticuerpos monoclonales78–81. En la mayoría de los casos, la TBC aparecía a los 3 meses de iniciado el tratamiento, lo cual indica reactivación de una TBC latente, y se presentaba con un patrón infrecuente (extrapulmonar, TBC diseminada).
El panel considera obligado excluir en todo paciente que van a iniciar tratamiento biológico la existencia de TBC activa o contacto reciente con enfermos con TBC, así como investigar la posibilidad de infección tuberculosa latente. Para ello propone que se recojan en la historia clínica los antecedentes de TBC y contactos recientes con pacientes con TBC y se realice una radiografía de tórax para descartar TBC activa o signos radiográficos concordantes con una antigua infección tuberculosa, así como una prueba de la tuberculina (PPD), que debe ser repetida a las 1–2 semanas si es<5mm (NE, 2b; GR, B; GA, 100%).
Esta criba se ha asociado a reducción del riesgo de reactivación de la TBC latente78,82. Se considera un PPD o booster positivo en un paciente con AR una induración ≥5mm, a las 72h. Puesto que en individuos vacunados con bacilo de Calmette-Guerin es imposible saber si un PPD positivo es consecuencia de la vacuna o indicativo de infección tuberculosa latente, se debe seguir las mismas recomendaciones que en los no vacunados. También es importante instruir a los pacientes sobre el riesgo que conlleva su exposición a pacientes con TBC activa.
Se debe instaurar tratamiento para infección TBC latente antes del inicio de la terapia biológica en las siguientes circunstancias: a) contacto reciente con paciente con tuberculosis documentada; b) antecedentes de tuberculosis parcialmente tratada; c) test de PPD o booster positivo, y d) lesiones residuales en la radiografía de tórax. La pauta de elección para el tratamiento de la infección TBC latente es con isoniazida (5mg/kg/día hasta un máximo de 300mg diarios) con suplementos de vitamina B6, durante 9 meses (NE, 2b; GR, B; GA, 98,4%).
En caso de intolerancia a la isoniazida, se recomienda rifampicina en dosis de 10mg/kg/día (máximo, 600mg diarios) durante 4 meses. La efectividad de estas normas para prevenir la reactivación de una infección TBC latente se ha demostrado en España por la importante disminución de nuevos casos de TBC recogidos en BIOBADASER82.
Si el paciente ha recibido en un pasado no remoto un tratamiento adecuado de infección TBC latente o activa, no es necesario hacer profilaxis ni Mantoux (NE, 5; GR, D; GA, 93,8%). Sin embargo, se recomienda un seguimiento exhaustivo en este tipo de pacientes.
Se recomienda hacer serología VHC y marcadores de VHB (NE, 4; GR, C; GA, 95,3%).
En pacientes con VHB y anti-TNF se han descrito casos de reactivación de la infección que incluso han originado insuficiencia hepática; muchos de ellos en pacientes que antes no presentaban anomalías en la función hepática83. En lo que respecta al VHC, no está claro que el tratamiento anti-TNF origine un deterioro de la función hepática o aumento de la carga viral, y se ha descrito incluso mejoría en algunas pruebas funcionales84–87. No obstante, es recomendable hacer un seguimiento exhaustivo de los pacientes con AR e infección activa por el VHC si inician terapia biológica. En relación con el virus de la inmunodeficiencia humana (VIH), existen series de casos en que los agentes biológicos se han mostrado eficaces pero también se ha visto un aumento del número de infecciones88. Por ello consideramos que se debe individualizar cada caso y valorar la relación riesgo/beneficio.
Se recomiendan las siguientes vacunas en pacientes que vayan a ser tratados con terapias biológicas: antineumocócica y antigripal (NE, 3b; GR, B; GA, 95,3%).
Es aconsejable la vacunación contra hepatitis B de los pacientes que vayan a ser sometidos a terapia biológica (NE, 3b; GR, B; GA, 83,8%).
En referencia a las vacunas, distintas publicaciones han puesto de manifiesto una buena respuesta humoral en el caso de los anti-TNF para el virus de la influenza y los neumococos89–91, pero hasta la fecha hay resultados contradictorios en el caso de RTX92,93.
En cualquier caso, siempre se tendrá en cuenta que estas vacunas pueden ser poco efectivas si el paciente tiene una inmunodeficiencia intensa. Una vez iniciada la terapia biológica no se deben utilizar vacunas que contengan gérmenes vivos.
Se debe prestar una atención muy especial al posible desarrollo de infecciones durante el tratamiento. En esta situación, el diagnóstico y el tratamiento precoces, así como la supresión temporal de la terapia biológica, son fundamentales. Una vez resuelta la infección, se puede reiniciar el tratamiento biológico (NE, 5; GR, D; GA, 96,9%).
En pacientes con AR en terapia biológica que vayan a ser sometidos a cirugía mayor electiva, se aconseja suspender temporalmente dicho tratamiento (NE, 4; GR, C; GA, 91,5%).
Aunque no hay datos concluyentes al respecto94–98, el panel recomienda suspender temporalmente la terapia biológica cuando el paciente con AR vaya a ser sometido a una cirugía mayor programada, para disminuir el riesgo de infección. A pesar de que no hay un acuerdo universal sobre el periodo periquirúrgico en que se debe interrumpir la terapia, es conveniente que el médico tenga en consideración las diferentes vidas medias (o duración del efecto inmunosupresor) de los agentes biológicos utilizados para decidir el plazo concreto de interrupción. Tras la intervención, el panel considera que, si no hay complicaciones o contraindicaciones, se puede reinstaurar el tratamiento biológico a los 10–14 días.
Cuando haya antecedente de cáncer, se debe valorar su biología y su comportamiento, y discutir con el oncólogo y con el paciente el riesgo de recidiva. Si el paciente contrae un cáncer durante el tratamiento con un agente biológico, se recomienda suspenderlo (NE, 4; GR, C; GA, 90%).
En lo que respecta a la aparición de tumores en pacientes tratados con anti-TNF, no hay evidencia de riesgo incrementado de tumores sólidos más allá de lo esperado en pacientes con AR y un alto grado de actividad clínica76,99,100. En cualquier caso, se debe prestar especial atención a la detección de neoplasias malignas en los individuos con AR que reciban terapias biológicas. Entre otras situaciones, se establecerá la sospecha clínica cuando se detecte una discordancia entre los recuentos articulares y la concentración sérica de los reactantes de fase aguda, el recuento de leucocitos o la concentración de hemoglobina101.
Hay datos discordantes en lo referente a enfermedades linfoproliferativas102,103, por lo que, mientras no se aclare definitivamente esta cuestión, se desaconseja el uso de anti-TNFα en pacientes con AR y antecedentes de enfermedad linfoproliferativa.
Se debe tener una especial precaución con los anti-TNF en pacientes con insuficiencia cardíaca congestiva moderada o grave, ya que ésta puede agravarse (NE, 2b; GR, B; GA, 94,6%).
Aunque los datos disponibles actualmente no son del todo concordantes104,105, en pacientes con insuficiencia cardíaca leve se debe vigilar al paciente y suspender el tratamiento en caso de que aparezcan datos de empeoramiento de la insuficiencia cardíaca. Tampoco es recomendable su administración a pacientes con enfermedad pulmonar intersticial subyacente, por el riesgo (aunque poco estudiado y definido) de empeoramiento y desenlace fatal106,107.
Se deben suspender los agentes anti-TNF (y TCZ) si aparece un cuadro compatible con proceso desmielinizante o neuritis óptica y se debe evitar su uso en personas con antecedentes claros de tales procesos (NE, 5; GR, D; GA, 96,9%).
Se ha relacionado el tratamiento con anti-TNF con la aparición de neuritis óptica, esclerosis múltiple y otros trastornos desmielinizantes108,109. Deben suspenderlo, por lo tanto, ante un caso compatible con cualquiera de estos procesos, y se debe evitarlo si hay antecedentes que indiquen un proceso de este tipo. Antes de prescribir un fármaco anti-TNF a pacientes en que se considere que hay un riesgo incrementado de que aparezca enfermedad desmielinizante, se recomienda una cuidadosa evaluación de la relación riesgo-beneficio de la indicación. En la ficha técnica de TCZ se recomienda vigilancia de posibles efectos desmielinizantes.
No se recomienda la utilización de terapias biológicas en las AR en caso de citopenia grave. Si ésta apareciese durante el tratamiento, se recomienda suspenderlo y buscar otras causas posibles antes de imputarla a la terapia biológica (NE, 4; GR, C; GA, 87,6%).
Se han descrito casos raros de leucocitopenia, trombocitopenia y anemia aplásica en pacientes tratados con agentes biológicos110.
Se debería desaconsejar el embarazo y la lactancia. En caso de embarazo durante el tratamiento con agentes biológicos, se considerará la suspensión del tratamiento con el agente biológico tras valoración conjunta del balance riesgo-beneficio (NE, 4; GR, C; GA, 90%).
En general, aunque no se dispone de suficiente evidencia111, se debería desaconsejar a las pacientes con AR que reciban terapia biológica durante el embarazo y la lactancia. En caso de embarazo, se considerará la suspensión del tratamiento biológico, tras valoración conjunta con la paciente del balance riesgo-beneficio. Por otro lado, es recomendable que las pacientes y sus médicos discutan la planificación de la gestación en relación con el uso de estos agentes terapéuticos.
Para una consulta más detallada sobre aspectos de vigilancia, monitorización y recomendaciones relacionados con la suspensión del tratamiento por motivos de seguridad de cada agente biológico (con indicación autorizada, en el momento de redactar este consenso, para el tratamiento de la AR en España), el panel recomienda consultar la tabla 3.
El panel desea agradecer a quienes llevaron a cabo las revisiones sistemáticas, Cristina Fernández Carballido, Gloria Candelas Rodríguez, María Dolores Fabregat Canales, Francisco Gabriel Jiménez Núñez, Trinitario Pina Murcia, José Ivorra Cortés, José Rosas Gómez de Salazar, Mercedes Alperi López, José Luis Andreu Sánchez, Paloma Vela Casasempere, Enrique Casado Burgos, Ana Ortiz, Rosa González Crespo y María Piedad Rosario Lozano, documentalista de la SER, y a Loreto Carmona por su apoyo al consenso.
Financiación
Este documento ha sido financiado por la Fundación Española de Reumatología.
Conflicto de intereses
Los siguientes autores han recibido becas de investigación por más de 10.000 euros por persona y año en los últimos dos años: Raimon Sanmartí Sala, por parte de Schering; José Luis Marenco de la Fuente, por parte de Wyeth; Isidoro González Álvaro, por parte de Abbott y BMS; Luis Carreño Pérez, por parte de Schering, Wyeth y Roche; Alejando Balsa Criado, por parte de Abbott, y Jesús Tornero Molina, por parte de Wyeth y Roche.