Las enfermedades inflamatorias inmunomediadas (IMID) predisponen a un aumento del riesgo infeccioso al modificar la respuesta inmune del huésped, que resulta crucial para la resolución de la infección por SARS-CoV-2. Las últimas publicaciones indican que los pacientes con IMID y sus tratamientos de base no empeoran el pronóstico de la infección por SARS-CoV-2.
ObjetivosDescribir las características clínicas y la evolución de pacientes con IMID que requirieron ingreso hospitalario por infección por SARS-CoV-2. En segundo lugar, comparar las características clínicas y la evolución entre pacientes que requirieron ingreso hospitalario por infección por SARS-CoV-2 con IMID y aquellos que no la presentaban.
MétodosEstudio observacional de cohortes retrospectivo, que incluyó pacientes ingresados por sospecha de SARS-CoV-2, tratados según el criterio médico y los protocolos basados en la evidencia científica. La recogida de datos clínicos se realizó por descarga directa o mediante revisión manual de la historia clínica electrónica. El análisis estadístico determinó las diferencias de características y evolución clínica de la infección en pacientes con IMID.
ResultadosDe los 612 pacientes revisados, 23 padecían IMID y 9 de ellos fueron diagnosticados de infección por SARS-CoV-2. No se observó correlación entre infección por SARS-CoV-2 e IMID. Los pacientes con IMID presentaban mayor prevalencia de enfermedad cardiovascular y obesidad, aunque no significativamente. Asimismo, los pacientes con IMID no presentaron una evolución clínica durante el ingreso hospitalario diferente respecto al resto de pacientes.
ConclusiónLas IMID y los tratamientos de las mismas no determinan el pronóstico del ingreso hospitalario de la infección por SARS-CoV-2.
Immune-mediated inflammatory diseases (IMID) predispose to a higher infection risk by modifying the host's immune response, which acts as a key factor in SARS-CoV-2 infection resolution. Recent publications show that IMID patients and its treatments do not worsen the outcome of SARS-CoV-2 infection.
ObjectivesTo describe the clinical characteristics and outcomes of patients with IMID who required hospital admission due to SARS-CoV-2 infection. Secondly, to compare clinical characteristics and outcomes between patients who required hospital admission due to SARS-CoV-2 infection with IMID and those who were not affected.
MethodsWe performed an observational retrospective cohort study, including admitted patients with suspected SARS-CoV-2 infection, treated according to medical criteria and local protocols based on the best available scientific evidence. Clinical data were collected from their electronical clinical history. Statistical analysis determined the differences in the characteristics and clinical outcome of the infection in IMID patients.
ResultsOf a total number of 612 revised patients, 23 had an IMID and 9 of them were positive for the SARS-CoV-2 infection. We did not observe a correlation between these two disorders. There was a higher frequency of obesity and cardiovascular disease among IMID patients, but without statistical significance. The clinical outcomes were no different between hospitalized IMID and non IMID patients.
ConclusionIMID and its treatments do not determine the outcome of patients admitted with SARS-CoV-2 infection.
El 31 de diciembre de 2019 las autoridades sanitarias de China informaron a la Organización Mundial de la Salud (OMS) de la aparición de una serie de casos de neumonía relacionados con un mercado de animales vivos de la ciudad de Wuhan. Tras la diseminación mundial de esta infección, producida por el coronavirus SARS-CoV-2, la OMS la declaró pandemia COVID-19 el 11 de marzo de 20201–3. Desde entonces, se ha observado que existe una amplia variedad de manifestaciones clínicas, y de severidad de los pacientes, desde positivos asintomáticos o paucisintomáticos hasta aquellos casos con riesgo vital con afectación respiratoria grave2,4,5. El daño pulmonar severo podría deberse a la activación de una tormenta de citoquinas que producen una hiperinflamación y que son responsables, por otro lado, de la actividad inflamatoria de las enfermedades inflamatorias inmunomediadas (IMID)4,6,7.
Conocemos que la propia fisiopatología de la IMID predispone a un aumento del riesgo infeccioso al modificar la respuesta inmune del huésped, la cual resulta crucial para la resolución de la infección por SARS-CoV-22,3. En las IMID se han utilizado como tratamiento diversas terapias a lo largo de los años, si bien los fármacos modificadores de la enfermedad biológicos y pequeñas moléculas inhibidoras de la janus-kinasas (JAK), que actúan bloqueando la expresión de citoquinas proinflamatorias como la interleucina IL-1, IL-6, factor de necrosis tumoral TNFα, que utilizan las vías JAK para transmitir señales intracelulares, han supuesto una revolución en el manejo y control de los brotes en las últimas décadas4,5,8. Por todo ello, con el objetivo de mejorar el pronóstico de aquellos pacientes más graves, se han introducido en los protocolos de tratamiento de SARS-CoV-2 estos agentes biológicos y pequeñas moléculas2, como tocilizumab, anakinra o baricitinib, que, desde un punto de vista más teórico, pueden modificar la evolución de la enfermedad y mejorar el pronóstico vital de los pacientes afectados por el SARS-CoV-2.
Las evidencias que existen sobre el riesgo de contraer la infección por SARS-CoV-2 y el pronóstico en los pacientes que padecen IMID son limitadas. Hasta el momento se ha publicado que tanto la prevalencia como el comportamiento de estas enfermedades inflamatorias no difieren en este grupo poblacional9–13, y que los tratamientos de base empleados para su tratamiento no empeoran el pronóstico de la infección11–13. Sin embargo, en una reciente publicación realizada con población española, se ha observado cierto impacto de padecer una IMID, y las diferentes terapias de las mismas, en la infección por SARS-CoV-214. Además, la rápida expansión de la infección por COVID-19 mundialmente hace cuestionarnos el impacto que pueda tener el virus sobre las pacientes embarazadas. Recientemente, el Centro para la Prevención y el Control de Enfermedades (CDC, por sus siglas en inglés), en función de las evidencias actuales, ha determinado que las mujeres embarazadas tienen un riesgo incrementado de padecer la infección COVID-19 respecto a la población general y mayor riesgo de parto pretérmino15. Como agravante, las pacientes embarazadas diagnosticadas de enfermedades reumáticas presentan un estatus inmunocomprometido, que añadido al uso de tratamientos modificadores de la enfermedad, puede representar para este grupo de pacientes una mayor susceptibilidad a contraer la infección por coronavirus16. Sin embargo, el número de casos reportados de pacientes embarazadas con enfermedades inflamatorias es limitado y se desconoce el impacto del coronavirus sobre las mismas.
Nuestro estudio analiza, dentro de una cohorte de pacientes hospitalizados en nuestro centro por infección por SARS-CoV-2, las características demográficas, clínicas y el pronóstico vital de aquellos pacientes que presentaban una IMID.
MétodosRealizamos un estudio observacional de cohortes retrospectivo, llevado a cabo en un hospital universitario español que dispone de 258 camas de hospitalización, incluyendo 12 en Unidad de Cuidados Intensivos (UCI), y atiende a una población de alrededor de 190.000 habitantes. Se incluyeron pacientes de 18 años o mayores ingresados en un hospital universitario de manera consecutiva, con infección por el virus SARS-CoV-2, del 26 de febrero al 20 de mayo 2020, ambas fechas inclusive. La infección por el virus SARS-CoV-2 fue confirmada mediante test diagnóstico de reacción en cadena de la polimerasa (PCR) en una muestra de exudado nasofaríngeo o de esputo. En caso de resultado negativo, se realizaba un segundo test si la clínica del paciente era altamente sugestiva y/o presentaba criterios analíticos o radiológicos sugestivos de la infección17. Se excluyeron los pacientes que denegaron su consentimiento informado a los tratamientos para infección por SARS-CoV-2 aprobados en el protocolo del hospital, así como los reingresos de un mismo paciente teniéndose en cuenta únicamente el primer episodio de ingreso hospitalario. Se incluyeron mujeres embarazadas o en periodo de lactancia. Los pacientes fueron tratados siguiendo el criterio médico y los protocolos locales de tratamiento, elaborados según las recomendaciones de las autoridades sanitarias, basadas en la evidencia científica disponible en cada momento18.
Los datos demográficos, comorbilidades, síntomas clínicos, resultados de laboratorio, pruebas radiológicas y tratamiento de cada paciente fueron obtenidos de la historia clínica electrónica del hospital. Las IMID que se incluyeron fueron artritis reumatoide (AR), artritis psoriásica (APs), espondilitis anquilosante (SpA), lupus eritematoso sistémico (LES), polimialgia reumática (PMR), arteritis de células gigantes (ACG), síndrome de Sjögren (SS), vasculitis, esclerodermia sistémica (ES), psoriasis (Pso), enfermedad de Crohn (EC), colitis ulcerosa (CU) y otras enfermedades autoinmunes (incluyendo enfermedad de Behçet y miopatías inflamatorias). La APs y la Pso se englobaron dentro del concepto de enfermedad psoriásica (EPs). También se recogieron los datos de pacientes que recibían tratamiento de la enfermedad inflamatoria en forma de variable dicotómica sí/no, incluyendo los tratamientos biológicos y los inhibidores de JAK. Los datos clínicos fueron recogidos por descarga directa o mediante revisión manual individualizada de la historia clínica electrónica. Se diseñó un formulario seguro de recogida de datos en el programa corporativo de historia clínica para el resto de los datos demográficos, comorbilidades, síntomas clínicos y pruebas radiológicas. Para asegurar la correcta recogida, estos formularios fueron validados por los investigadores principales, MRV y DEQ, antes de incorporarlos a la base de datos, con el objetivo de mejorar la calidad de los datos recogidos y disminuir en lo posible los datos perdidos. Los datos de carácter personal eran disociados y pseudoanonimizados en la base de datos para su posterior análisis estadístico por un experto independiente.
Análisis estadísticoPara el análisis estadístico, las variables cuantitativas se expresan mediante medianas y rango intercuartílico (RIQ). En el análisis de diferencias de medias se utilizó la prueba T de Student para las variables con distribución normal y la U de Mann-Whitney para variables con distribución no normal. Las variables categóricas se representan como frecuencias absolutas y porcentajes. Para contrastar las variables categóricas se utilizó la prueba de χ2 Pearson o la prueba exacta de Fisher, y en caso necesario, la prueba de tendencia de Mantel-Haenszel. El nivel de significación estadística adoptado para todas las pruebas de contraste fue de p<0,05. El análisis y tratamiento estadístico de los datos se realizó mediante el paquete estadístico SPSS (IBM Corp. Released 2010. IBM SPSS Statistics for Windows, Version 19.0. Armonk, NY: IBM Corp.).
El protocolo del estudio fue aprobado el 22 de junio por el Comité Ético de Investigación con medicamentos (CEIm) previo a su realización y clasificado por la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Se obtuvo la exención de solicitar el consentimiento informado por escrito a los pacientes.
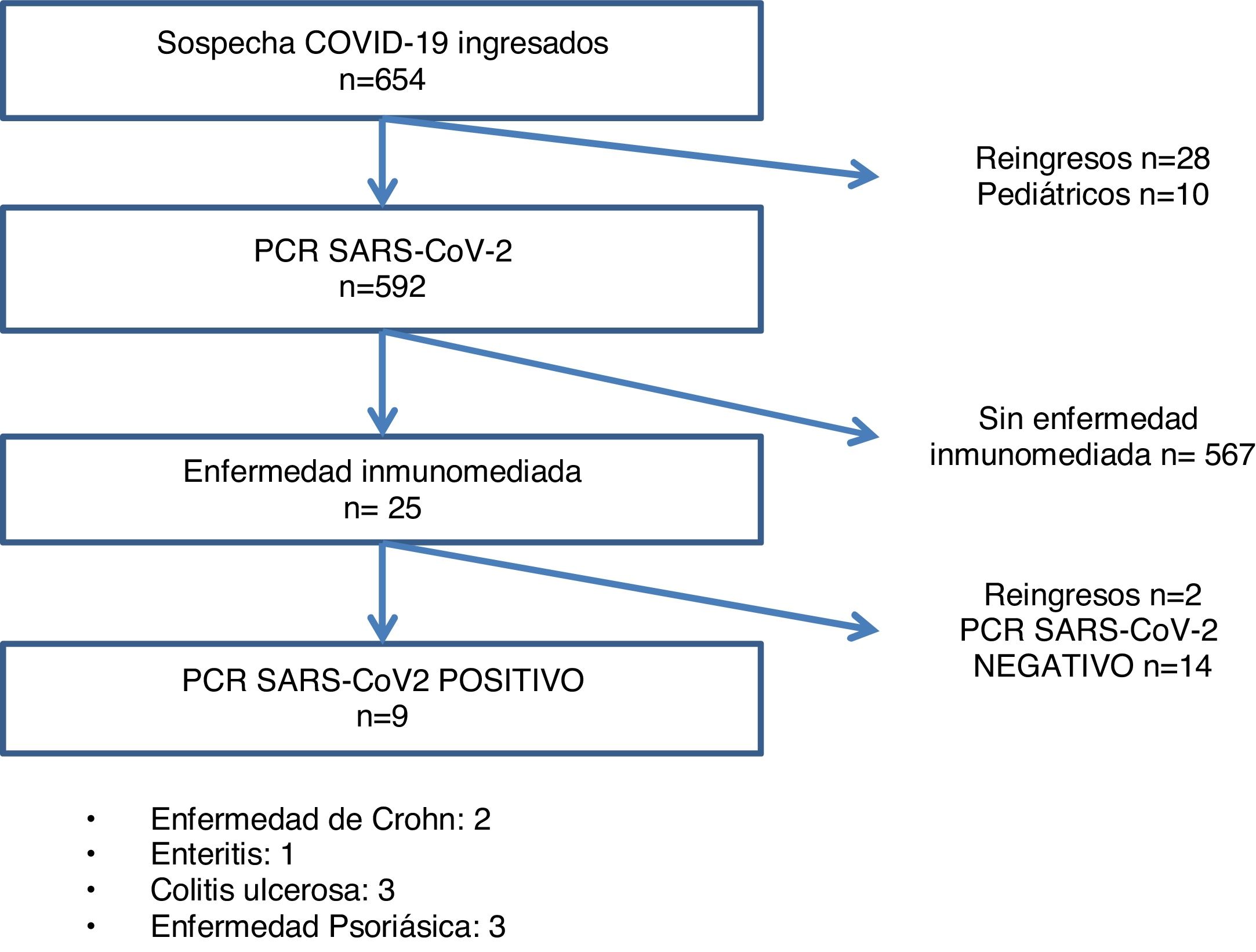
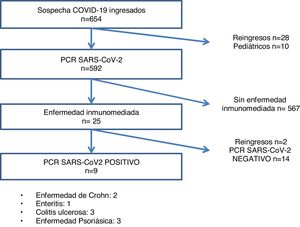
ResultadosDe los 612 pacientes con sospecha de infección por SARS-CoV-2 al inicio del ingreso, 246 tuvieron PCR positiva, y 23 padecían una IMID, de los cuales en 9 pacientes se confirmó la enfermedad infecciosa por PCR (fig. 1). Las IMID más frecuentes fueron las siguientes por este orden: enfermedad psoriásica (43,5%), colitis ulcerosa (26,1%), Crohn (17,4%) y enteritis (13%) (tabla 1).
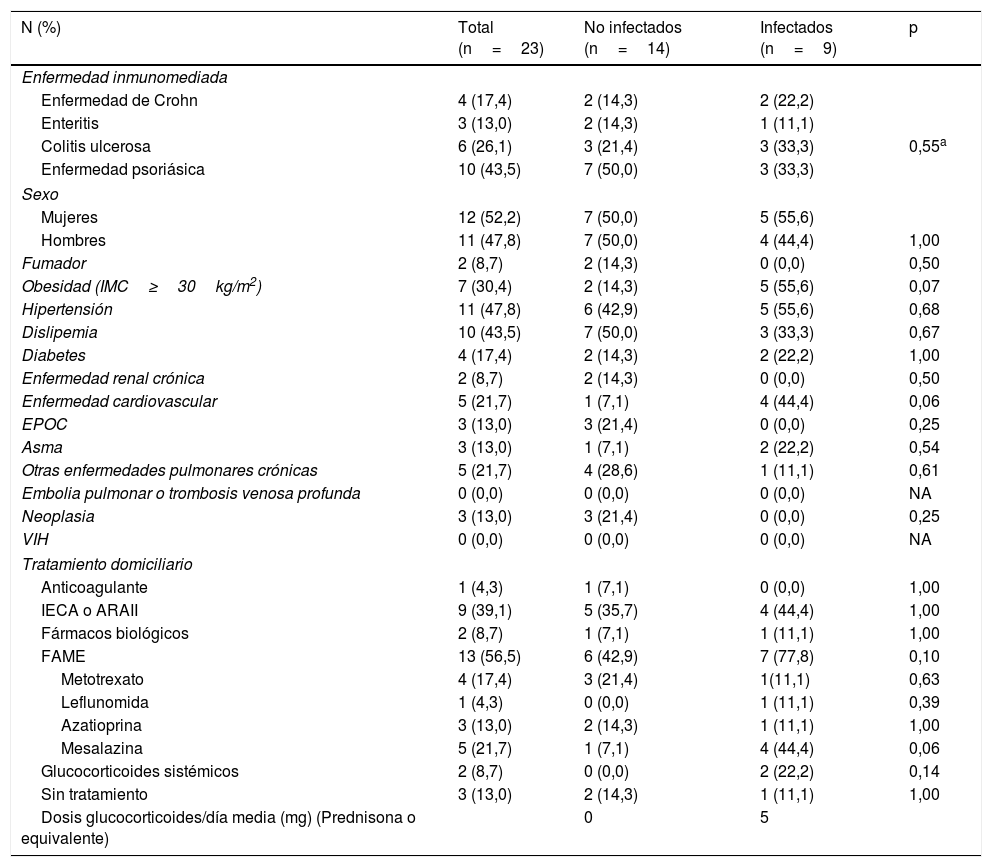
Características demográficas y comorbilidades de los pacientes con enfermedades inmunomediadas estratificadas en función de la COVID-19
| N (%) | Total (n=23) | No infectados (n=14) | Infectados (n=9) | p |
|---|---|---|---|---|
| Enfermedad inmunomediada | ||||
| Enfermedad de Crohn | 4 (17,4) | 2 (14,3) | 2 (22,2) | |
| Enteritis | 3 (13,0) | 2 (14,3) | 1 (11,1) | |
| Colitis ulcerosa | 6 (26,1) | 3 (21,4) | 3 (33,3) | 0,55a |
| Enfermedad psoriásica | 10 (43,5) | 7 (50,0) | 3 (33,3) | |
| Sexo | ||||
| Mujeres | 12 (52,2) | 7 (50,0) | 5 (55,6) | |
| Hombres | 11 (47,8) | 7 (50,0) | 4 (44,4) | 1,00 |
| Fumador | 2 (8,7) | 2 (14,3) | 0 (0,0) | 0,50 |
| Obesidad (IMC≥30kg/m2) | 7 (30,4) | 2 (14,3) | 5 (55,6) | 0,07 |
| Hipertensión | 11 (47,8) | 6 (42,9) | 5 (55,6) | 0,68 |
| Dislipemia | 10 (43,5) | 7 (50,0) | 3 (33,3) | 0,67 |
| Diabetes | 4 (17,4) | 2 (14,3) | 2 (22,2) | 1,00 |
| Enfermedad renal crónica | 2 (8,7) | 2 (14,3) | 0 (0,0) | 0,50 |
| Enfermedad cardiovascular | 5 (21,7) | 1 (7,1) | 4 (44,4) | 0,06 |
| EPOC | 3 (13,0) | 3 (21,4) | 0 (0,0) | 0,25 |
| Asma | 3 (13,0) | 1 (7,1) | 2 (22,2) | 0,54 |
| Otras enfermedades pulmonares crónicas | 5 (21,7) | 4 (28,6) | 1 (11,1) | 0,61 |
| Embolia pulmonar o trombosis venosa profunda | 0 (0,0) | 0 (0,0) | 0 (0,0) | NA |
| Neoplasia | 3 (13,0) | 3 (21,4) | 0 (0,0) | 0,25 |
| VIH | 0 (0,0) | 0 (0,0) | 0 (0,0) | NA |
| Tratamiento domiciliario | ||||
| Anticoagulante | 1 (4,3) | 1 (7,1) | 0 (0,0) | 1,00 |
| IECA o ARAII | 9 (39,1) | 5 (35,7) | 4 (44,4) | 1,00 |
| Fármacos biológicos | 2 (8,7) | 1 (7,1) | 1 (11,1) | 1,00 |
| FAME | 13 (56,5) | 6 (42,9) | 7 (77,8) | 0,10 |
| Metotrexato | 4 (17,4) | 3 (21,4) | 1(11,1) | 0,63 |
| Leflunomida | 1 (4,3) | 0 (0,0) | 1 (11,1) | 0,39 |
| Azatioprina | 3 (13,0) | 2 (14,3) | 1 (11,1) | 1,00 |
| Mesalazina | 5 (21,7) | 1 (7,1) | 4 (44,4) | 0,06 |
| Glucocorticoides sistémicos | 2 (8,7) | 0 (0,0) | 2 (22,2) | 0,14 |
| Sin tratamiento | 3 (13,0) | 2 (14,3) | 1 (11,1) | 1,00 |
| Dosis glucocorticoides/día media (mg) (Prednisona o equivalente) | 0 | 5 | ||
ARAII: bloqueantes de receptores de la angiotensina II; EPOC: enfermedad pulmonar obstructiva crónica; FAME: fármacos modificadores de la enfermedad; IECA: inhibidores de la enzima convertidora de angiotensina; IMC: índice de masa corporal; NA: no evaluable; VIH: virus de la inmunodeficiencia humana.
De entre los pacientes ingresados con sospecha de infección por SARS-CoV-2 (n=612), 23 presentaban una IMID, 12 mujeres (44,7%) y 11 hombres (55,3%), y no se registraron mujeres embarazadas. De los 23 pacientes con IMID, 9 de ellos fueron diagnosticados de infección por SARS-CoV-2, frente a 14 pacientes en los que se descartó esta infección. No se observó correlación entre infección por SARS-CoV-2 e IMID (p=0,55). Asimismo, no se observaron diferencias estadísticas ni por edad ni por sexo entre los pacientes ingresados con IMID, infectados y no infectados: 5 mujeres infectadas (55,6%) vs. 7 mujeres no infectadas (50%), 4 hombres infectados (36,4%) vs. 7 hombres no infectados (50%).
La IMID más prevalente entre los infectados fue la EPs sin observarse, igualmente, diferencias estadísticamente significativas con respecto al resto de IMID detectadas.
Los síntomas de inicio de la infección que presentaron los pacientes con enfermedades inflamatorias fueron similares en frecuencia a los del resto de pacientes estudiados: la fiebre fue el síntoma más frecuente observado al ingreso (78,3%), seguido por disnea (43,5%) y tos seca (43,5%) (datos pendientes de publicación).
Al analizar las comorbilidades que presentaron los pacientes con IMID, no se observaron diferencias respecto al resto de pacientes ingresados en relación con características demográficas, los factores de riesgo cardiovascular o neumopatías crónicas. Sin embargo, se observó una tendencia a presentar mayor porcentaje de obesidad (38,5% vs. 22,7%) y tratamientos con inhibidores de la enzima convertidora de angiotensina (IECA) o antagonistas de los receptores de angiotensina II (ARAII) (65,4% vs. 42,8%), respecto al resto de los pacientes que ingresaron por sospecha de infección por SARS-CoV-2, por lo que, a pesar de que las diferencias no fueron estadísticamente significativas, los pacientes con IMID presentaban con mayor frecuencia factores de riesgo cardiovascular.
Al analizar los 23 pacientes con IMID, se observaron diferencias que no alcanzaron la significación estadística entre los infectados y los no infectados, en relación con la enfermedad cardiovascular (44,4% en infectados vs. 7,1% en no infectados; p=0,06), y en obesidad (55,6% en infectados vs. 14,3% en no infectados p=0,07). Respecto a la presencia de enfermedad tromboembólica, hipertensión arterial (HTA), diabetes mellitus (DM) o cardiopatía isquémica, tampoco se observaron diferencias entre los infectados y los no infectados. Tampoco en el uso de tratamientos domiciliarios con IECA, anticoagulantes, glucocorticoides (GC), fármacos modificadores de la enfermedad o tratamientos biológicos.
Entre los pacientes con IMID, no se registró ningún brote de la enfermedad de base durante la estancia hospitalaria.
En nuestra cohorte se recogieron datos sobre el número de días con síntomas que presentaron los pacientes previamente al ingreso hospitalario, y el número de días de estancia hospitalaria. Al analizar esta información, no se observaron diferencias significativas entre pacientes que presentaban IMID y los que no. Tampoco se observaron diferencias en los ingresos en UCI entre los pacientes con IMID y sin ella (3,8% vs. 3,9%). En cuanto al resultado de fallecimiento, que ocurrió en 43 pacientes infectados (16,9%), tampoco se observaron diferencias entre los pacientes con o sin IMID (19,2% vs. 16%, p=0,73) (tabla 2).
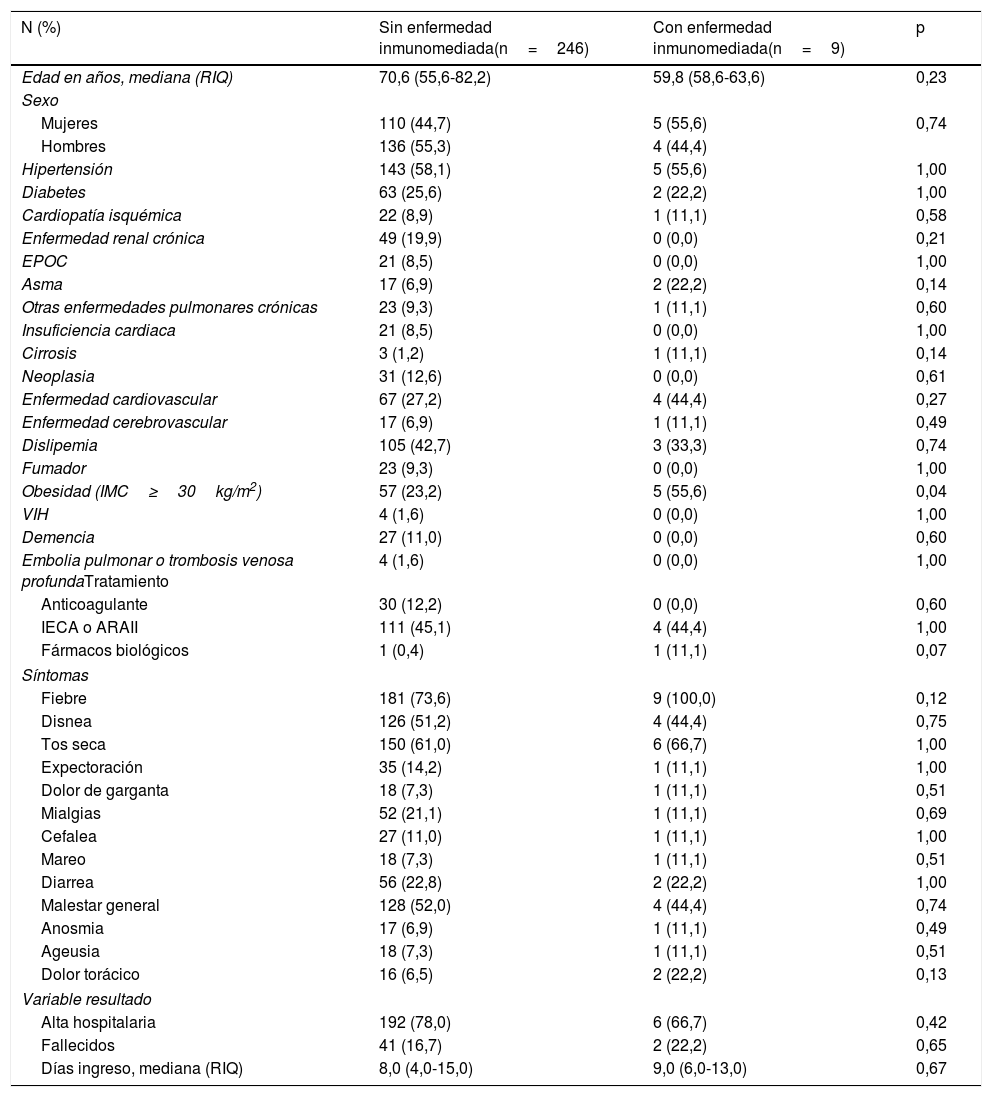
Características demográficas y comorbilidades de los pacientes ingresados por COVID-19 confirmado en el hospital de la Plana
| N (%) | Sin enfermedad inmunomediada(n=246) | Con enfermedad inmunomediada(n=9) | p |
|---|---|---|---|
| Edad en años, mediana (RIQ) | 70,6 (55,6-82,2) | 59,8 (58,6-63,6) | 0,23 |
| Sexo | |||
| Mujeres | 110 (44,7) | 5 (55,6) | 0,74 |
| Hombres | 136 (55,3) | 4 (44,4) | |
| Hipertensión | 143 (58,1) | 5 (55,6) | 1,00 |
| Diabetes | 63 (25,6) | 2 (22,2) | 1,00 |
| Cardiopatía isquémica | 22 (8,9) | 1 (11,1) | 0,58 |
| Enfermedad renal crónica | 49 (19,9) | 0 (0,0) | 0,21 |
| EPOC | 21 (8,5) | 0 (0,0) | 1,00 |
| Asma | 17 (6,9) | 2 (22,2) | 0,14 |
| Otras enfermedades pulmonares crónicas | 23 (9,3) | 1 (11,1) | 0,60 |
| Insuficiencia cardiaca | 21 (8,5) | 0 (0,0) | 1,00 |
| Cirrosis | 3 (1,2) | 1 (11,1) | 0,14 |
| Neoplasia | 31 (12,6) | 0 (0,0) | 0,61 |
| Enfermedad cardiovascular | 67 (27,2) | 4 (44,4) | 0,27 |
| Enfermedad cerebrovascular | 17 (6,9) | 1 (11,1) | 0,49 |
| Dislipemia | 105 (42,7) | 3 (33,3) | 0,74 |
| Fumador | 23 (9,3) | 0 (0,0) | 1,00 |
| Obesidad (IMC≥30kg/m2) | 57 (23,2) | 5 (55,6) | 0,04 |
| VIH | 4 (1,6) | 0 (0,0) | 1,00 |
| Demencia | 27 (11,0) | 0 (0,0) | 0,60 |
| Embolia pulmonar o trombosis venosa profundaTratamiento | 4 (1,6) | 0 (0,0) | 1,00 |
| Anticoagulante | 30 (12,2) | 0 (0,0) | 0,60 |
| IECA o ARAII | 111 (45,1) | 4 (44,4) | 1,00 |
| Fármacos biológicos | 1 (0,4) | 1 (11,1) | 0,07 |
| Síntomas | |||
| Fiebre | 181 (73,6) | 9 (100,0) | 0,12 |
| Disnea | 126 (51,2) | 4 (44,4) | 0,75 |
| Tos seca | 150 (61,0) | 6 (66,7) | 1,00 |
| Expectoración | 35 (14,2) | 1 (11,1) | 1,00 |
| Dolor de garganta | 18 (7,3) | 1 (11,1) | 0,51 |
| Mialgias | 52 (21,1) | 1 (11,1) | 0,69 |
| Cefalea | 27 (11,0) | 1 (11,1) | 1,00 |
| Mareo | 18 (7,3) | 1 (11,1) | 0,51 |
| Diarrea | 56 (22,8) | 2 (22,2) | 1,00 |
| Malestar general | 128 (52,0) | 4 (44,4) | 0,74 |
| Anosmia | 17 (6,9) | 1 (11,1) | 0,49 |
| Ageusia | 18 (7,3) | 1 (11,1) | 0,51 |
| Dolor torácico | 16 (6,5) | 2 (22,2) | 0,13 |
| Variable resultado | |||
| Alta hospitalaria | 192 (78,0) | 6 (66,7) | 0,42 |
| Fallecidos | 41 (16,7) | 2 (22,2) | 0,65 |
| Días ingreso, mediana (RIQ) | 8,0 (4,0-15,0) | 9,0 (6,0-13,0) | 0,67 |
ARAII: bloqueantes de receptores de la angiotensina II; EPOC: enfermedad pulmonar obstructiva crónica; IECA: inhibidores de la enzima convertidora de angiotensina; IMC: índice de masa corporal; RIQ: rango intercuartílico VIH: virus de la inmunodeficiencia humana.
A diferencia de los estudios publicados hasta la fecha, en nuestra cohorte se evaluaron las características epidemiológicas y clínicas de los pacientes con IMID, que, por la gravedad a su llegada al servicio de urgencias del hospital, requirieron hospitalización por sospecha de infección por SARS-CoV-2. Hasta el momento se han publicado artículos de prevalencia de infección por SARS-CoV-2 en pacientes con IMID en diferentes zonas geográficas, principalmente europeas9,13,19. Además, se han descrito las características de pacientes con antecedentes de IMID y el impacto de la propia enfermedad o los tratamientos relacionados con la morbimortalidad de la enfermedad por SARS-CoV-212,14, que no demuestra una asociación entre los tratamientos inmunosupresores con las complicaciones respiratorias asociadas a la infección por COVID-1920. Nuestro estudio no permite establecer la prevalencia poblacional de la enfermedad por SARS-CoV-2 entre los pacientes que presentan una IMID en nuestra área, pero sí permite describir la prevalencia de infección por SARS-CoV-2 entre los pacientes con IMID hospitalizados por sospecha de la infección, así como la evolución clínica de los mismos.
Según la distribución por patologías observada en nuestra población de estudio, 23 pacientes presentaban enfermedades incluidas dentro del espectro de las IMID. Las patologías que se identificaron entre los pacientes que ingresaron con una IMID fueron la APs, Pso, EC y CU. No se recogieron ingresos de pacientes con AR, SpA, LES, u otras conectivopatías. Estos resultados están alineados con los de otros grupos de trabajo8,14,19, donde los datos agregados de los pacientes con IMID presentaron más casos de infección por SARS-CoV-2 respecto al de otras patologías autoinmunes. No se registraron pacientes con PMR, a pesar de que es una patología típica de edades avanzadas, factor asociado a mayor gravedad de la infección vírica, cuyo tratamiento de base son los GC. Podría ser que los pacientes acudieron menos al hospital siguiendo las recomendaciones sanitarias o por dificultades en la movilidad. Cabe destacar que la prevalencia de la infección en LES fue menor que otras enfermedades, tal vez porque el uso de GC en pacientes con LES se comporte como un factor protector frente a la enfermedad grave por COVID-19, ya que el tratamiento con GC en casos severos por COVID-19 ha demostrado ser beneficioso sobre el desenlace de la infección21,22. Sin embargo, la hidroxicloroquina, que representa el tratamiento de base para el LES, no ha demostrado mejorar el curso clínico del SARS-CoV223, a pesar de que al inicio de la pandemia se administró a pacientes infectados bajo la hipótesis de mejorar el pronóstico de la enfermedad. El número reducido de pacientes con IMID en nuestra cohorte no permite extraer unas conclusiones firmes sobre el efecto que tiene la enfermedad inflamatoria o los tratamientos inmunosupresores de base sobre la evolución de la infección por COVID-19. Sin embargo, impresiona que los pacientes inmunocomprometidos no presentan mayor morbilidad o mortalidad por SARS-CoV-2 respecto a otros pacientes, tal como se ha descrito en otras series8,12.
En nuestra cohorte no se registraron pacientes embarazadas con enfermedades reumáticas que requirieran ingreso por infección por SARS-CoV-2, de la misma manera que no se registraron en otros grupos europeos16, pese a la mayor predisposición a la infección que presentan por la asociación entre embarazo, IMID y tratamientos inmunosupresores.
La presentación clínica de los pacientes que padecían una IMID, así como la gravedad al ingreso, son similares a las del resto de pacientes de nuestra cohorte de estudio. De forma similar, los pacientes con enfermedades reumatológicas de otras series presentaron más frecuentemente tos seca, disnea y fiebre8,12,19. Sin embargo, como se ha comentado en otras series de pacientes con enfermedades inflamatorias crónicas24, en nuestra población los pacientes con IMID presentan más comorbilidades, y concretamente un porcentaje de obesidad mayor. La obesidad es un factor determinante en la enfermedad cardiovascular de las enfermedades IMID, y ha sido reconocida como una importante causa de morbimortalidad de estas. Asimismo, la obesidad se comporta como factor de riesgo de infección más grave por SARS-CoV-225 y por ende, peor evolución clínica.
De los pacientes que ingresaron con IMID, se suspendió el tratamiento inmunosupresor de base según las recomendaciones de las sociedades científicas26,27. A pesar de todo, no se describió ninguna reagudización de la enfermedad de base. El tratamiento que recibieron los pacientes fue idéntico al del resto de hospitalizados por la infección, siguiendo las recomendaciones de las guías nacionales y el protocolo de nuestro hospital. La media de días de ingreso hospitalario, de estancia en UCI, o letalidad tampoco difirieron respecto al resto de pacientes infectados (datos pendientes de publicación). Estos resultados nos hacen reflexionar acerca de lo determinante que son las IMID y los tratamientos inmunomoduladores o inmunosupresores que recibían previamente estos pacientes, en el manejo de la infección por SARS-CoV-2 y en la evolución de dichos pacientes. La mayoría de fármacos inmunosupresores empleados en las IMID presentan una vida media larga, por lo que su retirada tras el diagnóstico de la infección no garantiza la eliminación inmediata del fármaco en sangre. Pese a ello, la mayoría de pacientes afectados por SARS-CoV-2 presentaron una buena evolución clínica, tal como se ha demostrado en otras series28, sin observarse diferencias de desenlace final de la enfermedad por SARS-CoV-2 entre pacientes que presentaban IMID y los que no.
Entre las limitaciones de nuestro estudio, cabe destacar que solo se han podido identificar los casos de pacientes con IMID clínicamente más graves ya que, por recomendaciones de las autoridades sanitarias, se indicó a los pacientes que presentaban síntomas más leves permanecer en sus casas y solo a los pacientes que consultaron en el servicio de urgencias del hospital con criterio de ingreso se realizó la determinación de la PCR, por lo que no se ha podido establecer la prevalencia real de la infección en nuestra población de interés, ni realizar asociaciones más reales.
Al tratarse de un estudio retrospectivo no se pueden extraer relaciones de causalidad. Además, al realizarse en un único centro hospitalario, nuestros resultados no son extrapolables directamente a otros ámbitos sanitarios.
Este estudio permite concluir que las enfermedades inmunomediadas y los tratamientos de las mismas no parecen ser determinantes en el desenlace clínico del ingreso hospitalario de pacientes infectados por SARS-CoV-2.
FinanciaciónEste estudio ha contado con la financiación de una «Beca de Ayuda a la Investigación en Reumatología 2020», otorgada por la Fundación Valenciana de Reumatología.
Conflicto de interesesLos autores no tienen nada que declarar.
Agradecemos a los compañeros de nuestro hospital que estuvieron en primera línea en el tratamiento de pacientes durante la pandemia de COVID-19. También contribuyeron a la recopilación de datos necesarios para realizar este estudio.