La ecografía pulmonar (ECOPULM) es una herramienta clínica y de investigación con un gran potencial en el diagnóstico y seguimiento de las enfermedades pulmonares intersticiales difusas (EPID) presentes en las enfermedades autoinmunes sistémicas (EAS). La formación apropiada en ECOPULM es esencial para el uso correcto y seguro de esta técnica.
ObjetivoConocer la formación y uso de la ECOPULM entre los reumatólogos y neumólogos españoles.
Material y métodosSe diseñó una encuesta nacional en línea, dirigida a los socios de la Sociedad Española de Reumatología y del Área de EPID de la Sociedad Española de Neumología y Cirugía Torácica. La encuesta constaba de 22 preguntas sobre demografía y actividad profesional, realización y formación en ECOPULM.
ResultadosCiento treinta y cinco socios (56,72% reumatólogos, 41,79% neumólogos) respondieron la encuesta. De ellos, el 56,30% formaban parte de una Unidad EPID en su centro. El 35,82% declararon que realizaban ECOPULM en su práctica clínica pero solo un 14,93% la realizaba en EPID, fundamentalmente con fines diagnósticos. La formación en ECOPULM de los respondedores había sido diversa en formato, contenido y auspiciadores. La gran mayoría (87,79%) consideraron que el modelo óptimo de educación en ECOPULM debería ser estandarizado y estructurado y consistir en una combinación formativa de cursos teórico-prácticos y la realización de un número mínimo de exploraciones ecográficas pulmonares supervisadas, con evaluación de competencia.
ConclusionesLa carencia actual de formación estructurada formal en ECOPULM supone una oportunidad para desarrollar programas educacionales de calidad en este campo emergente.
Lung ultrasound (LUS) is a clinical and research tool with great potential in the diagnosis and monitoring of diffuse interstitial lung disease (ILD) present in systemic autoimmune diseases (SAD). Appropriate training in LUS is essential for the correct and safe use of this technique.
ObjectiveTo document the current state of LUS education and use among Spanish rheumatologists and pneumologists.
Material and MethodsA national online survey was designed for members of the Spanish Society of Rheumatology and the ILD Area of the Spanish Society of Pneumology and Thoracic Surgery. The survey consisted of 22 questions on demographics, professional activity, performance and training in LUS.
ResultsOne hundred and thirty-five (56.72% rheumatologists, 41.79% pneumologists) responded to the survey. Of these, 56.30% were part of an ILD Unit in their centre. LUS in clinical practice was performed by 35.82% but only 14.93% performed it in ILD, mainly for diagnostic purposes. Training in LUS of responders had been diverse in format, content and sponsors. The vast majority (87.79%) considered that the optimal model of education in LUS should be standardized and structured and consist of a combination of theoretical-practical courses and the conduct of a minimum number of supervised LUS examinations, with competency assessment.
ConclusionsThe current lack of formal structured education in LUS is an opportunity to develop quality educational programmes in this emerging field.
Las enfermedades pulmonares intersticiales difusas (EPID) constituyen un grupo de patologías que comparten manifestaciones clínicas, funcionales y de imagen, en las que se produce una alteración inflamatoria-fibrótica en las estructuras alvéolo-intersticiales. Las EPID se pueden clasificar en idiopáticas y asociadas a tóxicos pulmonares o a otras enfermedades, incluidas las autoinmunes sistémicas (EAS). Las EPID pueden afectar a un alto porcentaje de pacientes con EAS como vasculitis asociadas a anticuerpos anticitoplasma de neutrófilos, enfermedad asociada a IgG4 y enfermedades del tejido conectivo como la artritis reumatoide, la esclerosis sistémica, las miopatías inflamatorias, el síndrome de Sjögren primario, el lupus eritematoso sistémico o la enfermedad mixta del tejido conectivo, en las cuales supone unos de los factores más determinantes del deterioro de la calidad de vida y aumento de la morbimortalidad1,2. Por otra parte, la mayor disponibilidad, desde los laboratorios de Inmunología, de un panel de detección de autoanticuerpos mucho más amplio ha permitido mejorar el despistaje de las EPID de origen autoinmune en pacientes con enfermedad monoorgánica, por lo que desde algunas sociedades internacionales se recomienda la colaboración de reumatólogos y neumólogos en la aproximación diagnóstica de estos pacientes3. En este sentido, cada vez más centros nacionales e internacionales con unidades de patología pulmonar intersticial, donde se trabaja de forma multidisciplinar, cuentan con reumatólogos como parte de sus equipos4.
El diagnóstico precoz de las EPID es importante para instaurar el tratamiento más apropiado en fases iniciales del daño estructural irreversible del pulmón. Las pruebas funcionales son esenciales en su detección y seguimiento siendo la DLCO (Capacidad de Difusión Pulmonar de Monóxido de Carbono) la que se afecta más precozmente en este tipo de enfermedades5. Sin embargo, valores disminuidos de DLCO también pueden ser debidos a otras patologías pulmonares prevalentes, como el enfisema en sujetos fumadores, o la afectación vascular que acompaña a algunas EAS como la esclerosis sistémica o las miopatías inflamatorias, por lo que es necesario la realización de una prueba de imagen. Respecto a estas, la radiología simple de tórax tiene una especificidad y una sensibilidad limitadas y, aunque en los casos de sospecha puede llegar a tener una precisión diagnóstica de hasta un 80%6, una imagen normal no excluye el diagnóstico, por lo que se utiliza sobre todo para descartar otras enfermedades que cursan con disnea, como infecciones, tumores o insuficiencia cardiaca izquierda7. La tomografía computarizada de alta resolución (TACAR) se considera la modalidad de imagen de referencia en el diagnóstico precoz y subclínico, evaluación de la actividad y monitorización del tratamiento de las EPID8,9, sin embargo, su uso está limitado por su relativo alto coste y la exposición radioactiva que supone para el enfermo.
La ecografía pulmonar (ECOPULM) ha emergido en las últimas décadas como una técnica de imagen no invasiva, accesible y relativamente económica con capacidad de detección de alteraciones pulmonares como derrame y otras anomalías pleurales, consolidación parenquimatosa pulmonar y alteraciones alvéolo-intersticiales de etiología diversa, incluidas las presentes en las EPID10-15. La ECOPULM ha mostrado en numerosos estudios una alta sensibilidad y buena concordancia con la TACAR en la detección y cuantificación de la afectación pulmonar precoz o establecida16-25. El alto valor predictivo negativo demostrado por la ECOPULM sugiere una aplicación potencial de esta técnica en el diagnóstico en fases subclínicas o tempranas de EPID, así como su consistencia con la TACAR, un posible papel ahorrador de esta última, en el seguimiento y evaluación de respuesta terapéutica pulmonar, en integración con las manifestaciones clínicas y el estudio funcional respiratorio.
Estas prometedoras aplicaciones de la ECOPULM en las EPID, como herramienta clínica eficiente, requieren actualmente una estandarización extensa en su sistema de aprendizaje y en su uso técnico (equipamiento apropiado, método de exploración y cuantificación de anomalías pulmonares) para poder integrarse plenamente en la práctica clínica y en el campo de la investigación de estas enfermedades. No existe un método estructurado de formación y entrenamiento en ECOPULM, particularmente en EPID, y son muy pocas las recomendaciones respecto a la evaluación de competencia y acreditación de su uso en práctica clínica26-28. Como primer paso para impulsar un uso seguro, apropiado y de calidad de la ECOPULM en las EPID, es necesario conocer la situación actual respecto a la educación y el uso del procedimiento en nuestra comunidad médica.
El objetivo de nuestro estudio fue conocer la formación y entrenamiento en ECOPULM y su uso en la práctica clínica y en la investigación de las EPID entre los reumatólogos y neumólogos españoles.
Material y métodosDiseño del estudioLas autoras, una reumatóloga (FRB) y una neumóloga (MJRN) expertas en EPID e involucradas en una Unidad de EPID y una reumatóloga con amplia experiencia en ecografía reumatológica (EN), diseñaron una encuesta dirigida a los socios de la Sociedad Española de Reumatología (SER) (1.844 socios) y a los socios del Área de EPID (1.390 socios) de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR). Se elaboró un texto que incluía: 1) una breve argumentación sobre la importancia de la encuesta como punto de partida para el potencial desarrollo de una educación formal y estructurada bajo la SER y la SEPAR para reumatólogos y neumólogos españoles; 2) la invitación para participar en la encuesta; y 3) la encuesta en sí misma. La encuesta se presentó en formato SurveyMonkey.
Difusión de la encuestaLa encuesta se publicitó y difundió en agosto del 2019, mediante un anuncio en texto y un enlace a la encuesta en línea, insertados en tres números del Boletín de la SER (envío electrónico mensual a todos los socios de la SER) y mediante un correo electrónico dirigido a los miembros del Área EPID de la SEPAR con el enlace a la encuesta. Se enviaron dos recordatorios desde septiembre a diciembre del 2019. Asimismo, el Grupo de Trabajo de Ecografía de la Sociedad Española de Reumatología (ECOSER) invitó y facilitó el enlace de la encuesta mediante un correo electrónico a sus 83 miembros.
Descripción y contenido de la encuestaLa encuesta (Material Suplementario) constaba de 22 preguntas que cubrían los siguientes aspectos: a) demografía (dos preguntas); b) características de la actividad profesional (cuatro preguntas) respecto al tipo de centro de trabajo y la especialidad médica, que incluía las opciones de Reumatología, Neumología, Reumatología pediátrica, Neumología pediátrica, Cirugía Torácica, Medicina Interna, Medicina de Familia, Medicina Física y Rehabilitación, Medicina Intensiva y otras; c) implicación en Unidades EPID (dos preguntas); d) realización de ECOPULM, en general y en las EPID, en particular (10 preguntas); e) formación en ECOPULM (cuatro preguntas).
Análisis estadísticoEl análisis estadístico fue descriptivo (números absolutos y porcentajes) y se llevó a cabo con el programa estadístico SPSS (versión 21).
ResultadosDemografía y características profesionalesSe recibieron 135 respuestas de 74 (54,81%) mujeres y 59 (43,70%) hombres; dos respondedores no indicaron su género. Los respondedores fueron 76 (56,72%) especialistas en Reumatología, 56 (41,79%) especialistas en Neumología, un especialista en Medicina Interna (0,75%) y 1 especialista en otras especialidades (0,75%); un respondedor no indicó su especialidad. Respecto a la distribución por edades, 12 (8,89%) respondedores tenían menos de 30 años, 44 (32,59%) entre 30 y 40 años, 31 (22,96%) entre 40 y 50 años, 38 (28,15%) entre 50 y 60 años, 9 (6,67%) entre 60 y 70 años y uno (0,74%) entre 70 y 80 años.
Noventa y seis (71,11%) de los respondedores trabajaban en medicina pública, 7 en medicina privada (5,19%) y 32 (23,7%) en ambas, medicina pública y privada. El centro de trabajo de la mayoría de los respondedores era universitario (121; 89,63% de los respondedores) y formaba residentes de la especialidad en un alto porcentaje (101; 74,81% de los respondedores).
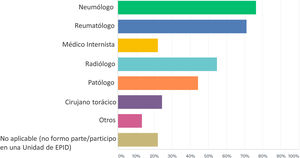
Unidades EPIDEntre los respondedores, 76 (56,30%) formaban parte de una Unidad de EPID en su centro de trabajo. La descripción de médicos especialistas integrados en las Unidades EPID en las que participaban los respondedores aparece en la figura 1. Las especialidades médicas más frecuentemente integradas en las Unidades EPID fueron Neumología, Reumatología, Radiología y Anatomía Patológica.
Realización y uso de ECOPULMCuarenta y ocho (35,82%) respondedores declararon que realizaban ECOPULM en su práctica clínica, mientras que la mayoría, 86 (64,18%) respondedores, no la realizaban. Solamente 17 (12,69%) respondedores realizaban ECOPULM con fines de investigación clínica y 12 (8,96%) con fines de investigación básica o traslacional; 1 respondedor no aportó información sobre estas tres últimas cuestiones.
Respecto a la realización de ECOPULM integrada en la consulta clínica y en el área de hospitalización del Servicio/Sección/Unidad, 38 (28,57%) y 59 (44,36%) de 133, respectivamente, respondieron afirmativamente. Únicamente 11 (8,21%) de 134 respondedores indicaron la existencia de una Consulta monográfica/Subunidad de ECOPULM en su Servicio/Sección/Unidad.
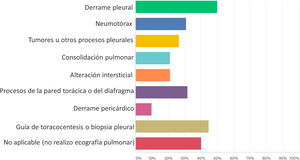
La figura 2 muestra los procesos patológicos en los que los respondedores que realizaban ECOPULM aplicaban la técnica en su práctica clínica. Las aplicaciones más frecuentes fueron la detección de derrame pleural (50% de los respondedores) y la guía de toracocentesis o biopsia pleural (44,70% de los respondedores), mientras que su empleo en las EPID fue sustancialmente menos frecuente (21,22% de los respondedores). Consistente con este último dato, sólo 20 (14,93%) de 134 respondieron afirmativamente a la pregunta sobre si realizaban ECOPULM en las EPID, con los siguientes propósitos: diagnóstico (18; 13,64% de los respondedores), ayuda a decisión terapéutica (9; 6,82% de los respondedores), monitorización de la respuesta terapéutica (7; 5,30% de los respondedores) e investigación (13; 9,85% de los respondedores). La mayoría de los respondedores que realizaban ECOPULM en las EPID evaluaban la presencia de líneas B y las alteraciones de la pleura como marcadores ecográficos del proceso patológico (fig. 3).
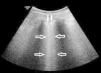
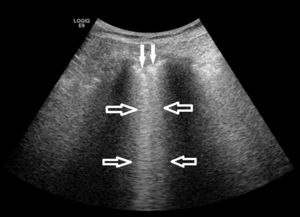
Imagen ecográfica del pulmón en una paciente con EPID. Se detectan los artefactos denominados líneas B (flechas huecas) y un engrosamiento irregular de la pleura (flechas sólidas), ambos hallazgos indicativos de las alteraciones alvéolo-intersticiales y pleurales que se producen en las EPIS.
En la tabla 1 se presentan los métodos de formación en ECOPULM recibida por los respondedores. El sistema educacional más frecuente era la asistencia a cursos diversos (108; 81,82% de los respondedores), en un porcentaje considerable teórico-prácticos y con modelos sanos y patológicos.
Métodos de formación en ECOPULM recibida por los respondedores
| Opciones de respuesta (no excluyentes) | Respondedores (n = 132)n; % |
|---|---|
| Cursos teóricos | 29; 21,97% |
| Cursos teórico-prácticos con modelos sanos | 34; 25,76% |
| Cursos teórico-prácticos con modelos sanos y patológicos | 45; 34,09% |
| En mi propio servicio/sección/unidad bajo supervisión de experto/s | 28; 21,21% |
| En otros servicios (Radiodiagnóstico, otros) de mi centro/hospital | 4; 3,03% |
| En otro centro nacional diferente al que trabajo/trabajaba cuando me formé | 12; 9,09% |
| En otro centro extranjero diferente al que trabajo/trabajaba cuando me formé | 2; 1,52% |
| No aplicable (no he recibido formación en ecografía pulmonar) | 44; 33,33% |
La tabla 2 muestra los organismos o entidades que organizaban o auspiciaban la formación en ECOPULM recibida por los respondedores. Entre ellos, destacan las Sociedades Científicas nacionales o regionales (63; 47,37% de los respondedores) y la Industria Farmacéutica o Tecnológica (33; 24,81% de los respondedores).
Organizadores o auspiciadores de la formación en ECOPULM recibida por los respondedores
| Opciones de respuesta (no excluyentes) | Respondedores (n = 133)n; % |
|---|---|
| Sociedades científicas nacionales/regionales | 63; 47,37% |
| Sociedades científicas internacionales | 13; 9,77% |
| Universidades nacionales | 3; 2,26% |
| Universidades extranjeras | 1; 0,75% |
| Compañías farmacéuticas o tecnológicas | 33; 24,81% |
| Organismos del Sistema de Salud nacional o regional | 12; 9,02% |
| Otros | 13; 9,77% |
| No aplicable (no he recibido formación en ecografía pulmonar) | 44; 33,08% |
La tabla 3 expone la opinión de los respondedores sobre el modelo óptimo de formación en ECOPULM, respecto a su formato, contenido y sistema de evaluación de competencia y acreditación. La mayoría de los respondedores optaron por una combinación formativa no excluyente de cursos teórico-prácticos con modelos sanos y patológicos (113; 84,33% de los respondedores) y la realización de un número mínimo de exploraciones ecográficas pulmonares supervisadas por expertos (81; 60,45% de los respondedores). Asimismo, la mayoría de respondedores apoyaron la evaluación y acreditación de competencia en ECOPULM mediante un examen teórico-práctico y el visto bueno por un experto de un número, a determinar, de exploraciones ecográficas pulmonares realizadas por los alumnos.
Modelo óptimo de formación en ECOPULM (formato, contenido y sistema de evaluación de competencia y acreditación) elegido por los respondedores
| Opciones de respuesta (no excluyentes) | Respondedores (n = 134)n; % |
|---|---|
| Cursos teóricos | 21; 15,67% |
| Cursos teórico-prácticos con modelos sanos | 30; 22,39% |
| Cursos teórico-prácticos con modelos sanos y patológicos | 113; 84,33% |
| Realización de un número mínimo de exploraciones supervisadas por un experto/s | 81; 60,45% |
| Evaluación y acreditación de competencia mediante examen teórico-práctico | 26; 19,40% |
| Evaluación y acreditación de competencia mediante visto bueno de un número de exploraciones por un experto/s | 30; 22,39% |
| Evaluación y acreditación de competencia mediante examen teórico-práctico y visto bueno de un número de exploraciones por un experto/s | 65; 48,51% |
| No aplicable (no creo que deban formarse en ecografía pulmonar) | 8; 5,97% |
Por último, la gran mayoría (115; 87,79% de los respondedores) declararon su apoyo a una formación estructurada en ECOPULM, con evaluación de competencia, para neumólogos y reumatólogos interesados e implicados en procesos patológicos pulmonares en los que esta modalidad de imagen tiene aplicación
DiscusiónLas EPID que se producen en las EAS constituyen un punto de encuentro asistencial y de investigación entre la Neumología y la Reumatología en el que la ECOPULM podría tener un papel relevante como herramienta de imagen complementaria al abordaje diagnóstico, terapéutico y de investigación actual. El uso fidedigno y eficiente de cualquier modalidad de ecografía depende de la habilidad y experiencia del explorador; por ello, la estandarización y la calidad de su aprendizaje y uso es de extrema importancia. Actualmente, la educación en ECOPULM para reumatólogos y neumólogos puede estar integrada en la formación general de la especialidad en algunos centros españoles y extranjeros, pero no está estandarizada y carece de evaluación de competencia y certificación de calidad26.
Este estudio, basado en una encuesta entre socios de la SER y del Área de EPID de la SEPAR, es un primer retrato del escenario actual del uso y la formación de la ECOPULM en ambas especialidades y, particularmente, en las Unidades EPID españolas. El número de respondedores, aunque porcentualmente respecto a los socios de la SER y del Área EPID de la SEPAR no fue alto, sí denota un interés y motivación suficientemente relevantes, entre reumatólogos y neumólogos españoles, de un espectro amplio de edad, en el campo emergente de la ECOPULM.
Como cabría esperar, algo más de la mitad de los respondedores a la encuesta estaban involucrados en Unidades EPID en sus centros, lo cual seguramente favoreció su colaboración en la encuesta. Cabe destacar, sin embargo, que un porcentaje considerable de respondedores no implicados en estas unidades multidisciplinares también participaron activamente en la encuesta. Asimismo, la encuesta muestra claramente cómo el uso de la ECOPULM está aún poco implantado en la práctica clínica e investigación de ambas especialidades, particularmente en el campo de las EPID.
Nuestra encuesta mostró la diversidad de métodos de formación en ECOPULM existentes en la actualidad pero, sobre todo, una firme opinión, por la gran mayoría, a favor de la estandarización y estructuración de programas educativos en ECOPULM, que combinen una formación formal teórica y práctica en cursos y una práctica supervisada en el escenario clínico de los centros y, además, incluyan una evaluación de competencia. Es muy probable que el papel auspiciador de las Sociedades Científicas como proveedores de la formación en ECOPULM sea muy bienvenida en un futuro cercano.
ConclusionesLa ECOPULM es una herramienta clínica y de investigación emergente, particularmente en el escenario sinérgico de neumólogos y reumatólogos que manejan las EPID. Actualmente, hay una carencia de formación estructurada en ECOPULM y, por ello, una oportunidad para desarrollar programas educacionales de alta calidad que promuevan el uso óptimo de esta modalidad de imagen en este campo.
FinanciaciónEste estudio no ha recibido financiación
Conflicto de interesesFredeswinda Romero-Bueno: No conflictos de interés en este tema.
María Jesús Rodríguez-Nieto: No conflictos de interés en este tema.
Esperanza Naredo: Consultoría sobre Educación en Ecografía Pulmonar para Bristol Myers Squibb.
Dres. Federico Díaz-González y Carlos Sánchez-Piedra, de la Unidad de Investigación de la Sociedad Española de Reumatología (SER) por su apoyo metodológico y en el análisis de los resultados. SER y SEPAR por su inestimable labor en la difusión de la Encuesta.