La alta incidencia de las fracturas por fragilidad y especialmente de las fracturas vertebrales (FV) en mujeres con osteoporosis posmenopáusica obliga a abordar este tema una y otra vez. En este manuscrito se actualizan los datos epidemiológicos que indican la magnitud del problema y se revisan alternativas de tratamiento farmacológico, tanto para disminuir el dolor producido por la FV como para prevenir la presentación de nuevas fracturas osteoporóticas de cualquier tipo, indicando los agentes antirresortivos y osteoformadores disponibles actualmente. En los casos de FV por compresión, en las que el tratamiento farmacológico habitual no produce mejoría del dolor y siempre que no existan contraindicaciones, puede ser muy apropiado realizar vertebroplastia o cifoplastia.
The high incidence of fractures by fragility and, especially of the vertebral fractures in osteoporotic postmenopausal women, forces us to approach this subject once more. In this manuscript epidemiological data that indicates the magnitude of the problem will be updated. Treatment alternatives to decrease back pain produced by vertebral fracture are will be reviewed, and the prevention of the occurrence of new osteoporotic fractures of any type, through the administration of suitable antiresorptive and bone-forming pharmacological agents to increase bone mineral density will also be addressed. In some patients with painful vertebral compression fractures it is possible obtain an analgesic effect by percutaneous vertebroplasty or by kiphoplasty using polymethylmetacrilate cement or calcium- phosphate cement, injected into vertebral bodies.
Las fracturas representan la complicación más frecuente de la osteoporosis y se pueden producir en cualquier localización, pero las de mayor relevancia son las vertebrales, del fémur proximal y del radio distal. La fractura por fragilidad ósea aumenta los índices de morbilidad y de mortalidad, ya que produce siempre algún grado de discapacidad y, en algunos casos, como sucede con la fractura de cadera, incrementa el riesgo de muerte, por lo cual la evaluación de los tratamientos preventivos y terapéuticos de la osteoporosis se basa en la disminución de la incidencia de fractura. Alrededor del 60% de las fracturas vertebrales (FV) son asintomáticas, por lo que se desconoce con exactitud la epidemiología. Sin embargo, el estudio EVOS (European Vertebral Osteoporosis Study) reveló que la incidencia de FV es cuatro veces mayor que la de cadera, mientras que la incidencia de la fractura de Colles duplica la de cadera1. Se estima que en el año 2000 ocurrieron en el mundo 9 millones de fracturas osteoporóticas, de las cuales 1,4 millones fueron FV clínicas. El 34,8% del total de fracturas ocurrió en Europa, donde la prevalencia de FV es del 12% a los 60 años y del 25 y del 17% a los 75 años, en mujeres y hombres, respectivamente2. Aproximadamente, el 40% de las mujeres y uno de cada ocho hombres mayores de 50 años sufrirán al menos una fractura por fragilidad en algún momento de su vida. La prevalencia de FV en población mayor de 50 años de España oscila entre el 15 y el 27% en mujeres y entre el 20 y el 25% en hombres. La incidencia anual de fractura de fémur en mujeres mayores de 50 años es de 3 × 1.000 y la incidencia de fractura de antebrazo distal es casi del doble. Uno de cuatro pacientes con FV sufrirá una segunda FV durante los dos años siguientes3 y el 26% sufrirá una fractura no vertebral durante el año siguiente.
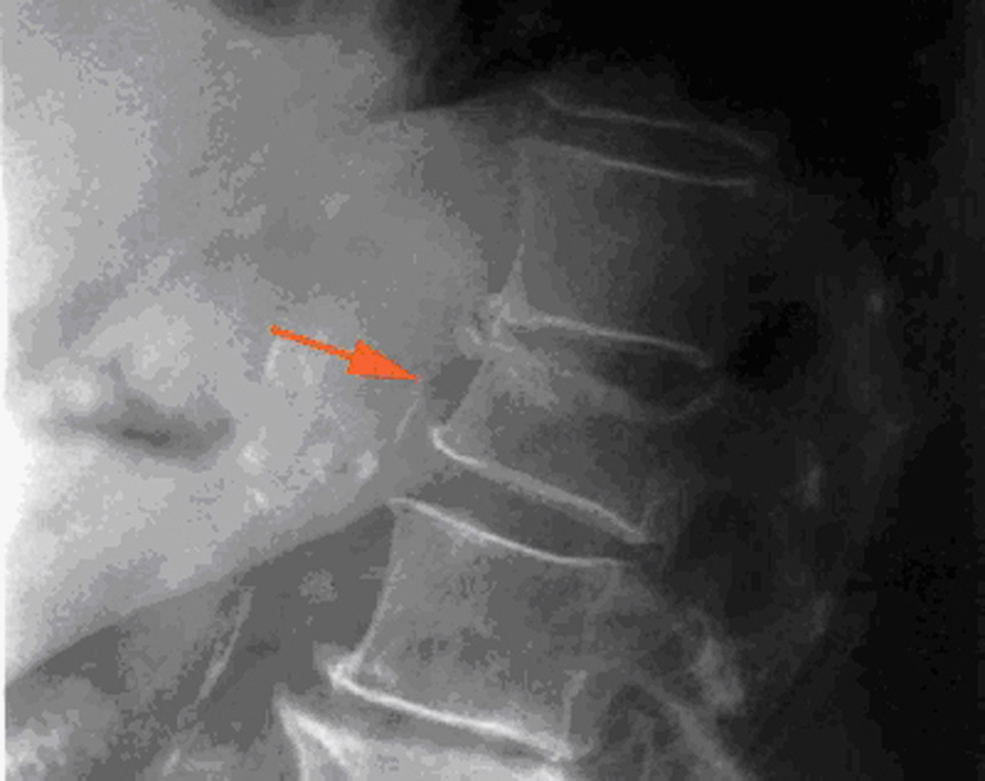
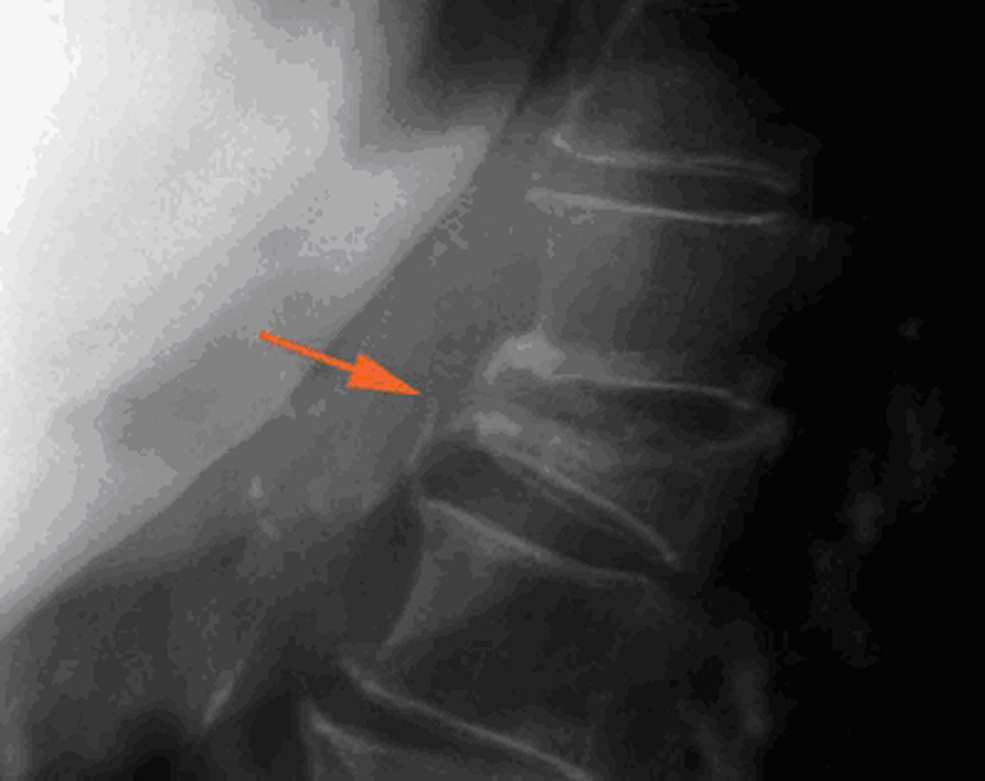
Criterios radiológicos de fractura vertebralEn la práctica clínica se reconoce la FV al visualizar en una radiografía lateral una reducción superior al 20% de la altura de una vértebra, al compararla con la altura del borde posterior en el caso de una fractura cuneiforme o bicóncava o con la altura de la vértebra adyacente en el caso de un aplastamiento. La gravedad de la FV se clasifica según el porcentaje de reducción de la altura en: grado i : 20–25%, grado ii : 25–40% y grado iii : >40%4 (figura 1,figura 2).
Figura 1.
Figura 2.
Diagnóstico clínicoLa FV puede producirse de forma espontánea o como consecuencia de un trauma leve, ocasionando dolor agudo que se localiza en una zona determinada de la espalda y que empeora al estar de pie o al andar. Es recomendable determinar la intensidad del dolor utilizando la escala visual analógica (EVA) para decidir el tipo de tratamiento del dolor más adecuado y para la monitorización de la respuesta del dolor al tratamiento. Generalmente, el dolor desaparece de forma gradual al cabo de unas semanas o meses. Si se fracturan varias vértebras, puede producirse una curvatura anormal de la columna vertebral, causando cifosis y dolor crónico.
Tratamiento del dolor agudo por fractura vertebralDurante el episodio agudo puede estar indicada la prescripción de ortesis, que se deberá utilizar con precaución para evitar una inmovilidad raquídea excesiva, que puede ocasionar disminución de la masa ósea. Los fármacos indicados incluyen los analgésicos comunes: paracetamol, codeína o una combinación de ambos. Una alternativa para tomar en cuenta es el tramadol (opioide menor), que se comporta como un analgésico eficaz en estos casos. Cuando el nivel del dolor determinado por EVA es ≥6, se aconseja el tratamiento con un opioide transdérmico a dosis baja, luego subir la dosis hasta eliminar el dolor y continuar con dosis de rescate, que puede ser un opioide menor. Cuando disminuye el dolor, retirar el opioide en forma paulatina. Los AINE controlan tanto el dolor como la inflamación y también están indicados en estos casos.
Tratamiento de osteoporosis en la fractura vertebralDebe comenzar tan pronto como sea posible para disminuir el dolor y prevenir la presentación de nuevas fracturas. Se debe recomendar al paciente que mantenga una ingesta de calcio y vitamina D adecuada, realizar ejercicio físico, evitar los factores tóxicos y prevenir las caídas. Para evitar las caídas deben corregirse la reducción de la fuerza muscular, las alteraciones del equilibrio y de la marcha, la baja masa corporal y las alteraciones de la función visual.
Calcitonina: actúa como agente antirresortivo y reduce la incidencia de FV en un 33 a un 36% y el dolor asociado con las FV recientes. La forma de administración más utilizada es una dosis diaria de 200 U por inhalación.
Etidronato: fue el primer bifosfonato utilizado en el tratamiento de la osteoporosis. Se debe administrar en forma intermitente, típicamente 400mg diarios por dos semanas, cada tres meses. Produce un incremento significativo de la densidad mineral ósea (DMO) con tasas variables de reducción de FV.
Alendronato: ha sido ampliamente estudiado y es efectivo en el tratamiento de la osteoporosis, ya que incrementa la DMO en todas las localizaciones, reduce la incidencia de FV, de cadera y de Colles, y disminuye el riesgo de FV después de un año de tratamiento en mujeres posmenopáusicas con un T-score de −2,05. La administración más común es de una dosis semanal de 70mg. El alendronato ha sido administrado también en mujeres que tomaban estrógenos o raloxifeno y ha mostrado tener un efecto aditivo en el aumento de la DMO.
Risedronato: es un bifosfonato que ha mostrado eficacia en la reducción significativa del riesgo de FV y no vertebral, incluida la de cadera, en menos de un año, tanto en su administración diaria como semanal6. En mujeres con FV puede reducir en un 65% el riesgo de sufrir otra fractura dentro del primer año de tratamiento. Se administra en dosis de 35mg/semana, y próximamente estará disponible en dosis mensual con una eficacia similar a la dosis utilizada actualmente7.
Ibandronato: es eficaz en la prevención de FV en mujeres con osteoporosis, tanto cuando se administra en dosis de 150mg/mes por vía oral como cuando se administra por vía intravenosa en dosis de 2mg cada dos meses o 3mg cada 3 meses.
Ranelato de estroncio: es el único fármaco disponible con un mecanismo de acción dual. La dosis de 2g diarios reduce la incidencia de FV y no vertebrales, incluyendo la fractura de cadera, en mujeres posmenopáusicas con osteoporosis8. En el seguimiento densitométrico, la DMO obtenida se debe corregir por una constante debido a la mayor absorción de los RX por el estroncio (aproximadamente dividir por 2).
Moduladores selectivos del receptor estrogénico (SERM). Raloxifeno. Es el único SERM aprobado para la prevención y tratamiento de la osteoporosis. Se administra en una toma única diaria de 60mg/día. Disminuye la incidencia de nuevas FV (30%) y la incidencia de la primera FV (50%).
Fármacos anabólicos. Análogos de la parathormona (PTH). El tratamiento con PTH (PTH 1-84) en dosis de 100 μ/día por vía subcutánea durante 18 ó 24 meses incrementa la DMO y disminuye la incidencia de FV9. La teriparatide, fragmento recombinante 1-34 de la PTH humana, aumenta la DMO y disminuye el riesgo de FV y no vertebral en la mujer posmenopáusica con fracturas previas en tratamiento continuado durante 18 meses. La dosis recomendada es de 20mg en inyección diaria subcutánea. Se acaba de aprobar una duración de tratamiento de 24 meses.
Terapia secuencial. Una vez que finaliza el ciclo de 24 meses de tratamiento con PTH 1-34, se debe administrar otro tratamiento antiosteoporótico (bifosfonato, ranelato de estroncio) para evitar la pérdida de la masa ósea obtenida.
Técnicas de refuerzo vertebral: vertebroplastia/cifoplastiaLas fracturas compresivas vertebrales osteoporóticas frecuentemente cursan con intenso dolor e incapacidad funcional, que pueden ser difícilmente controlables mediante tratamiento médico o, menos aún, quirúrgico10. Como alternativa terapéutica fiable y mínimamente invasiva, se viene desarrollando desde 1987 la vertebroplastia (VP) y desde 1998 (aprobación FDA) la cifoplastia (CP), también llamadas técnicas de refuerzo vertebral (TRV).
Indicaciones: hemangiomas vertebrales dolorosos, tumores vertebrales líticos y, sobre todo, fracturas compresivas osteoporóticas. La evidencia radiológica de una fractura compresiva dorsolumbar (radiología simple, TC optativa) «no curada» con edema en la resonancia magnética (RM) (hiposeñal en T1 e hiperseñal en secuencia STIR) o en su defecto (imposibilidad de efectuar RM) con captación en gammagrafía ósea con dolor significativo relacionado anatómicamente con la fractura (al percutir la apófisis espinosa) e incontrolable de forma satisfactoria desde el punto de vista médico conforman el cuadro de indicación general de una TRV.
¿Cuándo se considera que el tratamiento conservador es insuficiente? Es variable (1–6 meses); en general, a mayor dolor intratable, más precocidad en la indicación de la técnica10. No existe indicación profiláctica ante osteoporosis sin fracturas, leves fracturas asintomáticas o sin edema en RM11.
Contraindicaciones: alteraciones de la coagulación, infección vertebral o sepsis, mala visualización del acceso radiológico, lisis de los contornos vertebrales, vértebra plana, compresión de estructuras neurales (médula, radicular), estenosis de canal en más de un 30%, EPOC, cardiópatas severos.
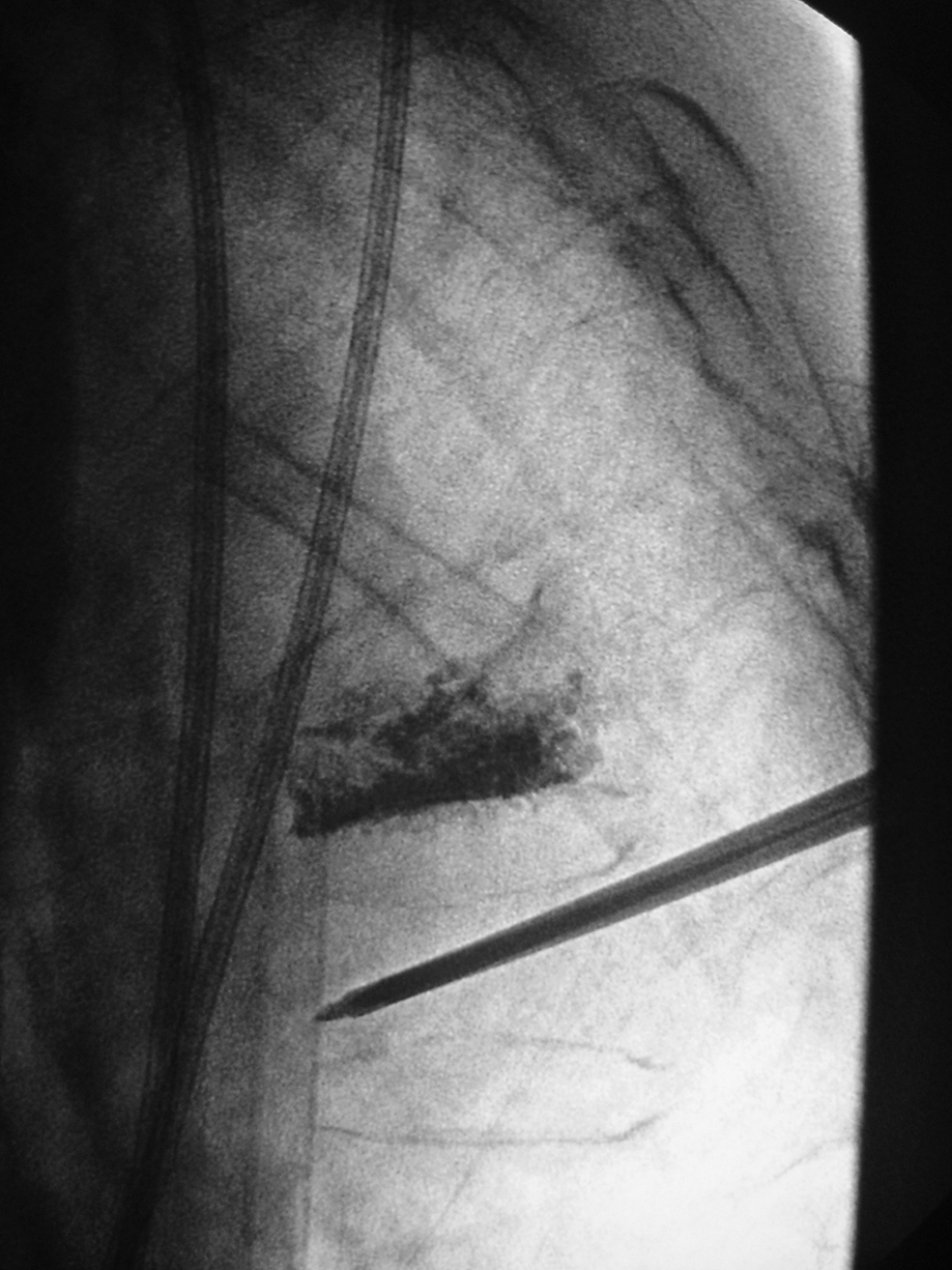
Vertebroplastia y cifoplastiaSe efectúan generalmente con anestesia local y sedación, pero puede emplearse anestesia epidural, raquianestesia o, casi siempre en CP, anestesia general. En la VP se realiza la punción del cuerpo vertebral con agujas 14G, por vía trans/para pedicular, o bien posterolateral, uni o bilateral, guiada mediante fluoroscopia digital o TC, sin o con biopsia previa. Cuando la aguja alcanza el tercio anterior vertebral, se inyecta la mezcla de cemento (4–8ml, algo más en CP, de polimetilmetacrilato [PMMA] con bario estéril) bajo control fluoroscópico estricto de la extensión posterior del cemento con ayuda de un inyector mecánico (figura 3). Optativo: vertebrografía que oriente sobre posibles vías venosas de fuga del cemento. No es necesario forzar la opacificación de la vértebra para lograr un buen resultado antiálgico. La técnica se completa habitualmente en media hora por nivel vertebral; no se recomienda consolidar más de tres vértebras en una sola sesión.
Figura 3.
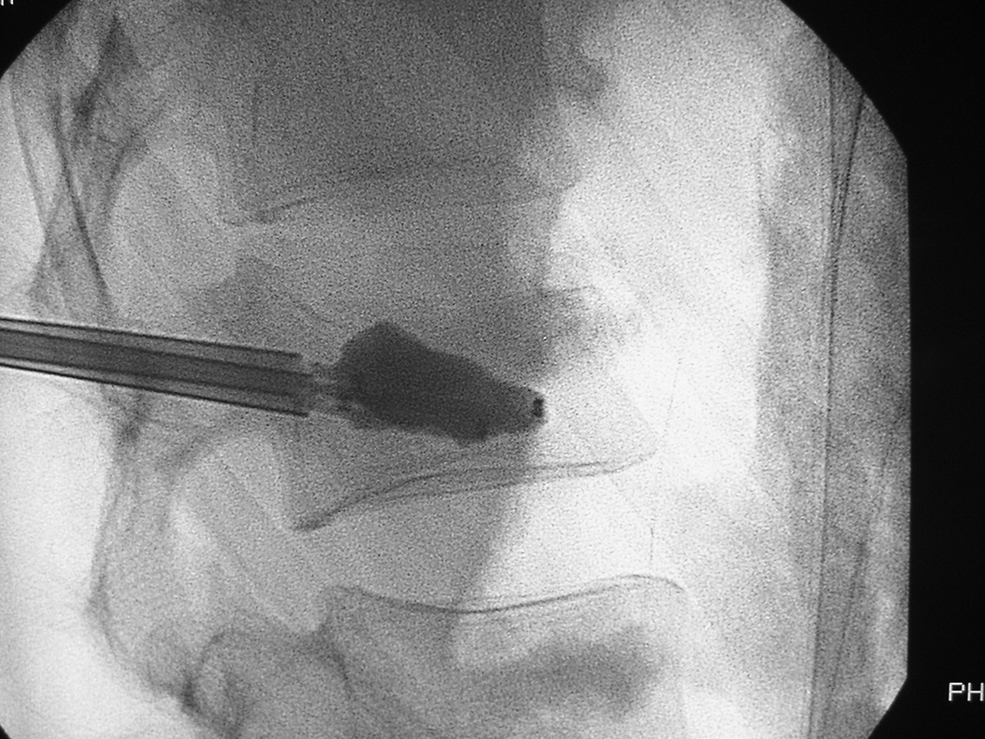
Si se opta por la CP de mayor coste económico, se inserta un trócar más grueso que en VP a través de ambos pedículos para introducir a su través un globo que se rellena con contraste, bajo control de imagen y manométrico (figura 4), creando una cavidad en la médula ósea del cuerpo vertebral. Tras deshinchar y extraer los balones, se inyecta PMMA a baja presión en dicha cavidad. Es aconsejable el ingreso del paciente en observación durante 12–24h (TC de control optativo). Efecto analgésico: normalmente entre 4 y 24h postintervención, pero puede demorarse en pacientes con neoplasias.
Figura 4.
Complicaciones: más habituales en lesiones neoplásicas (10%) que en osteoporosis o angiomas (1–5%). En VP (>50%) más que en CP se observan fugas de cemento perivertebrales (lo peor: hacia canal espinal), pero la gran mayoría son asintomáticas o responden con facilidad a tratamiento analgésico, siendo excepcional la necesidad de cirugía descompresiva. Se han descrito casos de fractura costal (1%), fiebre, fractura pedicular o hematoma, compresión medular, infección vertebral, embolismo pulmonar de cemento, radiculopatía. Pueden aparecer hasta un 20% de nuevas fracturas en vértebras adyacentes al nivel reforzado (similar a la tasa de refractura general en osteoporosis). En osteopenia secundaria a tratamiento esteroideo puede llegar hasta un 38% en VP o a un 48% con CP.
Resultados: ambas TRV son igualmente eficaces contra el dolor en aproximadamente un 80–90% de los casos de fracturas osteoporóticas y angiomas12. La efectividad es menor (70%) si la etiología es neoplásica. El menor número de fugas del material de refuerzo es la mayor ventaja de la CP, sobre todo en pacientes con lisis del contorno vertebral. También puede restaurar parcialmente la altura vertebral y el ángulo de cifosis en aproximadamente 3–8°, sobre todo en fracturas de menos de 10 semanas de evolución13. No obstante, la alineación global sagital espinal no mejora significativamente tras la CP de una o dos vértebras. El desarrollo de nuevos tipos de cementos con mayor actividad biológica y radiopacidad, como el fosfato cálcico14, abre futuras vías de ampliación para esta útil técnica, sobre todo en pacientes jóvenes.
Aunque las múltiples series publicadas avalan estas técnicas con un grado iii de evidencia científica, sobre todo la VP por su mayor antigüedad en nuestro arsenal terapéutico, seguimos a la espera de un estudio definitivo prospectivo multicéntrico controlado y aleatorizado.