La hemorragia intraespinal es muy poco frecuente y la hemorragia intramedular, conocida también como hematomielia, es la forma más rara de hemorragia intraespinal. Existen muy pocos reportes de hematomielia en la literatura médica. Comunicamos el caso de una mujer de 43 años, con diagnóstico de lupus eritematoso generalizado y síndrome antifosfolipídico secundario en tratamiento anticoagulante que presentó hematomielia. Describimos los datos clínicos, los hallazgos de imagen y cirugía, así como la información existente en la literatura.
Intraspinal hemorrhage is very rare and intramedullary hemorrhage, also called “hematomyelia,” is the rarest form of intraspinal hemorrhage. There are few reports in medical literature. We report the case of a woman of 43 years with diagnosis of systemic lupus erythematosus and secondary antiphospholipid syndrome under anticoagulant therapy that presented hematomyelia. We describe the clinical course, the findings in the image studies and surgery, and the available information in the literature.
La hemorragia en el sistema nervioso central es una complicación rara y potencialmente letal. Ocurre con mayor frecuencia en la zona intracraneal y principalmente es intracerebral o subdural. La hemorragia intraespinal es mucho menos común, puede ser epidural, subdural, subaracnoidea o intramedular y tener consecuencias devastadoras. La hemorragia intramedular, denominada también hematomielia, es la forma más rara de hemorragia intraespinal.
Desde el primer informe sobre “hematomielia espontánea” de Richardson en 1938, se han comunicado algunos casos, aunque no se ha establecido su incidencia. El término “espontáneo” se refiere a hemorragia no relacionada con traumatismos, malformaciones vasculares (MAV) o tumores, y la mayoría de estos casos se asociaron con diátesis hemorrágica o tratamiento anticoagulante.
Presentamos el caso de una paciente con lupus eritematoso generalizado (LEG) y síndrome antifosfolipídico secundario (SAFS) que desarrolló hematomielia, posiblemente como complicación del tratamiento anticoagulante.
Caso clínicoMujer de 43 años, con madre portadora de LEG y 2 primos con artritis reumatoide. Inició a los 37 años con trombosis venosa profunda de la pierna izquierda y un mes después en la pierna derecha. En forma simultánea, presentó poliartritis simétrica, úlceras orales, caída de cabello, anticuerpos antinucleares, anti-ADNds, anti-Sm y anticardiolipinas IgG positivos, hipocomplementemia, linfocitopenia y afección renal con glomerulonefritis tipo IIb de la OMS, con lo que se realizó el diagnóstico de LEG y SAFS. Recibió tratamiento con esteroides en dosis medias y bajas, cloroquina 150mg/día, azatioprina hasta 100mg/día, pentoxifilina y anticoagulación formal con acenocumarina en dosis variables, con buen control. Tres años después presentó reactivación renal y se la trató con 6 bolos de ciclofosfamida, con mejoría, y luego con prednisona 10mg/día, azatioprina 100mg/día y acenocumarina.
En abril de 2006 consultó por cefalea y parestesias en la cara, dolor súbito en el cuello y la espalda; horas después tuvo pérdida de la fuerza muscular en las piernas, opresión torácica, anestesia desde T4, retención urinaria aguda, incontinencia de esfínteres, distensión abdominal y finalmente paraplejía. Al ingreso hospitalario presentaba linfocitopenia, 160/pl; plaquetas, 248.000/ μl; INR = 1,16. Se sospechó mielitis transversa, por lo que recibió metilprednisolona 6g intravenosos y ciclofosfamida 1g intravenoso, y se la envió a nuestro hospital. La encontramos con dolor urente generalizado, sin control de esfínteres, funciones mentales superiores conservadas, caída de cabello, pares craneales sin afección, nivel sensitivo T4, fuerza muscular en brazos: derecho, 2/5 proximal y 4/5 distal; izquierdo, 4/5 proximal y distal; el resto, paraplejía. Sin reflejo aquíleo, Babinski izquierdo, derecho indiferente.
La biometría hemática puso de manifiesto: hemoglobina, 9,4g/dl; hematocrito, del 28%; leucocitos, 5.050/μl; linfocitos, 210/μl; plaquetas, 65.000/μl. Química sanguínea y azoados normales. Depuración de creatinina en orina de 24 horas de 41ml/min; triglicéridos, 325mg/dl; pruebas de funcionamiento hepático normales; C3, 67,8; C4, 6,31; reactantes de fase aguda elevados con velocidad de sedimentación globular de 56mm/h y proteína C reactiva de 47,9mg/l. Perfil de coagulación con TP, 20,8; TPT, 23; INR = 2,1. Examen general de orina con pH 6, leucocitos de 0–5 por campo, eritrocitos de 10–15 por campo, bacterias abundantes, nitritos (+). Punción lumbar atraumática, con líquido espeso, rojo vinoso, sin aumento en la presión; eritrocitos, 531.200; crenocitos, del 10%; leucocitos, 310; proteínas, 2.756mg/dl; DHL, 2.616; glucosa, 8mg/dl; coagulabilidad (−), hemoglobina (++++); MEX-SLEDAI, 7.
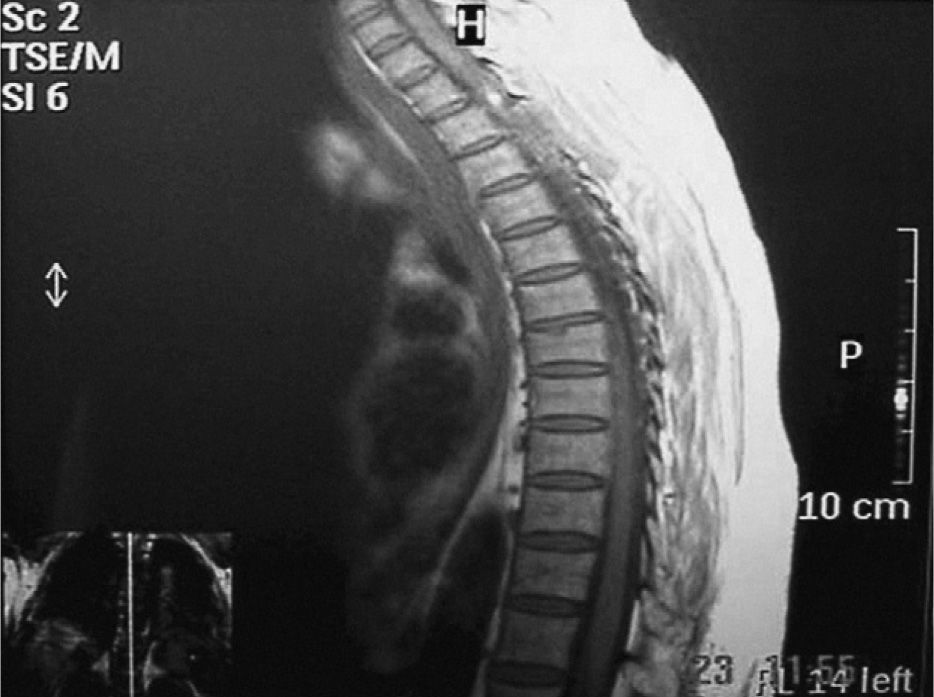
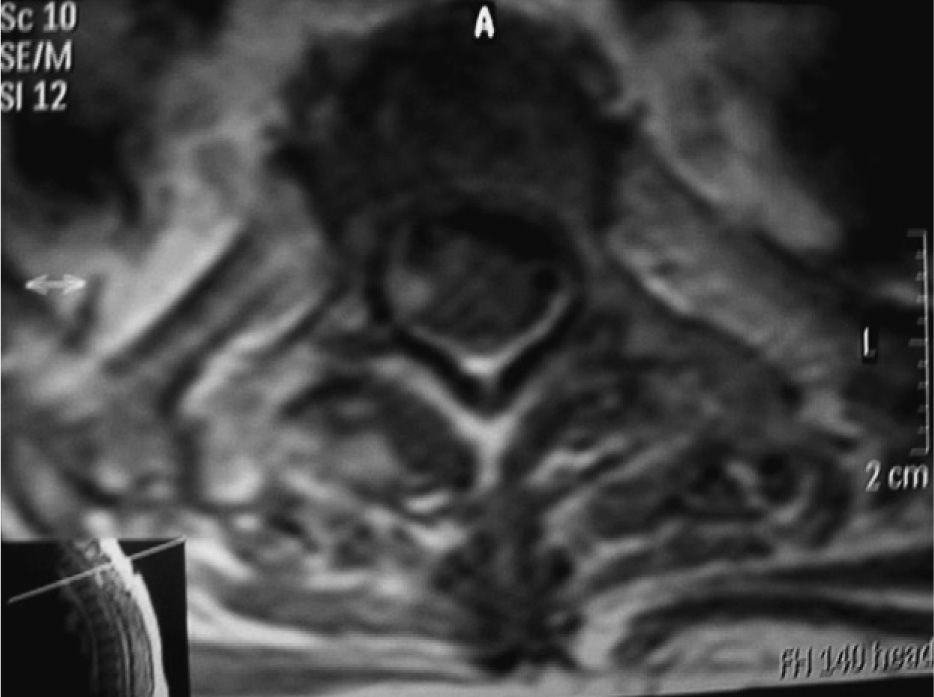
La tomografía computarizada (TC) de cráneo resultó normal. En la resonancia magnética (RM) se observó ensanchamiento medular, hiperintensidad homogénea intramedular en T1y T2, que se corroboró en los cortes axiales con imágenes heterogéneas y desplazamiento medular (figs. 1 y 2) y que se interpretó como hematoma espinal en fase de organización con datos de degeneración medular. Se suspendieron los anticoagulantes y se realizó una hemilaminectomía bilateral T2-T3, que evidenció un hematoma torácico en T2-T3 y un coágulo subdural en C4. El informe anatomopatológico mostró un hematoma antiguo parcialmente organizado y degeneración neuronal sin evidencia de neoplasia. La evolución de la paciente fue hacia la degeneración espinal, sin recuperación de la fuerza muscular ni del nivel sensitivo y sin actividad del LEG.
La hemorragia intraespinal no es frecuente y la hemorragia intramedular o hematomielia es la forma más rara de hemorragia intraespinal1–4.
Hay muy pocos informes de hematomielia en la literatura médica, la mayoría en relación con el tratamiento anticoagulante. La relación varón:mujer se ha establecido en 1,5:1, y se describe con más frecuencia entre la sexta y la séptima décadas de la vida, lo que se ha atribuido a un mayor uso de anticoagulantes en este grupo de edad4. Entre los factores predisponentes se incluyen anticoagulación, trauma, malformaciones arteriovenosas, tumores y diátesis hemorrágicas4–6.
La localización más frecuente en niños es C5-T1, a diferencia de los adultos, que se encuentran con mayor frecuencia a nivel cervical bajo y toracolumbar7,8.
La hematomielia cursa clínicamente con un síndrome medular abrupto, con dolor de gran intensidad, que puede ser local o radicular, agudo, relacionado con déficit motor y sensorial, que a su vez se acompaña de atonía esfinteriana. Típicamente evoluciona con rapidez, lo que resalta la importancia de un diagnóstico y un tratamiento oportunos4,9–11.
La sospecha diagnóstica de la enfermedad es fundamentalmente clínica, y debe considerarse ante todo paciente que presente un cuadro de localización topográfica medular que se haya instaurado de forma aguda o hiperaguda, para el que se haya descartado una causa traumática. Apoya firmemente este diagnóstico el dolor súbito acompañado de déficit neurológico medular de instauración brusca y los antecedentes terapéuticos de riesgo11.
Entre los exámenes complementarios, la RM es superior a la TC. Los hallazgos típicos consisten en imágenes hiperintensas tanto en T1 como en T2, ensanchamiento medular, e incluso puede hacerse evidente una imagen de compresión medular. El tratamiento de la hemorragia intraespinal, más allá del tratamiento causal, deberá considerar las complicaciones de la mielopatía e intentar la evacuación quirúrgica lo más pronto posible9,11–14.
El pronóstico dependerá de la precocidad de la descompresión quirúrgica y, sobre todo, del estado neurológico previo a la intervención, aunque también deberá considerarse la posibilidad de eventuales complicaciones, como la hemorragia y las lesiones irreversibles en los pacientes en quienes no se lleve a cabo la evacuación con rapidez4,11.
No hay en la literatura informes de casos de hematomielia en pacientes con LEG o SAF. En la literatura hay un total de 8 casos de hematomielia aguda y espontánea, 2 de ellos en neonatos, uno después de realizar una punción lumbar15 y el otro, secundario a traumatismo obstétrico16. Los otros 6 casos estaban relacionados con la anticoagulación4, como podría ser el caso de nuestra paciente y, finalmente, Matsumura et al14 describen 2 casos de hematomielia crónica progresiva e idiopática, tratados quirúrgicamente de manera exitosa, lo que indica que las formas de presentación crónica y aguda tienen un pronóstico diferente, ya que la evolución de los pacientes con hematomielia espontánea asociada a anticoagulación fue en general mala, de manera semejante a nuestra paciente4.
Es importante señalar que, entre los casos de hematomielia asociada a anticoagulación que se han publicado, la mayoría de ellos tenían rangos de anticoagulación adecuados según el INR4.
En nuestra paciente se suspendió de inmediato el tratamiento anticoagulante, aunque nunca se evidenció anticoagulación excesiva. Se sometió a hemilaminectomía, que evidenció un hematoma torácico ya con degeneración espinal y con mala evolución, ya que no recuperó la fuerza muscular ni el nivel sensitivo.
La hemorragia espinal intramedular es extremadamente rara, el tratamiento anticoagulante es un factor de riesgo importante para esta complicación. La sospecha clínica, el diagnóstico precoz, mediante RM, y la intervención oportuna son esenciales para lograr un mejor pronóstico neurológico.