Las recomendaciones del Ankylosing Spondylitis Working Group (grupo ASAS) y del Consenso de la Sociedad Española de Reumatología para el tratamiento de las espondiloartritis con inhibidores del factor de necrosis tumoral aconsejan evaluar la movilidad espinal entre las medidas de respuesta al tratamiento. Es conocida la variabilidad clínica entre los reumatólogos al realizar este tipo de determinaciones. Recientemente, el grupo GRESSER ha creado en nuestro país una escuela para mejorar entre los reumatólogos el conocimiento en el área de las espondiloartritis. Uno de sus objetivos es la estandarización en la forma de realizar las mediciones en este grupo de enfermedades. Este documento resume la actividad desarrollada en un reciente taller con una detallada descripción de los procedimientos seguidos para cumplir cada una de las mediciones importantes que afectan al esqueleto axial. Con este texto esperamos contribuir a la deseada estandarización en el campo de la metrología de las espondiloartritis.
The ASAS group recommendations as well as those from the SER consensus for the treatment of spondyloarthritis with TNF inhibitors advise for the performance of spinal motility tests among the response to treatment measures. The clinical variability between rheumatologists when performing these types of measurements is well documented. Recently, the GRESSER group in our country has created a school to improve knowledge in the area of spondyloarthritis among rheumatologists. One of their objectives is the standardization in the ways measurements are performed in this group of diseases. This document summarizes the activities developed in a recent workshop with a detailed description of the procedures followed to perform each one of the important measurements affecting the axial skeleton. With this we hope to contribute to the much desired standardization in the field of metrology in spondyloarthritis.
El grupo ASAS (Ankylosing Spondylitis Working Group), en sus recomendaciones para el manejo de las espondiloartritis (SpA)1, incluye varias medidas de movilidad espinal dentro de los parámetros recomendados para la evaluación de la respuesta al tratamiento y para su registro en estudios clínicos (tabla 1). La metrología en pacientes con SpA es útil para conocer el grado de limitación de la movilidad espinal, en general relacionado con el daño estructural y el tiempo de evolución. Entre las medidas existentes para evaluar la movilidad espinal, ASAS recomienda la rotación cervical, la distancia occipucio-pared, la expansión torácica, el Schöber (en el presente artículo siempre que se mencione Schöber se refiere a la medida basada en 10cm, que en la literatura anglosajona se describe como Schöber modificado) y la flexión lateral de la columna o, alternativamente, el índice BASMI (Bath Ankylosing Spondylitis Metrology Index)2. Se trata de un índice validado compuesto por cuatro mediciones de movilidad espinal (rotación cervical, distancia trago-pared, Schöber y flexión lateral del tronco) y una de la movilidad de la cadera (distancia intermaleolar). A su vez, en el documento de consenso de la Sociedad Española de Reumatología para el uso de antagonistas del factor de necrosis tumoral (TNF) en las SpA se recomiendan como medidas de movilidad la distancia occipucio-pared, la expansión torácica, el test de Schöber y la flexión lateral del tronco3. Uno de los inconvenientes de todas estas medidas de movilidad es su escasa sensibilidad al cambio en relación con otros parámetros empleados en las SpA.
Variables metrológicas
| Columna cervical | Columna dorsolumbar | Caderas |
| Flexión cervical | Flexión anterior | Distancia intermaleolara |
| Extensión cervical | Schobera,b | Rotación interna de caderas |
| Rotación cervicalb | Schöber modificado | |
| Distancia occipucio-paredb | Distancia dedo suelo | |
| Distancia trago-pareda,b | Flexión laterala,b | |
| Expansión torácicaa,b |
El grupo GRESSER (Grupo de trabajo en espondiloartritis de la SER) creó recientemente la Escuela GRESSER con el objetivo de aumentar la formación de los reumatólogos en el campo de las SpA. Entre sus contenidos se encuentra la formación en clinimetría para mejorar la estandarización de la evaluación clínica de esos enfermos. En el presente artículo se describen las medidas de movilidad usadas en las SpA, de acuerdo con las recomendaciones del grupo GRESSER, con el fin de que todos los reumatólogos sigamos las mismas directrices en la valoración de los pacientes. Para mantener esta estandarización, el presente taller se desarrolla con el mismo material iconográfico de la escuela GRESSER.
A efectos prácticos, las variables metrológicas se pueden dividir según la región anatómica que se va a valorar: columna cervical, columna dorsolumbar y cadera (tabla 1). Las mediciones se pueden realizar en la propia consulta si se dispone de una cinta métrica, una regla, un rotulador, un goniómetro y una mesa de exploración. A continuación se describe la técnica para realizar cada una de las mediciones recomendadas.
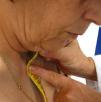
Columna cervicalFlexión cervical. Se utiliza una cinta métrica. El paciente se debe colocar mirando al explorador y sentado con las piernas colgando. Se le pide que flexione la columna cervical lo máximo posible. Se mide la distancia en centímetros entre el mentón y el hueco supraesternal. Esta medida es poco utilizada en la práctica (fig. 1).
Extensión cervical. Igual que la anterior, pero el paciente debe realizar una extensión máxima de la columna cervical. Se mide la distancia (en cm) entre el mentón y el hueco supraesternal. También es una medida poco usada en la práctica clínica habitual (fig. 2).
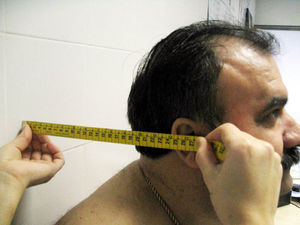
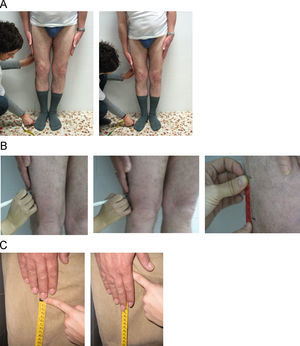
Rotación cervical. Se coloca el goniómetro centrado sobre la cabeza, con el paciente sentado. El explorador fija el goniómetro sobre la cabeza del paciente y le pide que gire la cabeza el máximo posible hacia la derecha y luego hacia la izquierda. Se anota el mejor de dos intentos, tanto para la izquierda como para la derecha. La media de ambos da el resultado final en grados (fig. 3A). Puede servir de ayuda hacer la medición con el paciente de pie de espaldas a una pared y apoyar el goniómetro en la pared, para fijarlo y evitar que se desplace con el movimiento de la cabeza (fig. 3B). Otra forma de tomar la medida puede ser con el paciente tumbado en una camilla y apoyando el goniómetro en ella.
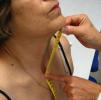
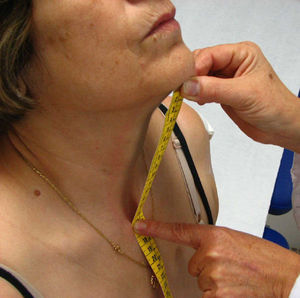
Distancia occipucio-pared. El paciente se coloca de pie, con los talones y, si es posible, la espalda apoyados contra la pared, sin levantar la barbilla. La barbilla permanecerá horizontal, paralela al suelo, durante toda la medición. Se mide la distancia (en cm) desde el occipucio hasta la pared durante el máximo esfuerzo por acercar la cabeza a la pared pero sin levantar la barbilla más allá de su posición horizontal (fig. 4). Se recogerá la mejor de dos mediciones. Para tomar correctamente esta medida es importante conservar la posición adecuada, e insistir en que se mantengan los talones pegados a la pared y que no se levante la barbilla. Se debe evitar las paredes con zócalo grueso.
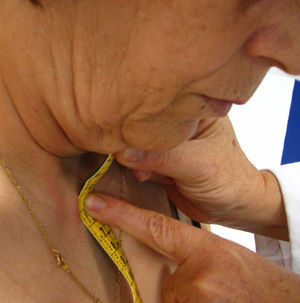
Distancia trago-pared. Se coloca al paciente igual que en la medida anterior y se mide la distancia (en cm) entre el trago y la pared durante el máximo esfuerzo por acercar la cabeza a la pared sin levantar la barbilla más allá de la horizontal. La media de ambos lados da el resultado final (fig. 5). Se recoge la mejor de dos mediciones. Al igual que en la medida anterior, se recomienda mantener la posición correcta para una adecuada medición. Esta medida suele ser más práctica que la anterior por la dificultad que aquélla presenta en colocar la cinta entre el occipucio y la pared.
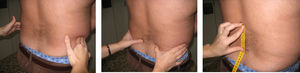
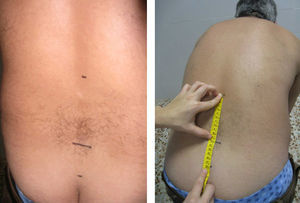
Columna dorsolumbarPrueba de Schöber. Se realiza con el paciente de pie y el explorador a su espalda. Se señala un punto que localice L5 (a la altura de los hoyuelos de Venus o se utilizan las crestas ilíacas, que corresponden a L4, y se marca 1cm por debajo) y se marca un segundo punto 10cm por encima. Se pide el paciente una flexión anterior máxima, con las rodillas extendidas, y se mide la distancia entre ambos puntos. Se anotará la diferencia (en cm) con respecto al inicio (lo que exceda de 10cm). Se recogerá la mejor de dos mediciones (fig. 6).
Schöber modificado. La colocación del paciente es igual que la anterior. En este caso se realizan dos marcas respecto de L5, una 10cm por encima y otra 5cm por debajo. Se pide al paciente una flexión anterior máxima, con las rodillas extendidas. El resultado es la distancia entre el punto superior y el inferior, y se anota la diferencia (en cm) con respecto al inicio (lo que exceda de 15cm) del mejor de dos intentos (fig. 7).
Con respecto a estas dos mediciones, el concepto de Schöber modificado descrito difiere del usado en las recomendaciones del grupo ASAS. En este sentido, los miembros de la Escuela GRESSER, tras revisar la bibliografía, consideran que la forma correcta de realizar el Schöber y su versión modificada es la expuesta aquí.
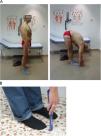
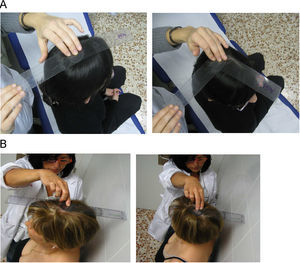
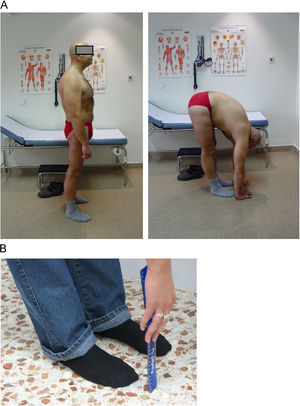
Distancia dedo-suelo. Se mide con el paciente de pie y el explorador delante. Se pide al paciente una flexión anterior máxima del tronco intentando tocar el suelo con la punta de los dedos. Es importante que el paciente mantenga las rodillas extendidas. El resultado es la distancia (en cm) entre la punta del dedo medio y el suelo (fig. 8A). Se realizan dos intentos y se recoge el mejor. También se puede utilizar una regla rígida para facilitar la medición; se pide al paciente que la apoye contra el suelo y deslice los dedos hasta alcanzar la máxima flexión anterior, con lo que se puede medir la distancia entre el dedo medio y el punto cero de la regla (Fig. 8B).
Flexión lateral de la columna. Para esta medición, el paciente se coloca de pie, con los talones y la espalda pegados a la pared, los pies paralelos y separados unos 30cm y los brazos estirados y pegados al cuerpo. En esta posición neutra, se mide la distancia (en cm) desde la punta del dedo medio al suelo. A continuación, el paciente debe realizar una flexión lateral máxima, se vuelve a medir la distancia hasta el suelo y se anota la diferencia en centímetros entre ambas mediciones (Fig. 9A). El resultado es la media de ambos lados y, como siempre, el mejor de dos intentos. Es importante mantener la posición correcta; se evitará que el paciente despegue la espalda de la pared o doble las rodillas mientras realiza la flexión lateral. Para facilitar la medición, hay un par de variaciones. En una se hace una primera marca en la parte lateral del muslo en la posición neutra y una segunda marca tras la flexión lateral máxima (Fig. 9B). El resultado será el valor medio de la distancia entre ambas marcas en cada lado, tras realizar dos intentos y anotar el mejor. En la segunda variación el explorador mantiene la cinta métrica estable y tensa, con el cero colocado a nivel del dedo medio del paciente, estando este en posición neutra (basal); luego se le pide que deslice el dedo a lo largo de la cinta para realizar la flexión lateral, y se anota la medida a la que adonde llega la punta del dedo medio (Fig. 9C).
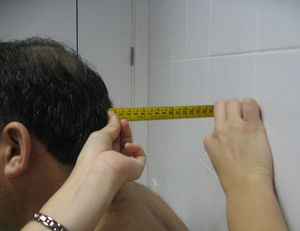
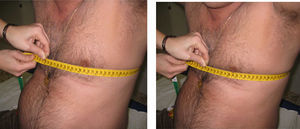
Expansión torácica. El paciente debe estar de pie o sentado con los brazos a los lados del cuerpo o detrás de la nuca. Se coloca la cinta métrica alrededor del tórax a nivel del cuarto espacio intercostal (a nivel de la mamila en el varón y por encima de las mamas en la mujer) y se pide al paciente que realice una espiración máxima seguida de una inspiración máxima (fig. 10). El resultado es la diferencia (en cm) en el perímetro alcanzado entre la espiración y la inspiración máximas, en el mejor de dos intentos. Es importante colocar la cinta métrica los más aproximada posible al cuarto espacio intercostal y mantener una presión estable contra la cinta durante toda la medición.
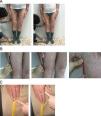
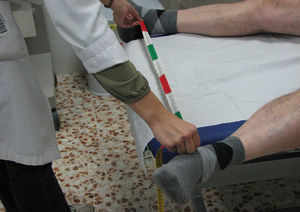
CaderasDistancia intermaleolar. Se sitúa el paciente en decúbito supino, con las rodillas en extensión. Debe separar los pies lo máximo posible (abducción máxima de caderas), y se mide la distancia (en cm) entre ambos maleolos internos (fig. 11). Se tomará el mejor de dos intentos. Es una medición incómoda, poco usada en la práctica clínica y normalmente se la sustituye por la medición de la rotación interna.
Rotación interna de las caderas. Se coloca al paciente sentado en la camilla con las caderas y las rodillas flexionadas 90°. Las rodillas deben permanecer juntas. Se pide al paciente que separe los tobillos lo máximo posible sin separar las rodillas (para ello se le coloca un papel que debe mantener aprisionado entre las rodillas para evitar que se le caiga). Se mide la distancia (en cm) entre ambos maleolos internos (fig. 12). Como alternativa se puede colocar al paciente en decúbito prono con las rodillas juntas flexionadas 90°, seguido de la rotación interna máxima de ambas caderas y la medición de la distancia intermaleolar.
Índices metrológicosBASMI es un índice combinado que incluye cinco medidas de movilidad espinal en pacientes con espondilitis anquilosante: flexión lateral, distancia trago-pared, rotación cervical, Schöber (sobre 10cm) y distancia intermaleolar (tabla 1). En la definición original publicada por Jenkinson et al2 en 1994, se asignó a cada una de los parámetros una puntación de 0, 1 o 2 puntos (BASMI 3 puntos), en función de los valores alcanzados (tabla 2). El resultado final se alcanza con la suma de las cinco parámetros, con unos valores de 0–10 puntos, sin decimales, de mejor a peor movilidad. Posteriormente, en 1995, Jones et al4 propusieron una modificación: dan una puntuación de 0–10 a cada uno de los parámetros del BASMI y calculan el resultado final como la media de los cinco parámetros del BASMI, en lugar de la suma, con lo que el valor final seguiría moviéndose en un intervalo de 0–10 puntos (BASMI 11 puntos), pero se puede adoptar múltiplos de 0,2, con lo que, en teoría, se podrían detectar pequeñas diferencias en la movilidad espinal (tabla 3). En 2008, Van der Heijde et al5 publicaron el denominado BASMI lineal, basado en una conversión de los valores de los cinco componentes del BASMI a través de una ecuación que daba como resultado un valor S para uno de los cinco parámetros, que va de 0 a 10 y puede alcanzar cualquier valor intermedio posible (tabla 4). El valor del BASMI lineal final es la media de los cinco parámetros (de los cinco valores S). Se ha observado que el BASMI 11 puntos y el BASMI lineal presentan una sensibilidad al cambio y una factibilidad superiores a las del BASMI 3 puntos. El BASMI 11 resulta más laborioso, con lo que actualmente no se usa en la práctica clínica habitual y se reserva a ensayos clínicos.
BASMI de 3 puntos. El resultado final es la suma de los cinco parámetros (0–10, sin decimals)
| 0 | 1 | 2 | |
| Leve | Moderado | Severo | |
| Flexión lumbar lateral (cm) | >10 | 5–10 | <5 |
| Distancia trago-pared (cm) | <15 | 15–30 | >30 |
| Schöber modificado (cm) | >4 | 2–4 | <2 |
| Distancia intermaleolar (cm) | >100 | 70–100 | <70 |
| Rotación cervical | >70 | 20–70 | <20 |
Modificado de Jenkinson et al2.
BASMI de 11 puntos. El resultado final es la media de los cinco parámetros (0–10, con intervalos de 0,2 puntos)
| 0 | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | |
| Flexión lateral (cm) | ≥20 | 18–20 | 15,9–17,9 | 13,8–15,8 | 11,7–13,7 | 9,6–11,6 | 7,5–9,5 | 5,4–7,4 | 3,3–5,3 | 1,2–3,2 | ≤1,2 |
| Distancia trago-pared (cm) | ≤10 | 10–12,9 | 13–15,9 | 16–18,9 | 19–21,9 | 22–24,9 | 25–27,9 | 28–30,9 | 31–33,9 | 34–36,9 | ≥37 |
| Schöber modificado (cm) | ≤7 | 6,4–7 | 5,7–6,3 | 5–5,6 | 4,3–4,9 | 3,6–4,2 | 2,9–3,5 | 2,2–2,8 | 1,5–2,1 | 0,8–1,4 | ≥0,7 |
| Distancia inter-maleolar (cm) | ≥120 | 110–119,9 | 100–140,9 | 90–99,9 | 80–89,9 | 70–79,9 | 60–69,9 | 50–59,9 | 40–49,9 | 30–39,9 | ≤30 |
| Rotación cervical (grados) | ≥85 | 76,6–85 | 68,1–76,5 | 59,6–68 | 51,1–59,5 | 42,6–51 | 34,1–42,5 | 25,6–34 | 17,1–25,5 | 8,6–17 | ≤8,5 |
Modificado de Jones et al4.
BASMI lineal. Valores S (0–10) para cada uno de los parámetros
| S=0 si: | Entre 0 y 10: | s=10 si: | |
| Flexión lateral (cm) | A≥21,1 | S=(21,1–A)/2,1 | A≤0,1 |
| Distancia trago-pared (cm) | A≤8 | S=(A–8)/3 | A≥38 |
| Schöber modificado (cm) | A≥7,4 | S=(7,4–A)/0,7 | A≤0,4 |
| Distancia intermaleolar (cm) | A≥124,5 | S=(124,5–A)/10 | A≤24,5 |
| Rotación cervical (grados) | A≥89,3 | S=(89,3–A)/8,5 | A≤4,3 |
A: medida obtenida; S: resultado de la conversión.Modificado de Van der Heijde et al5.
Otro índice metrológico menos extendido que el BASMI es el índice EDASMI (Edmonton Ankylosing Spondylitis Metrology Index)6. Incluye cuatro medidas: rotación cervical, flexión lumbar lateral, expansión torácica y rotación interna de las caderas. A cada medida se le asigna una puntuación de 0–4. El resultado final es la suma de las cuatro medidas, con lo que se puede obtener valores de 0–16, de mejor a peor movilidad. La definición de las medidas difiere de lo expuesto para el BASMI. Así, la rotación cervical se mide (en cm) con el paciente sentado. Se hace una marca en el hueco supraesternal, se le pide que gire la cabeza a la derecha lo máximo posible manteniendo la barbilla horizontal y se mide la distancia entre el hueco supraesternal y el trago derecho. Seguidamente se le pide que gire la cabeza a la izquierda todo lo posible manteniendo la barbilla horizontal y se vuelve a medir la distancia entre el hueco supraesternal y el trago derecho. La diferencia entre ambas mediciones es el valor final. La forma de medir la flexión lateral lumbar y la rotación de la caderas es similar a las descritas. La medición de la expansión torácica en el índice EDASMI se hace a nivel del apéndice xifoides del esternón. Este índice es menos utilizado que el BASMI.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.