Los bisfosfonatos son antirresortivos potentes que han demostrado una alta eficacia antifractura vertebral y no vertebral. Sin embargo, las complicaciones descritas asociadas a su uso a largo plazo han puesto en alerta y cuestionado un tratamiento indefinido.
Después de la administración de alendronato se produce una alta retención esquelética con una lenta liberación a consecuencia de la resorción ósea (vida media terminal de más de 10 años), por lo que parece lógico plantear una interrupción del tratamiento (vacaciones terapéuticas) después de un tratamiento prolongado previo.
El estudio más importante publicado hasta la fecha donde se evalúan las consecuencias sobre la densidad mineral ósea (DMO) y las fracturas del tratamiento mantenido o discontinuado con alendronato es el FLEX (Fracture Intervention Trial Long-term Extension). En este estudio después de 5 años de tratamiento con alendronato, retirarlo durante otros 5 supone perder lentamente el efecto antirresortivo, aumentar la DMO en la columna lumbar (aproximadamente 1,5% en 5 años), perder lenta y progresivamente la DMO en el fémur (<3% en 5 años), pero sin embargo supone mantener la eficacia antifractura vertebral (morfométrica) y periférica.
A la luz de estos resultados, la American Society for Bone and Mineral Research recomienda que el tratamiento continuado con bisfosfonatos más allá de 5 años debería reevaluarse anualmente, investigando factores como la DMO (sobre todo en cadera), la historia de fractura, la presencia de enfermedades o fármacos osteopenizantes y, muy especialmente, recomienda estar alerta a los nuevos datos de investigación en este campo de tan rápida evolución.
Sin embargo, las diferencias moleculares entre los distintos bisfosfonatos, que les confieren una diferente afinidad y potencia antirresortiva, hacen que no podamos extrapolar estas recomendaciones sobre alendronato al resto de los bisfosfonatos.
Bisphosphonates are potent antiresorptive agents proven to be highly effective in vertebral and non-vertebral fractures. However, the reported complications associated with long-term use have led to questions on indefinite treatment. After administration of alendronate there is a high retention of the drug due to slow skeletal release as a result of bone resorption (half-life of more than 10 years), and it seems logical to propose a cessation of treatment (drug holidays) after prolonged treatment. The largest study published to date that assesses the effects on bone mineral density (BMD) and fractures with maintained or discontinued alendronate treatment is the FLEX (Fracture Intervention Trial Long-term Extension) trial. This study showed that discontinuation of alendronate for up to 5 years, after 5 years of treatment, the anti-resorptive effect is slowly lost, mainly in the lumbar spine (approximately 1.5% in 5 years), as well as a slow and progressive loss of femur BMD (<3% in 5 years), but maintains its vertebral (morphometric) and non-vertebral anti-fracture efficacy. In this context, the American Society for Bone and Mineral Research recommended that continued use of bisphosphonates beyond 5 years should be reevaluated annually, assessing factors such as BMD, particularly in the hip region, fracture history, newly diagnosed underlying conditions or initiation of other medications known to affect skeletal status, and new research findings in a rapidly evolving field. However, the molecular differences between bisphosphonates, provides them different affinity and antiresorptive potency, so we can not extrapolate these recommendations to bisphosphonates other than alendronate.
Los bisfosfonatos (BP) orales son fármacos ampliamente utilizados en el tratamiento de la osteoporosis y se sitúan como primera línea de tratamiento en la mayoría de las guías clínicas. Sin embargo, la progresiva descripción de algunas complicaciones como la osteonecrosis de mandíbula, la fibrilación auricular o las fracturas atípicas de fémur en pacientes que llevan varios años con estos tratamientos nos obligan a plantear múltiples interrogantes que hasta la fecha parecían innecesarios, como: ¿a quién debo tratar con bisfosfonatos?, ¿en qué momento debo hacerlo?, ¿hasta cuando?
A pesar de que una de las máximas de la medicina es la frase atribuida a Hipócrates «primum non noccere» la eficacia demostrada por los bisfosfonatos para reducir el riesgo de fracturas hace que nos inclinemos por el tratamiento en pacientes con riesgo de fractura. Pues hablar de osteoporosis es hablar de una enfermedad escalofriante: «En Europa cada día se producen 4.000 fracturas», «cada 30 segundos alguien sufre una fractura de cadera como consecuencia de la osteoporosis en Europa», «uno de cada 5 pacientes con fractura de cadera muere en el primer año y la mayoría tendrá una discapacidad»…
Los bisfosfonatos orales (alendronato, risedronato e ibandronato) han demostrado eficacia antifractura vertebral en pacientes con osteoporosis, tanto con fractura previa como sin fractura. Además han demostrado reducción de fractura no vertebral en pacientes con fractura vertebral previa (aunque ibandronato solo lo ha demostrado en un subgrupo de pacientes)1.
De entre las complicaciones descritas con los bisfosfonatos ha sido la progresiva aparición de casos de fracturas atípicas de fémur la que ha puesto en alerta y cuestionado el tratamiento a largo plazo con estos fármacos. Sin embargo, no hay que sobredimensionar el tema y deberíamos situar este tipo de fracturas en su verdadero lugar.
En España cada año se producen 33.000 fracturas de fémur en pacientes ancianos, lo que supone una incidencia en torno a los 500 casos/100.000 pacientes/año2. De estas fracturas una inmensa mayoría (90-95%) son pertrocantéreas o de cuello (450-475 de las 500 fracturas anuales). Entre un 5-10% son subtrocantéreas o diafisarias (25-50 fracturas), y de estas un 20% son atípicas (5-10 fracturas). De las fracturas atípicas de fémur se ha visto que una de cada 4-20 fracturas está asociada al uso de bisfosfonatos. Es decir, que únicamente 1-2 de las 500 fracturas de cadera que se producen al año en España por cada 100.000 pacientes serían atípicas asociadas al uso crónico de bisfosfonatos, mientras que con la utilización de estos fármacos, que han demostrado una reducción del 40% de la fractura de fémur, se habrían evitado entre 180-190 fracturas de cadera.
¿Por qué nos debemos plantear unas vacaciones terapéuticas en pacientes tratados con bisfosfonatos orales?El principal motivo por el que nos deberíamos plantear la posibilidad de una interrupción del tratamiento con bisfosfonatos orales son los potenciales efectos secundarios que podrían aparecer a largo plazo con estos fármacos y que de esta manera evitaríamos, como por ejemplo las fracturas atípicas de fémur o la osteonecrosis de mandíbula.
La baja adherencia de los pacientes por un tratamiento indefinido es otro motivo que nos mueve a buscar diferentes estrategias con estos tratamientos. Probablemente el hecho de pactar con el paciente una duración determinada del tratamiento o hacer interrupciones programadas del mismo aumentaría el cumplimiento terapéutico.
Por otro lado, no podemos olvidar el gasto farmacéutico que supondría mantener de forma indefinida un tratamiento que fuera igualmente eficaz haciendo un descanso terapéutico. Por ejemplo, en el caso del alendronato genérico (aproximadamente 20 € por caja), un año sin tratamiento supondría un ahorro de 260 € por paciente. En el caso de que cada reumatólogo dejara sin tratamiento durante un año a 50 pacientes significaría un ahorro de 13.000 € por reumatólogo y año, que en el supuesto de que este período vacacional se prolongara a 5 años, supondría un ahorro de total de 65.000 € por reumatólogo.
Por lo tanto, efectivamente parece haber motivos para buscar estas estrategias basadas en el descanso terapéutico, pero los interrogantes que ahora se abren son: ¿a quién?, ¿en qué momento?, ¿hasta cuándo?
La farmacocinética de los bisfosfonatos apoya unas vacaciones terapéuticasLos bisfosfonatos, especialmente los aminobisfosfonatos como el alendronato, el risedronato, el ibandronato o el zoledronato, son antirresortivos potentes, por lo que frenan de forma intensa y mantenida, incluso después de varios años, los marcadores de resorción3–5 a la vez que aumentan de forma significativa la densidad mineral ósea6.
Los estudios preclínicos y experimentales han demostrado que después de su absorción los bisfosfonatos son depositados en el hueso o eliminados rápidamente por la orina, con mínima acumulación en tejidos no calcificados. En el caso del alendronato, tras una única dosis el 50% del fármaco va a quedar retenido en el esqueleto ya en la primera semana de tratamiento, mientras que el otro 50% va a ser excretado por la orina. Posteriormente la retención es mucho más lenta y progresiva de manera que en el sexto mes se alcanza una retención esquelética del 67%. Simultáneamente la eliminación renal también es lenta y progresiva, de manera que después de varios años aún va eliminándose el fármaco, estimándose una vida media terminal de más de 10 años7.
Después de su fijación en la hidroxiapatita del hueso y de efectuar su efecto antirresortivo, como consecuencia de la osteoformación, el alendronato queda incrustado en la matriz ósea, y permanece allí un tiempo probablemente inactivo8. Sin embargo, más adelante, a consecuencia de la resorción ósea parte del alendronato incrustado en hueso con alto recambio óseo vuelve a liberarse para volver a ser activo y continuar su efecto antirresortivo.
De hecho en la propia ficha técnica del alendronato se remarca que si el tratamiento se discontinúa después de 10 años (a una dosis de 70mg/sem), la liberación esquelética estimada a la circulación sería aproximadamente la misma que se produciría por una administración oral a dosis de 2,5mg/día. Por esta razón se ha sugerido que la retención esquelética de los bisfosfonatos podría contribuir a su efecto prolongado, aún después de ser discontinuados, como por ejemplo ocurre en la enfermedad de Paget.
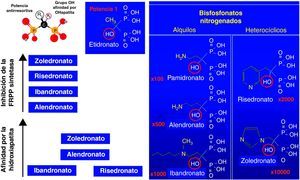
Diferencias moleculares entre los bisfosfonatosA pesar de compartir una estructura molecular similar (dos grupos fosfatos unidos por un átomo de carbono) no todos los bisfosfonatos son iguales (fig. 1). Así como la cadena R1 es constante en todos los bisfosfonatos (grupo OH) y es la responsable de la afinidad por la hidroxiapatita, la cadena R2 es variable y es la responsable de la potencia antirresortiva, es decir determina la capacidad de inhibición de la enzima fosforribosilpirofosfato sintetasa del osteoclasto, enzima indispensable para mantener la función y viabilidad de esta célula.
Por lo tanto, existen diferencias de afinidad por el hueso y en la potencia antirresortiva entre los distintos bisfosfonatos. Así, por ejemplo, entre los aminobisfosfonatos más utilizados en osteoporosis el ibandronato y el risedronato son los que tienen menor afinidad por la hidroxiapatita, seguidos por el alendronato, siendo el zoledronato el bisfosfonato con mayor afinidad, y por lo tanto con menor capacidad de liberación del hueso. Respecto a la potencia antirresortiva, el alendronato es el que tiene menor potencia, seguido, por este orden, del ibandronato, el risedronato y el zoledronato.
Es por todo ello que las conclusiones derivadas sobre los estudios de discontinuación con alendronato no son del todo extrapolables al resto de los bisfosfonatos.
Análisis de la evidencia de tratamiento mantenido con bisfosfonatos frente a tratamiento discontinuado (vacaciones terapéuticas)Existen pocos estudios en la bibliografía con un número suficiente de pacientes para poder extraer conclusiones. Sin embargo, repasemos los estudios más importantes en los que se compara el tratamiento prolongado e ininterrumpido con bisfosfonatos orales frente a la discontinuación después de un determinado tiempo.
Alendronato mantenido durante 5 años frente a alendronato discontinuado después de 2 años en mujeres posmenopáusicas jóvenesEn un estudio pequeño (50 pacientes por rama) realizado en mujeres posmenopáusicas de 40-60 años, se demostró que alendronato (20mg) administrado durante 2 años previene la pérdida de densidad mineral ósea (DMO)9. Sin embargo tras la discontinuación se recupera el ritmo de pérdida de masa ósea de la posmenopausia.
Es decir, en población de alto recambio óseo discontinuar al alendronato después de 2 años de su administración no parece una buena opción terapéutica.
Por otro lado, el grupo de mujeres que siguen el tratamiento continuado con aledronato durante 5 años experimentan un aumento de la DMO los primeros 2-3 años, aunque a partir del tercer año dicho incremento es menos manifiesto, probablemente por una reducción del espacio de remodelado.
Alendronato mantenido durante 7 años frente a alendronato discontinuado después de 5 años en mujeres posmenopáusicas con osteoporosisUn estudio realizado con un mayor número de pacientes (más de 100 por rama de tratamiento) demuestra que en mujeres posmenopáusicas con osteoporosis (edad media de 63 años) la administración de alendronato 10mg/día durante 7 años produce un aumento mantenido de la DMO en columna lumbar y cuello femoral6. Sin embargo, las mujeres que interrumpieron el tratamiento con alendronato durante 2 años después de 5 años de ser administrado (20mg/día durante los 2 primeros años y 5mg/día durante 2 años más) mantuvieron estable la DMO en columna lumbar y disminuyeron de forma no significativa la DMO en cuello de fémur.
En este mismo estudio se observó que el tratamiento mantenido con alendronato durante 7 años mantiene unos marcadores de formación y resorción disminuidos y estables, mientras que la discontinuación del fármaco durante 2 años después de 5 años de ser administrado supuso un leve aumento tanto de los marcadores de resorción y formación.
Alendronato mantenido durante 10 años frente a alendronato discontinuado después de 5 años en mujeres posmenopáusicas con osteoporosisBone et al. publicaron los datos a 10 años con la misma población de estudio anterior, y observaron cómo el grupo de 86 mujeres que continuaron durante 10 años el tratamiento con alendronato seguían ganando DMO en columna lumbar y en menor grado en cuello de fémur, mientras que el grupo de mujeres que discontinuaron el tratamiento con alendronato durante 5 años después de haberlo recibido durante otros 5 años mantenían estable la DMO en columna y perdían masa ósea en cuello de fémur (2,4% en 5 años)10. Un dato interesante fue la incidencia de fracturas vertebrales morfométricas, que aunque fueron recogidas como acontecimiento adverso, no aumentaron en el grupo que discontinuó el tratamiento durante 5 años. No obstante, el número de pacientes es muy pequeño para encontrar diferencias significativas en este sentido.
Alendronato mantenido durante 10 años frente a alendronato discontinuado después de 5 años en mujeres posmenopáusicas con osteoporosisEl estudio más importante publicado hasta la fecha donde se evalúan las consecuencias sobre la DMO y las fracturas con el tratamiento mantenido o discontinuado con alendronato es el estudio FLEX (Fracture Intervention Trial Long-term Extension)11. Se trata de la extensión del estudio FIT (Fracture Intervention Trial)12 de tratamiento con alendronato. De las más de 3.000 pacientes del estudio FIT que recibieron alendronato durante al menos 3 años (5mg/día los dos primeros años y 10mg/día posteriormente) se eligieron para participar en el estudio FLEX aquellas que al menos habían recibido un año más de alendronato al finalizar el FIT a dosis de 10mg/día y que tuvieran una DMO de cadera total por encima de la basal del FIT y con un T-score >-3,5. Se consiguieron aleatorizar 1.099 mujeres (437 placebo, 329 alendronato 5mg/día y 333 alendronato 10mg/día) a recibir tratamiento durante 5 años más. De esta manera se logró comparar el grupo de mujeres que había recibido alendronato (cualquier dosis) durante 10 años y el grupo de mujeres que había recibido alendronato durante 5 años y posteriormente placebo durante 5 años más.
La población del estudio FLEX correspondía a mujeres posmenopáusicas con una media de edad de 73 años, con baja DMO en cuello de fémur (T-score medio -2,2) y con un 34% de fracturas vertebrales.
El grupo que recibió alendronato durante 10 años consiguió aumentar la DMO en columna lumbar y mantuvo estable la DMO en cadera (cadera total, cuello de fémur y trocánter) durante los 5 años del estudio FLEX. En cambio el grupo que después de 5 años de tratamiento con alendronato recibió placebo durante el estudio FLEX, aunque mantuvo estable la DMO en columna, presentó un moderado descenso en la DMO en cadera. Después de 5 años de placebo la DMO de columna lumbar fue 3,7% menor que la del grupo de mujeres que recibió alendronato durante 10 años (p<0,001). También la DMO de cadera fue significativamente menor en el grupo que había discontinuado el tratamiento con alendronato durante 5 años (2,4% en cadera total; p<0,001; 1,9% en cuello de fémur; p<0,001; y 3,2% en trocánter; p<0,001).
Respecto a los marcadores de remodelado óseo, las mujeres que continuaron con alendronato mantuvieron los niveles de marcadores bajos y estables (tanto de resorción como de formación), mientras que las mujeres que discontinuaron el tratamiento experimentaron un aumento gradual de dichos marcadores, a pesar de que al final de los 5 años sin tratamiento los marcadores aún estaban algo por debajo de los iniciales al entrar al FIT (10 años antes).
Sin duda el dato más importante de este estudio fue el análisis de fracturas. No se observaron diferencias significativas en la incidencia de nuevas fracturas (ni vertebrales morfométricas ni no vertebrales) entre las mujeres que recibieron alendronato durante 10 años y las mujeres que discontinuaron el tratamiento después de 5 años. Únicamente hubo diferencias en las fracturas vertebrales clínicas, que se observaron en un 45% menos en el grupo de mujeres que mantuvieron el tratamiento con alendronato durante 10 años.
Sin embargo hay que tener en cuenta las limitaciones de este estudio, en el que el grupo de tratamiento prolongado durante 10 años con alendronato correspondía a la suma de los pacientes con 5 y 10mg al día, o que en el momento de la inclusión en el estudio FLEX había hasta un 22% de pacientes que ya habían abandonado el bisfosfonato.
La conclusión más importante de este estudio es que en pacientes tratadas durante 5 años con alendronato:
- •
Continuar otros 5 años supone:
- ∘
Mantener el efecto antirresortivo.
- ∘
Aumentar la DMO en columna lumbar (aproximadamente 5% en 5 años).
- ∘
Mantener estable la DMO en fémur.
- ∘
Reducir el riesgo de fracturas vertebrales clínicas (respecto a los pacientes que discontinuaron el tratamiento 5 años).
- ∘
- •
Retirar el fármaco durante otros 5 años supone:
- ∘
Perder lentamente el efecto antirresortivo.
- ∘
Aumentar la DMO en columna lumbar (aproximadamente 1,5% en 5 años).
- ∘
Perder lenta y progresivamente la DMO en fémur (<3% en 5 años).
- ∘
Mantener la eficacia antifractura morfométrica vertebral y periférica.
- ∘
Uno de los pocos estudios en los que se compara el tratamiento mantenido con risedronato y su discontinuación es el publicado recientemente por Watts et al.13.
Se trata de la población del estudio VERT-NA, en el que la reducción de fractura fue del 41% después de 3 años de tratamiento con risedronato.
En el estudio de Watts et al. se observó que a pesar de que las pacientes que discontinuaban el risedronato experimentaron una pérdida de DMO en cuello de fémur el efecto antifractura de risedronato se mantenía después de un año de la discontinuación (hasta un 46% de reducción de fracturas del grupo tratado durante 3 años con un año de discontinuación respecto al grupo control sin tratamiento durante los 4 años).
¿Se ve afectada la calidad hueso con el tratamiento a largo plazo con bisfosfonatos?Un estudio con perros encontró que se acumulaban microfracturas en las costillas de los animales tratados con alendronato y risedronato durante un año, aunque a dosis 5 veces más altas que las empleadas en seres humanos14. En este estudio se observó que tanto la longitud, como la densidad y la densidad de superficie de las microfracturas fueron significativamente mayores en los perros tratados con bisfosfonatos comparados con los controles.
En este mismo sentido se ha planteado la posibilidad de que el tratamiento con bisfosfonatos a largo plazo conlleve una sobresupresión del remodelado óseo, situación en la que existiría mayor mineralización, una acumulación de hueso viejo no remodelado, y por lo tanto, un aumento de las microfracturas15.
Sin embargo, en seres humanos esto no ha quedado totalmente demostrado en estudios histológicos con series de pacientes. En un estudio con biopsias de 30 pacientes del estudio FLEX se encontró que el tratamiento con alendronato durante 5 años restaura la densidad de distribución de la mineralización por retrodispersión en mujeres posmenopáusicas hasta valores normales16. Incluso después de 10 años de tratamiento con alendronato no se observan efectos negativos sobre la mineralización del hueso.
En el caso del risedronato un estudio con biopsia ósea con la técnica Synchrotron-μTC en 19 pacientes (7 mujeres tratadas durante 5 años con risedronato y 12 mujeres premenopáusicas tratadas con placebo) demostró que a los 3 años de tratamiento con risedronato se consigue una mineralización idéntica a mujeres premenopáusicas, y que se mantiene a los 5 años17.
Recomendaciones sobre el tratamiento a largo plazo con bisfosfonatosLa American Society for Bone and Mineral Research en una publicación reciente18 en la que se revisan los posibles efectos secundarios de los bisfosfonatos, empleando especial atención a las fracturas atípicas de fémur, hace las siguientes recomendaciones:
- •
La duración óptima del tratamiento con bisfosfonatos no se conoce.
- •
Basado en estudios con alendronato y risedronato los pacientes con osteoporosis tendrán un beneficio antifractura durante al menos 5 años.
- •
Sin embargo el tratamiento continuado con BP más allá de 5 años debería reevaluarse anualmente, investigando factores como la DMO (sobre todo en cadera), la historia de fractura, la presencia de enfermedades o fármacos osteopenizantes y muy especialmente estar alerta a los nuevos datos de investigación en este campo de tan rápida evolución.
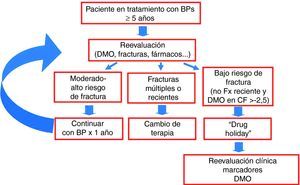
A la luz de estas observaciones proponen un algoritmo a aplicar en pacientes que estén en tratamiento durante 5 o más años con bisfosfonatos (fig. 2).
Como se puede observar después de reevaluar al paciente, si se clasifica como paciente de alto riesgo, ya sea porque presente fracturas múltiples previas ya sea porque haya presentado fracturas durante el tratamiento antirresortivo, debería valorarse la posibilidad del cambio de terapia por un osteoformador. Sin embargo, en paciente que se clasifiquen como de bajo riesgo recomiendan retirar el bisfosfonato y reevaluarlo anualmente. La duda a mi entender estriba en los pacientes de riesgo intermedio (sin fracturas múltiples, sin fracturas durante el tratamiento, pero que tengan una baja DMO en cadera o algún factor de riesgo asociado de fractura) en los que recomiendan continuar con bisfosfonatos reevaluando al paciente también año a año. La pregunta sería: ¿por qué no retirar temporalmente también el bisfosfonato a estos pacientes, que no han presentado fracturas después de 5 años o más si sabemos que el fármaco continúa con su efecto antifractura durante largo tiempo a pesar de la discontinuación, y evitar así una acumulación del mismo, con una posible sobresupresión del remodelado? Obviamente necesitamos más datos para hacer una u otra recomendación al respecto.
En resumen, los bisfosfonatos son antirresortivos potentes con capacidad de disminuir el riesgo de fractura, con unas características farmacocinéticas y un comportamiento en el hueso que hacen prever un efecto antifractura aún varios años después de retirarlos. Los estudios publicados hasta la fecha han demostrado que el tratamiento con bisfosfonatos orales es eficaz y seguro en los primeros 5 años, y que en el caso del alendronato unas vacaciones terapéuticas de 5 años después de 5 años de tratamiento no supone un aumento significativo del riesgo de fractura. En este sentido después de 5 años de tratamiento con alendronato, en pacientes de alto riesgo se debería valorar un cambio de terapia (si es posible osteoformadores), mientras que en pacientes de menor riesgo podríamos plantearnos unas vacaciones terapéuticas de al menos 5 años.
Las diferencias moleculares entre los distintos bisfosfonatos, que les confieren una diferente afinidad y potencia antirresortiva, hacen que no podamos extrapolar estas recomendaciones sobre alendronato al resto de los bisfosfonatos.