La osteoartropatía hipertrófica primaria (paquidermoperiostosis) es una enfermedad hereditaria caracterizada por engrosamiento cutáneo (paquidermia), dedos en palillo de tambor y proliferación perióstica (periostosis) con neoformación ósea subcortical. Describimos los casos de 2 hermanos de 30 y 24 años, que consultaron por dolores óseos, artralgias y oligoartritis. En ambos casos se objetivó paquidermia, hiperhidrosis, seborrea, hipocratismo digital, periostosis y derrame articular en las rodillas de características no inflamatorias. El primero había sido diagnosticado de artritis idiopática juvenil a los 15 años, mientras que el más joven también presentaba una escoliosis dorsal, gastritis hipertrófica, anemia ferropénica crónica e intolerancia a la glucosa por disfunción endocrina pancreática. Los síntomas se controlaron satisfactoriamente en ambos enfermos con etoricoxib (90mg/día) y risedronato (35mg/semana).
The primary hypertrophic osteoarthropathy (pachydermoperiostosis) is a hereditary disease characterized by skin thickening (pachydermia), finger clubbing, and proliferation of periosteum (periostitis) with subperiosteal new bone formation. We describe the cases of two brothers of 30 and 24 years, who consulted due to bone pain, arthralgia and oligoarthritis. Pachydermia, hyperhidrosis, seborrhea, digital clubbing, periostosis and non-inflammatory effusions of the knees. The first had been diagnosed with juvenile idiopathic arthritis at age 15, while the youngest also presented with a thoracic scoliosis, hypertrophic gastritis, iron deficiency anemia and glucose intolerance by pancreatic endocrine dysfunction. In both patients, symptoms were controlled satisfactorily with etoricoxib (90mg/day) and risedronate (35mg/week).
La paquidermoperiostosis u osteoartropatía hipertrófica primaria (OHP) es una enfermedad hereditaria que se caracteriza por dedos en palillo de tambor, periostosis y engrosamiento cutáneo (paquidermia), pudiendo existir además una variedad de manifestaciones clínicas que incluye, entre otras, hiperhidrosis, artralgias y artritis, cutis verticis gyrata, ptosis palpebral y gastritis hipertrófica1–6. Fue descrita inicialmente por Friedreich7 en 1868 y posteriormente por Touraine, Solente y Golé8 en 1935, quienes reconocieron su carácter familiar y describieron 3 formas de presentación: completa (hipocratismo digital, paquidermia y periostosis), incompleta (sin paquidermia) y frustra (paquidermia prominente con escasas manifestaciones esqueléticas).
La paquidermoperiostosis representa alrededor del 5% del total de las osteoartropatías hipertróficas, pero no se conoce su prevalencia en la población general. Jajic et al9 comunicaron 5 casos de OHP entre los pacientes atendidos durante un mes, en total 1.280, en las consultas externas de distintas especialidades médicas, lo que supuso el 0,16%. Tiene un marcado predominio en varones (7–9:1) y presenta agregación familiar en el 25 al 38% de los casos, postulándose mayoritariamente una herencia autosómica dominante. Los principales motivos de consulta médica son las manifestaciones dermatológicas y osteoarticulares, entre las que destacan ostealgias, hipocratismo digital, así como dolor y tumefacción articular, siendo estos 2 últimos capaces de inducir confusión diagnóstica10,11. Por este motivo hemos considerado de interés describir 2 varones jóvenes con OHP, pertenecientes a la misma familia, cuyo motivo de consulta fueron las manifestaciones en el aparato locomotor.
Casos clínicosCaso 1Varón de 30 años que consultó por tumefacción y dolor de características mecánicas en las rodillas y tobillos, síntomas iniciados en la adolescencia y que llegaron a ser incapacitantes. Había sido evaluado en los servicios de cirugía ortopédica, traumatología y reumatología de su área sanitaria, donde le diagnosticaron una artritis idiopática juvenil. Fue tratado con varios antiinflamatorios no esteroideos y bajas dosis de prednisona, así como con sales de oro intramusculares, fármacos a los que tuvo una escasa respuesta.
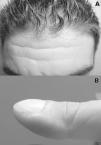
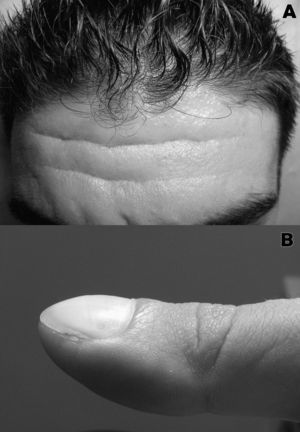
En la exploración destacaba facies seborreica con surcos nasogenianos y pliegues frontales prominentes (fig. 1A), dedos de las manos y pies cortos con deformidad distal en «palillo de tambor», uñas en «vidrio de reloj» (fig. 1B) con ángulo de Lovibond de 206°, ensanchamiento de las piernas que les proporcionaba una morfología tubular, así como escoliosis dorsal dextroconvexa. En las rodillas se apreciaba aumento de la temperatura local, moderado derrame y restricción leve y dolorosa de la flexión a 110° en la derecha y 105° en la izquierda.
Los análisis mostraron una ligera elevación de la VSG (24mm/primerah; normal<15) y de la proteína C reactiva (5,7mg/l; normal<5). Los siguientes parámetros fueron normales o negativos: hemograma, glucosa, urea, creatinina, GOT-ASAT, GPT-ALAT, GGT, fosfatasas alcalinas, bilirrubina, colesterol, triglicéridos, lacticodehidrogenasa (LDH), creatinincinasa (CK), calcio, fósforo, sodio, potasio, cloro, proteinograma, sideremia, ferritina, TSH, T4L, GH, dosificación de inmunoglobulinas (IgM, IgG, IgA), complemento (C3, C4), factor reumatoide (látex), anticuerpos antinucleares (ANA) y serología luética (treponémica y reagínica). Mediante artrocentesis se obtuvieron 21ml de líquido sinovial de la rodilla derecha y 32ml de la rodilla izquierda, de aspecto mecánico en ambos casos, y cuyo análisis mostró 320cel/mm3 con predominio linfocitario (90%) y concentraciones normales de glucosa. No se observaron cristales mediante microscopía óptica con luz polarizada.
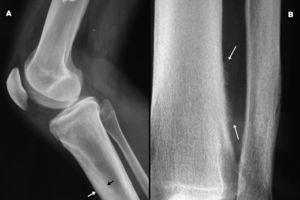
Se realizaron radiografías de tórax, columna vertebral, pelvis, manos, rodillas (fig. 2), tobillos y pies, que demostraron ensanchamiento de la cortical y periostosis en la diáfisis y metáfisis de los huesos largos (tibia, peroné, fémur). No se identificaron signos de acroosteolisis en las falanges distales. Las ecografías abdominal y cardíaca fueron normales.
Los datos clínicos y radiológicos llevaron al diagnóstico de OHP y el paciente fue tratado con etoricoxib (90mg/día) y con ácido risedrónico (35mg/semana), a lo que siguió una mejoría clínica gradual. Durante los 3 años de seguimiento no se han producido nuevos episodios de artritis y las artralgias han disminuido en intensidad, permitiéndole todas las actividades de la vida diaria.
Caso 2Varón de 24 años, que consultó por tumefacción y dolor de características mecánicas en las rodillas y tobillos. Estos síntomas se habían iniciado a los 16 años y habían motivado su estudio en otro centro, donde los análisis mostraron anemia hipocrómica microcítica asociada a ferropenia e hiperglucemias en rango diabético asociadas a bajas concentraciones séricas de insulina. Una endoscopia digestiva alta había demostrado engrosamiento de los pliegues gástricos (gastritis hipertrófica). La colonoscopia fue normal.
El fenotipo era similar al de su hermano mayor (caso 1), además de presentar lesiones de acné inflamatorio (regiones facial e interescapular), edemas con fóvea en la mitad distal de las piernas y región perimaleolar, dedos en «palillo de tambor» (ángulo de Lovibond de 202°) y un soplo telesistólico eyectivo, más audible en el foco aórtico.
La VSG y la proteína C reactiva estaban algo elevadas, con valores de 23mm/1.ah y 5,9mg/l, respectivamente. Excepto hiperglucemia (121mg/dl), hiposideremia (23μg/dl; normal: 50 a 160μg/dl) e hipoferritinemia (11ng/ml; normal: 15 a 200ng/ml), los siguientes parámetros de laboratorio fueron normales: urea, creatinina, transaminasas, GGT, fosfatasas alcalinas, bilirrubina, colesterol, triglicéridos, LDH, CK, calcio, fósforo, sodio, potasio, cloro, proteinograma, TSH, T4L, GH, dosificación de inmunoglobulinas y de complemento sérico (C3, C4). No se detectaron factor reumatoide, ANA, ANCA ni anticuerpos frente a Borrelia burgdorferi y la serología luética (treponémica y reagínica) fue negativa. La sangre oculta en heces fue repetidamente negativa. Mediante artrocentesis de la rodilla derecha, se obtuvieron 16ml de líquido sinovial de aspecto mecánico, cuyo análisis mostró 240cel/mm3 con predominio linfocitario (95%), concentraciones normales de glucosa y proteínas, así como ausencia de cristales (microscopia óptica con luz polarizada).
La radiografía de tórax fue normal. En la serie ósea, los principales hallazgos fueron el acortamiento y mayor grosor de las falanges de manos y pies, que le daban aspecto tubular, así como periostosis espiculada en el tercio inferior de la diáfisis tibial. El estudio ecocardiográfico fue informado como normal (soplo sistólico funcional).
El paciente fue tratado con etoricoxib (90mg/día) y con ácido risedrónico (35mg/semana), con importante mejoría sintomática durante los siguientes 2 años de seguimiento.
Ninguno de los familiares de primer y segundo grado presentaba rasgos fenotípicos de OHP.
DiscusiónEn conjunto, se demuestra agregación familiar en algo más de un tercio de los pacientes con OHP12,13 pero, aparte de los hermanos descritos, no pudimos localizar otros miembros de primer o segundo grado con fenotipo característico. La herencia autosómica dominante con expresión variable y penetración incompleta constituye el principal modo de transmisión de la paquidermoperiostosis; sin embargo, en algunos enfermos, la herencia ha sido de tipo autosómico recesivo e incluso ligada al cromosoma X1,14,15.
No se conoce la etiopatogenia de la OHP. Jajic et al16 comunicaron una mayor prevalencia del HLA-B12, que no se ha confirmado en otros estudios. También se ha sugerido un papel patogénico del factor de crecimiento endotelial vascular17 por la buena respuesta a octreotida y el frecuente hallazgo de hipertrofia endotelial capilar en las biopsias de piel. Recientemente, se han descrito mutaciones del gen que codifica la enzima 15-hidroxiprostaglandina-dehidrogenasa (HPGD) localizado en el cromosoma 4q33-4q34 y que provocaría altas concentraciones mantenidas de prostaglandina E2, mediador de algunos de los procesos implicados en el hipocratismo digital, engrosamiento cutáneo y periostosis18. Asimismo, Rendina et al19 hallaron un incremento de las concentraciones de interleucina 6 y desregulación del sistema osteoprotegerina/RANKL.
Los estudios histológicos de la piel pusieron de manifiesto acantosis e hiperqueratosis epidérmica, diversos grados de fibrosis y de ectasia capilar en la dermis, así como hipertrofia de las glándulas sebáceas1,5. Estos hallazgos fueron más acusados en la región periungueal. En el tejido óseo se observó hiperostosis cortical y engrosamiento del periostio con haces de tejido conjuntivo parcialmente hialinizado e hiperplasia vascular, junto con una disminución de la proporción de hueso trabecular. En casos de artritis, la membrana sinovial mostró congestión vascular y edema del estroma, infiltración por linfocitos y monocitos e incluso formación de folículos linfáticos solitarios1,5.
Los síntomas de la OHP suelen hacerse patentes durante la pubertad y son más intensos y frecuentes en los varones5,6. Entre las manifestaciones dermatológicas, al igual que lo observado en nuestros dos casos, cabe mencionar hipersecreción sebácea asociada a lesiones de acné, hiperhidrosis, engrosamiento cutáneo o paquidermia, que origina profundos surcos nasogenianos y frontales, así como los edemas en las piernas1,2,5,6,13. Son menos frecuentes la ptosis palpebral1,20,21, el desarrollo de pliegues cerebriformes en el cuero cabelludo y frente (cutis verticis gyrata), así como la rarefacción del vello facial y púbico. En el aparato locomotor destacan los dedos en «palillo de tambor», las artralgias (50-70%) y ostealgias, que empeoran con la ingesta de alcohol, así como el derrame articular, sobre todo en las rodillas y los tobillos, generalmente de características no inflamatorias. Sin embargo, como ocurrió en nuestros casos, un tercio de los pacientes presenta tumefacción, dolor e impotencia funcional, de suficiente intensidad como para interferir con las actividades de la vida diaria5,12, lo que plantea un diagnóstico diferencial con las artropatías inflamatorias. Además, la comorbilidad es posible y se ha comunicado la asociación de paquidermoperiostosis con espondilitis anquilosante22, artritis reumatoide11 y reumatismo palindrómico23. También se ha descrito coexistencia de onicopatía psoriásica y OHP, con la subsiguiente dificultad para la diferenciación con una artritis psoriásica, sobre todo en su variante de onicopaquidermoperiostitis24,25. En la paquidermoperiostosis, a diferencia de la osteoartropatía hipertrófica secundaria, es excepcional la observación de artritis simétricas con intenso componente inflamatorio o con proliferación sinovial villonodular14. Es posible la paquidermia con mínima afectación ósea y manifestaciones osteoarticulares prominentes sin paquidermia5,26,27. Otras manifestaciones son ginecomastia, trastornos de la dentición28 y el retraso de las suturas craneales cuando la enfermedad se inicia en la primera infancia29.
Durante la evolución de la OHP pueden desarrollarse neuropatías compresivas, predominantemente periféricas, como el síndrome del túnel carpiano (o tarsiano) y, rara vez, osteonecrosis de la cabeza femoral30. En raras ocasiones se han observado fracasos medulares en relación con hiperostosis endostales masivas1.
Las radiografías simples permiten observar periostosis en costillas, cráneo, huesos pélvicos pero, sobre todo, en los huesos largos, tanto en la diáfisis como en metáfisis y epífisis. Otro hallazgo frecuente es la acroosteolisis de las falanges distales31. Las gammagrafías con metilendifosfonato de Tc99m, en más de un tercio de los pacientes sintomáticos, objetivan hipercaptación en las áreas de aposición perióstica activa y en las articulaciones con signos inflamatorios1. Aunque se ha realizado en pocos casos, la termografía puso de manifiesto hipotermia, a veces intensa, en las partes acras. Mediante capilaroscopia se han visualizado capilares dilatados y tortuosos2.
Más del 20% de los pacientes con OHP presenta gastritis hipertrófica o úlcera gástrica, y en algunos de ellos se han hallado elevadas concentraciones séricas de pepsinógeno2,32,33; sin embargo, otros procesos del aparato digestivo pueden considerarse asociaciones casuales, como poliposis gástrica, adenocarcinoma gástrico34, enfermedad de Crohn35 o enteropatía pierdeproteínas36. Anecdóticamente también se ha descrito comorbilidad dermatológica como carcinomas escamosos faciales37, mucinosis papular38, queratodermia palmoplantar39 o pioderma gangrenoso40.
El diagnóstico se establece a partir de los hallazgos clínicos y radiográficos. Es necesario excluir las formas secundarias de osteoartropatía hipertrófica, mucho más frecuentes (95% casos), especialmente las asociadas a neoplasias pulmonares41 y, en menor grado, a cirrosis hepática, cardiopatías, enfermedad pulmonar obstructiva crónica, bronquiectasias y algunas neoplasias42,43.
Como tratamiento sintomático de las artralgias y ostealgias se suele emplear antiinflamatorios no esteroideos y cuando coexiste una oligoartritis refractaria puede recurrirse a la infiltración intraarticular de esteroides de depósito1,5. No existe un consenso sobre la medicación de fondo, pero se han comunicado buenos resultados en casos aislados o en pequeñas series de pacientes con los siguientes fármacos: octreotida17, colquicina44, retinoides45, citrato de tamoxifeno46,47 y bisfosfonatos48,49. La colquicina y los retinoides mejoraron las manifestaciones cutáneas, mientras que el tamoxifeno y los bisfosfonatos aliviaron significativamente los síntomas referidos al aparato locomotor, sobre todo, artralgias y ostealgias. El uso de tamoxifeno estuvo basado en el hallazgo previo de sobreexpresión de los receptores nucleares para los esteroides asociados a niveles disminuidos de receptores citosólicos para andrógenos y para progesterona50, por lo que la reducción de la actividad estrogénica podría ser una estrategia terapéutica en la OHP. La administración de bisfosfonatos tiene como objetivo reducir el índice de remodelamiento óseo, que está aumentado en las fases activas de esta enfermedad48,49,51. La cirugía plástica se reserva para aquellos pacientes con ptosis palpebral significativa52 o con trastornos estéticos graves5,21. En nuestros pacientes, como tratamiento sintomático y para reducir la posibilidad de gastropatía por antiinflamatorios no esteroideos, se administró etoricoxib. Por otra parte, se recurrió a risedronato oral para el control de las manifestaciones reumatológicas con buenos resultados clínicos.