La osteonecrosis vertebral se caracteriza por presentar el fenómeno de vacío intravertebral. Es un proceso poco frecuente y aunque puede ser debido a diferentes afecciones, la causa más frecuente es la postraumática. La explicación de que aparezca gas intravertebral no es del todo conocida. Presentamos el caso de una paciente de 74 años que después de sufrir un traumatismo vertebral inició clínica de dolor dorsolumbar intenso. El estudio radiológico simple, la tomografía computarizada y la resonancia magnética confirmaron el fenómeno del vacío intravertebral. Hemos hecho una revisión de este signo radiológico y comentamos la evolución después de vertebroplastia percutánea.
Vertebral osteonecrosis is characterized by the presence of the intravertebral vacuum phenomenon. It is a relatively uncommon disease and although it may be caused by different pathologies, the most frequent cause is posttraumatic. The explanation for the presence of intravertebral gas is not known completely. We present the case of a 74-year-old patient who after suffering a vertebral traumatism, to complain of intense vertebral pain. A simple radiological study, CT scan, and magnetic resonance confirmed the presence of intravertebral vacuum phenomenon. We studied this radiological sign and then commented on its evolution after percutaneous vertebroplasty.
El fenómeno del vacío intravertebral (FVI) es un signo radiológico muy poco frecuente y, aunque no patognomónico, es la característica más relevante de la osteonecrosis vertebral1. No fue hasta el año 1979 en que Maldague et al2 asociaron esta presencia de gas con la isquemia del cuerpo vertebral. A pesar de haber algunos casos descritos de osteonecrosis sin colapso vertebral3, en la mayoría de las ocasiones el fenómeno del vacío intravertebral se localiza en una vértebra fracturada y colapsada, especialmente en gente mayor y con osteoporosis previa, aunque el mecanismo exacto de la formación de gas intravertebral es desconocido. El propósito de este artículo es presentar el caso de una mujer con fractura traumática vertebral que desarrolló FVI y adicionalmente hemos realizado una revisión de la literatura al respecto, y finalmente se comenta la progresión del caso después de vertebroplastia percutánea.
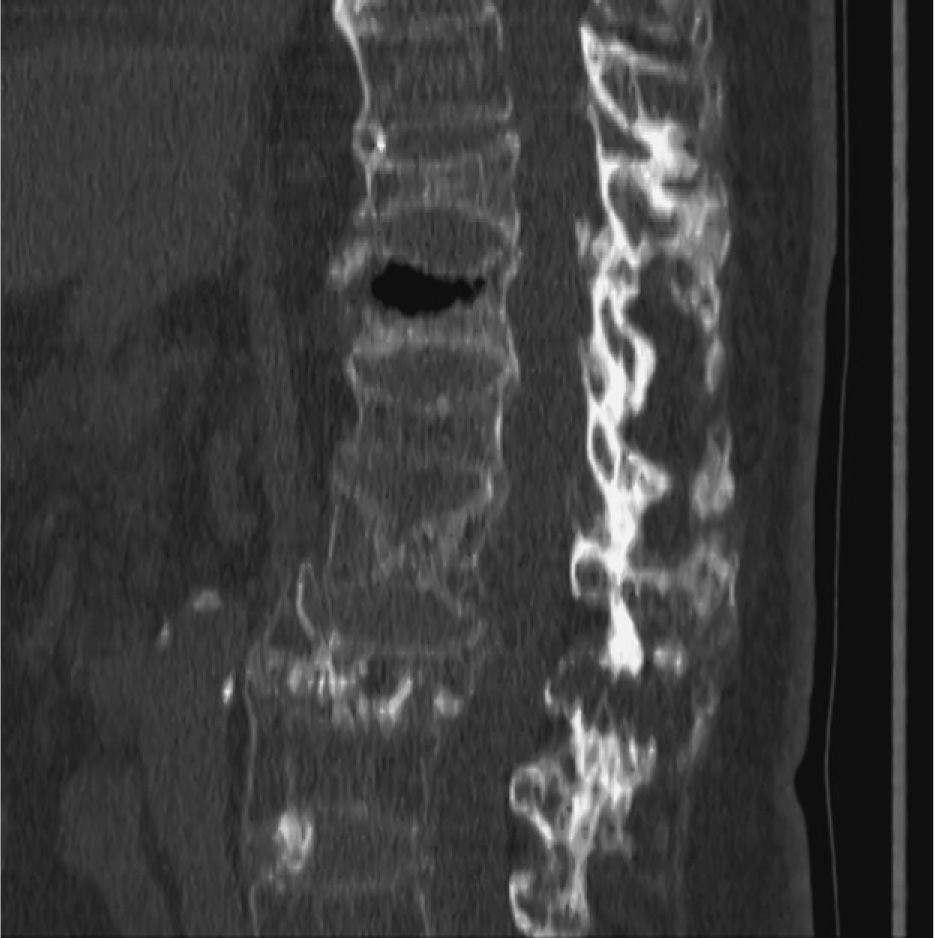
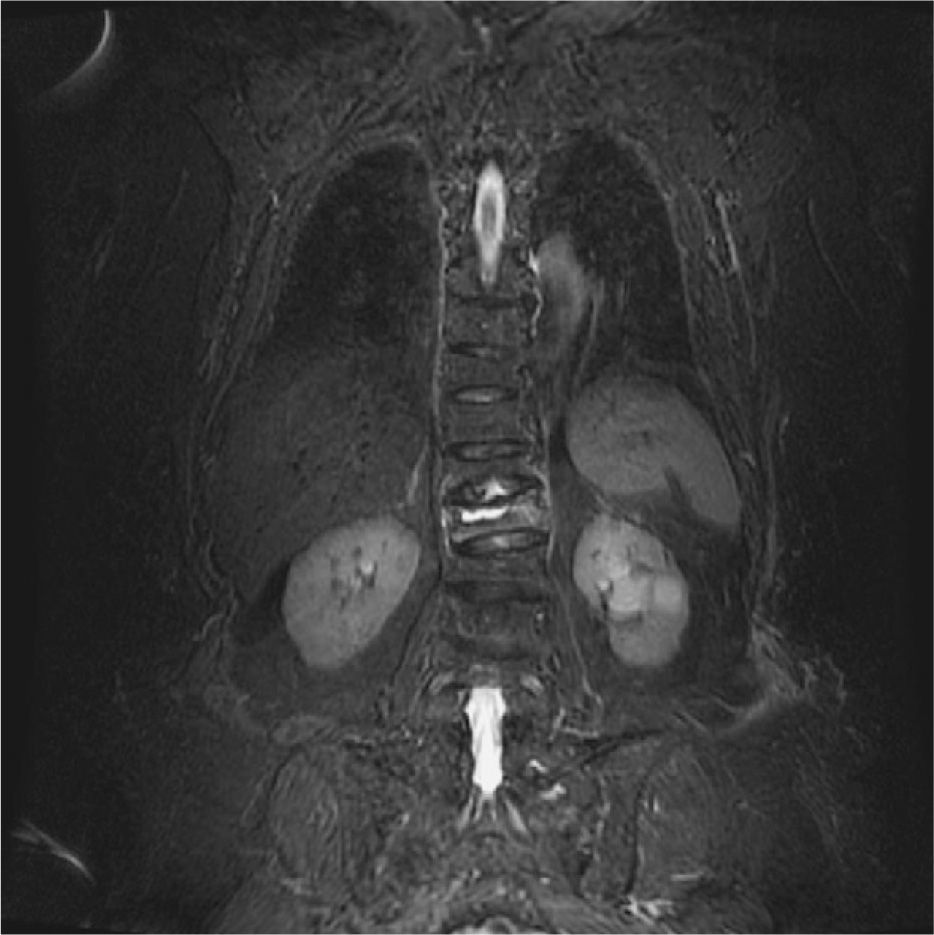
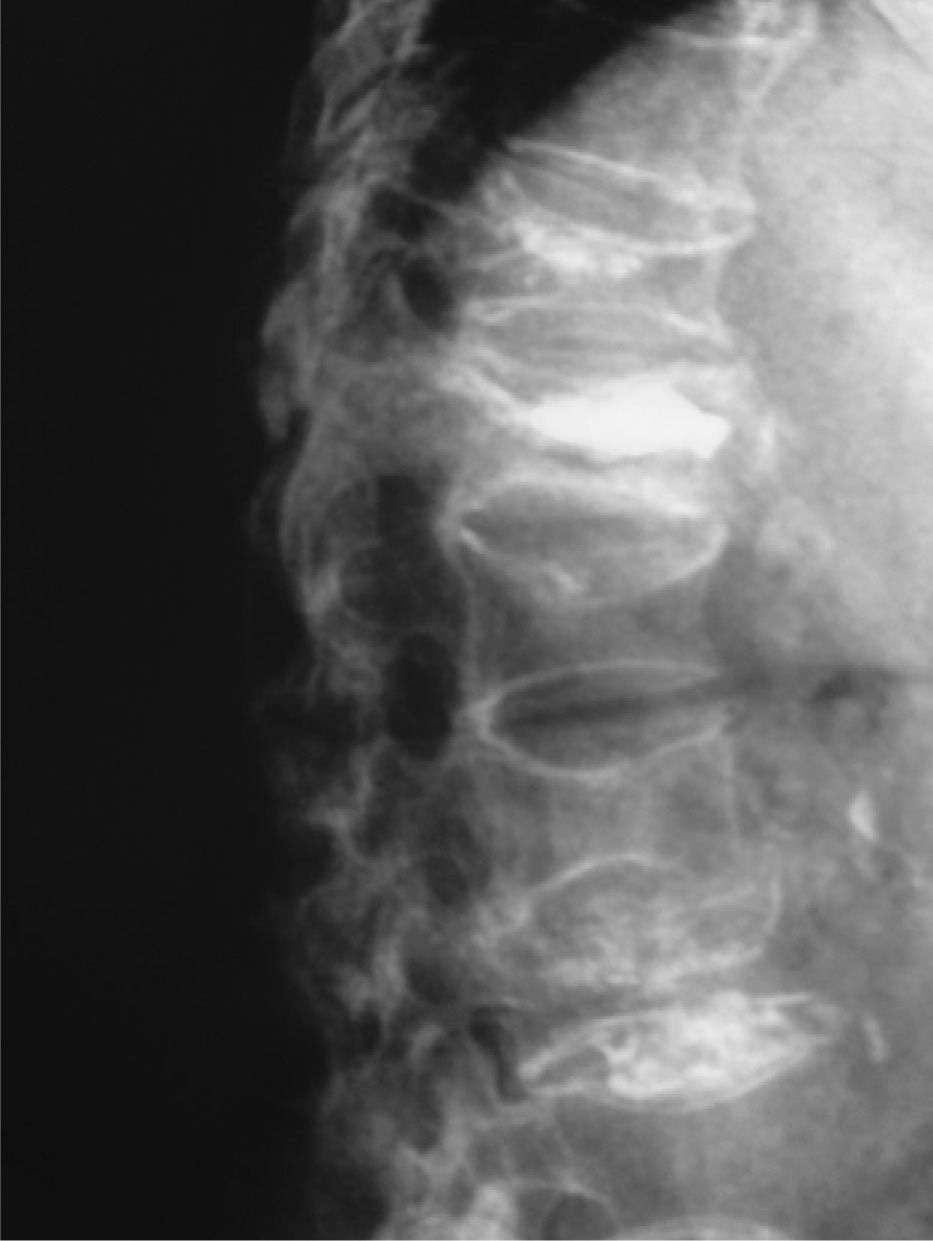
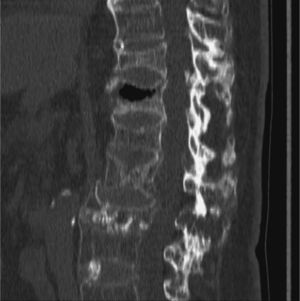
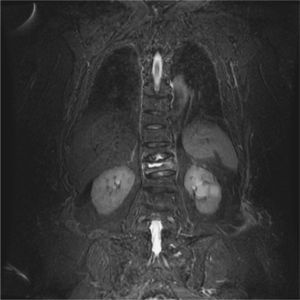
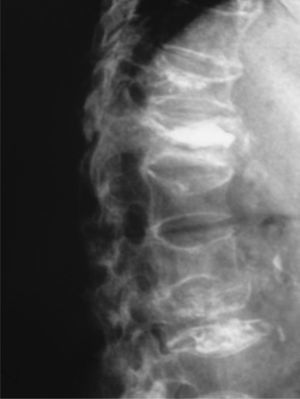
Caso clínicoMujer de 74 años de edad, con antecedentes personales de hipertensión arterial tratada con atenolol 100mg/día y síndrome depresivo en tratamiento con venlafaxina 75mg/día, diagnosticada de osteoporosis 10 años antes con fractura de Colles bilateral hacía 4 años y varias fracturas vertebrales postraumáticas (D9, L2 y L3), en tratamiento con 2g al día de ranelato de estroncio, 1.000mg al día de calcio y 400 U al día de vitamina D. Su estado general era aceptable, cuando en noviembre de 2006 sufrió una aparatosa caída casual sobre su espalda por lo que quedó prácticamente inmovilizada por el dolor intenso en la columna dorsolumbar. Fue trasladada a urgencias del hospital de referencia donde se le practicó analítica y radiología vertebral y con el diagnóstico de fracturas vertebrales recientes y antiguas fue dada de alta al domicilio; se le recomendó reposo absoluto y antiálgicos (paracetamol 1g/8h, tramadol 150mg/12h e ibuprofeno 600mg/12h). Se cambió el tratamiento de ranelato de estroncio por teriparatida subcutánea y 1 mes después se trasladó a la paciente para completar estudio analítico y radiológico por persistencia de intenso dolor dorsolumbar, limitación grave de la movilidad e intolerancia a la deambulación. En la analítica destacaba: urea, 61 (valores normales, 10–50) mg/dl; ácido úrico, 7,5 (2,4-6) mg/dl; colesterol, 260 (150–220) mg/dl; ALT, 37 (5–31) U/l; ferritina, 311,5 (30–300) ng/ml; PCR, 8,6 (0,01-6) mg/l, y PTH intacta, 2,2 (1,6-6,9) pmol/l. El resto de la analítica: hemograma, VSG, proteinograma, hormonas tiroideas, metabolismo fosfocálcico, calciuria y fosfaturia 24h, CEA, vitamina D3 y telopéptidos (NTX y CTX) estaban dentro de la normalidad. Durante una semana y por este orden se realizaron las pruebas de imagen: radiografía simple de columna dorsolumbar: fractura-aplastamiento vertebral en D9, D11, L1, L2 y L3. Tomografía computarizada (TC) de columna dorsal: fractura-aplastamiento en D12 con fenómeno de vacío intravertebral muy indicativo de osteonecrosis (fig. 1), aplastamientos vertebrales en D9, D11, L2 y L3. Gammagrafía ósea con 99mTc: reacción osteogénica intensa en cuerpo vertebral de D12. Resonancia magnética (RM) dorsolumbar: fracturas osteoporóticas antiguas en grado moderado en D9, L1 y graves en D11 y L3. En D12 fractura osteoporótica de grado moderado, aguda-subaguda, con disminución difusa de la señal en secuencias T1 y un aumento difuso de la señal en secuencia potenciada en T2 con supresión grasa (STIR). Centralmente, imagen de vacío de señal en ambas secuencias, secundaria a aire intravertebral y foco de intensidad líquida en STIR muy indicativo de osteonecrosis (fig. 2). Por la persistencia de la dorsolumbalgia invalidante y ante las imágenes radiológicas se consultó el caso con el Servicio de Radiología y Reumatología del IMAS Hospital del Mar de Barcelona y la paciente ingresó, 2 meses después del traumatismo, para vertebroplastia de vértebra D12 que se realizó por vía yuxtapedicular derecha con 2–3ml de metilmetacrilato y también de cuerpo vertebral de D11 que presentaba aplastamiento antiguo, pero con cierto edema posterior también indicativo de necrosis vertebral, igualmente por vía yuxtapedicular derecha y con 2ml de metilmetacrilato. La tolerancia al procedimiento fue buena y la respuesta al dolor, inmediata (EVA previo, 8/10; EVA posvertebroplastia, 3/10). Un mes después de la intervención la paciente seguía con cierta limitación a la movilidad dorsolumbar y el único tratamiento que recibía era teriparatida subcutánea y 2.000mg diarios de calcio con 800 U de vitamina D sin ningún tipo de analgesia, con un EVA de 2/10. En la figura 3 se muestra la radiografía simple de columna dorsal, 6 semanas después de la vertebroplastia.
El FVI revela la presencia de gas dentro del hueso. Suele estar compuesto por nitrógeno en un 95% y, en menor cantidad, oxígeno y dióxido de nitrógeno. Desde la descripción de Maldague et al2, se admite que la fisiopatología del FVI es atribuida a una osteonecrosis vertebral, relativamente frecuente en gente mayor y con osteoporosis, en los que hay inadecuada vascularización vertebral, error en el proceso reparativo y alteración en la cicatrización, aunque el mecanismo de la formación de este gas intravertebral permanece en hipótesis. La frecuente observación de gas discal adyacente a un FVI ha hecho proponer la hipótesis de una posible migración de gas proveniente de un disco contiguo a través de una plataforma vertebral fracturada4,5. También se ha propuesto que podría ser resultado de la vaporización y la acumulación en la grieta del gas soluble que permanece disuelto en los tejidos que envuelven a la vértebra6, o mucho más raro, y sin tener relación con el caso que aportamos, la producción de gas intravertebral podría estar en relación con osteomielitis causada por bacterias formadoras de gas7.
El FVI puede observarse en una radiografía anteroposterior y lateral de columna en forma de una imagen lineal o en media luna, transparente, y que, curiosamente, puede intensificarse en extensión de la columna o desaparecer en flexión. En imagen con TC la colección gaseosa muestra una forma más homogénea e irregular que la radiografía. En el caso que presentamos la radiografía inicial de columna dorsal no hacía sospechar la osteonecrosis al no verse el FVI, en cambio sí se detectó con TC 1 mes después del traumatismo, esto quizá fuera debido a que el hematoma intraóseo, que se da en el colapso vertebral agudo, ocupa las hendiduras entre los fragmentos óseos e impide la colección de gas entre estas hendiduras. Tanto la gammagrafía ósea, en la que se observa un aumento inespecífico de captación de la vértebra afectada, como la RM, ayudan a confirmar la localización. Con la RM en secuencia T1 se ve una imagen de baja intensidad de densidad aire, pero en T2 esta intensidad depende del tiempo y la posición del paciente: en los primeros 10min desde la posición supina las imágenes que se ven son de baja intensidad, entre 20 y 40min la intensidad es marcadamente alta, por contenido fluido que indica la afluencia lenta de líquido dentro de la grieta7. Estos cambios de señal indican que estamos ante un proceso agudo susceptible de tratamiento con vertebroplastia.
El tratamiento de la osteonecrosis vertebral es el mismo que el de la fractura vertebral osteoporótica, reposo, analgesia e inmovilización, y si en el transcurso de 4 o 6 semanas persiste el dolor, y descartadas complicaciones neurológicas, musculares u ortopédicas, deben considerarse tratamientos más agresivos como la vertebroplastia o la cifoplastia8. La paciente del caso que presentamos no mejoró después del primer mes de tratamiento no intervencionista y, ante el riesgo de colapso vertebral severo, se decidió realizar vertebroplastia percutánea. Esta técnica consiste en la inyección percutánea de polimetilmetacrilato dentro del cuerpo vertebral de la vértebra osteonecrótica con una cánula por vía pedicular, yuxtapedicular o posterolateral, con guía fluoroscópica o TC. Finalizado el procedimiento se retiran las agujas, se mantiene al paciente en decúbito durante 1 o 2h y se le da de alta. El alivio del dolor puede apreciarse generalmente entre 2 y 24h después de la intervención, como ocurrió en nuestra paciente. La mayoría de las series publicadas hasta la fecha suelen ser de estudios retrospectivos y coinciden en una respuesta terapéutica funcional del orden del 90%, el número de vértebras tratadas varía entre 1 y 3 por paciente y la tasa de complicaciones posterapéuticas, como extravasación de cemento, hemorragias u otras, se estima en menos del 10%9–11. Estudios prospectivos han demostrado mejoría en la alineación de la columna de los pacientes tratados por corrección de cifosis o restauración de la altura del cuerpo vertebral12–14. Algunos trabajos15,16 han demostrado, sin embargo, un alto riesgo de nuevas fracturas, que entre el 40 y el 50% se dan en vértebras adyacentes a la vertebroplastia y más precoces que otras fracturas, lo que hace pensar en algún conflicto mecánico entre la vértebra osteoporótica y la cimentada.
Un mes después de la intervención la paciente que presentamos permanecía con cierta limitación a la funcionalidad, pero no tomaba antiálgicos y mostraba un alto grado de satisfacción.
Aprovechamos la publicación de este caso clínico para recordar a la Dra. Mónica Sanmartí García, autora de una de las mejores revisiones sobre la osteonecrosis vertebral1 y que durante el tiempo que estuvo trabajando con nosotros (Clínica de Ponent) dio muestras de gran profesionalidad y compañerismo.