El sistema hemostático actúa en concierto con la inflamación, de forma que tras la respuesta inflamatoria diversos mediadores activan el sistema hemostático a través de disfunción endotelial, activación plaquetar y de coagulación, promoviendo la trombosis, lo que se ha denominado tromboinflamación. En este proceso adquiere especial relevancia el inflamasoma, cuya estimulación promueve respuestas inmunes innata y adaptativa. La activación del inflamasoma juega un papel fisiopatológico importante en diversas patologías que cursan con fenómenos inflamatorios y trombóticos. El papel de la tromboinflamación se ha puesto de relevancia en la pandemia por COVID-19, en la que se ha descrito una tormenta de citocinas como uno de los mecanismos responsables.
The haemostatic system acts in concert with inflammation, so that after inflammatory response various mediators activate the haemostatic system through endothelial dysfunction, platelet activation and coagulation promoting thrombosis, which is termed thromboinflammation. In this process, the inflammasome acquires special relevance; its stimulation promotes innate and adaptive immune responses. Inflammasome activation plays an important physiopathological role in several disorders with inflammatory and thrombotic phenomena. The role of thromboinflammation has become relevant in the COVID-19 pandemic, in which a cytokine storm has been described as one of the responsible mechanisms.
La supervivencia de los organismos vivos depende de su capacidad de promover una respuesta rápida y efectiva contra la infección, la hemorragia y la lesión tisular gracias al concurso de mecanismos de defensa innatos, como el sistema hemostático y el sistema inmune.
El sistema hemostático actúa en concierto con la cascada inflamatoria creando un ciclo hemostasia-inflamación, en el que cada uno de los procesos promueve la activación del otro, siguiendo un sistema de retroalimentación positivo. La comunicación entre ambos se produce a nivel de todos los componentes del sistema hemostático, incluyendo células endoteliales, plaquetas, proteínas de la coagulación, sistemas anticoagulantes naturales y actividad fibrinolítica. Durante la respuesta inflamatoria, diversos mediadores, en particular citocinas, juegan un papel central afectando el sistema hemostático a través de la disfunción endotelial, aumento de la reactividad plaquetar, activación de la cascada de la coagulación, disminución de la función de los sistemas anticoagulantes naturales y supresión de la actividad fibrinolítica. La interacción entre hemostasia e inflamación explica la tendencia protrombótica, lo que se conoce como tromboinflamación1. En este proceso adquiere especial relevancia el inflamasoma, una plataforma molecular que se desencadena como una respuesta innata del organismo a la presencia de patógenos, pero cuya activación anormal conduce a numerosos estados inflamatorios y procesos cardiovasculares de naturaleza trombótica.
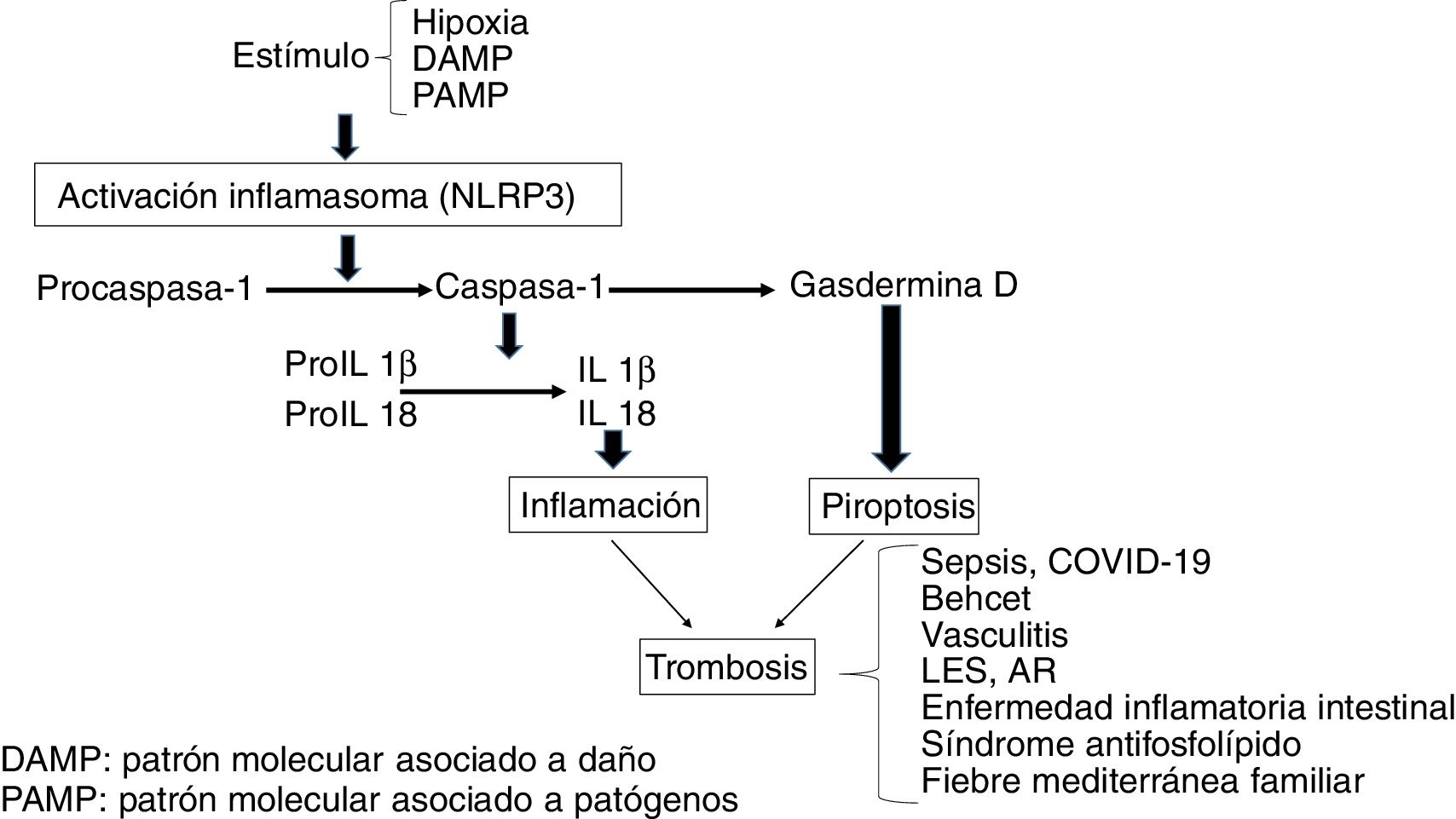
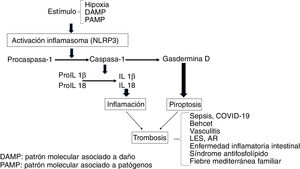
InflamasomaSe trata de una plataforma multimérica que consta de una proteína sensora, una proteína adaptadora y una proteína efectora, que es una cisteína proteasa denominada procaspasa-1. La proteína sensora incluye NLRs [receptores del tipo Nucleotide-binding Oligomerization Domain (NOD) y Leucine Rich-Repeat (LRR) y la molécula adaptadora ASC (Apoptosis-Associated Speck-like protein). Entre los diversos tipos de inflamasomas, el mejor caracterizado es el NLRP3, también denominado criopirina, cuyo gen se encuentra en el cromosoma 1, por su participación en los procesos inflamatorios y su expresión en células de la inmunidad innata, tales como macrófagos, monocitos, células dendríticas, neutrófilos, linfocitos, células epiteliales, células endoteliales y osteoclastos2,3. Estas estructuras están involucradas en el reconocimiento de estímulos del tipo de patrones moleculares asociados a patógenos (PAMPs) o asociados a daño (DAMPs). Tras la exposición a estos estímulos el inflamasoma forma un complejo, de forma que procaspasa-1 se convierte por un proceso autocatalítico en caspasa-1. A su vez la caspasa-1 convierte interleucina 1β (IL1β) e IL18 en sus formas activas promoviendo inflamación. La activación inflamatoria secundaria a DAMPs se denomina inflamación estéril en contraposición a la inducida por PAMPs4-7.
La estimulación del inflamasoma por PAMPs y DAMPs desencadena eventos proinflamatorios y antimicrobianos a través de las respuestas innata y adaptativa8. Además, las caspasas escinden Gasdermina D favoreciendo el proceso de piroptosis, que conlleva la formación de poros en la membrana celular (p.ej., en monocitos), lo que favorece la generación de micropartículas ricas en factor tisular (FT)9. El FT es el principal activador del sistema hemostático in vivo y contribuye a la trombosis, al activar los factores IX y X de la coagulación y promover la generación de trombina que convierte el fibrinógeno en fibrina, que es el componente estructural más importante del trombo. Finalmente, el inflamasoma induce una respuesta adaptativa mediada por linfocitos T a través de la activación de receptores Toll-like (TLRs) y el concurso del factor de transcripción NFkB. Como resultado se produce liberación de citocinas proinflamatorias, que también van a favorecer los procesos trombóticos (fig. 1)10. A nivel experimental se ha demostrado activación del inflamasoma (NLRP3) y liberación de IL1β en ratones deficientes en CD39, (una ectonucleotidasa cuya deficiencia se asocia con enfermedades inmunes), los cuales mostraban aumento de la expresión de FT, fibrina y formación de trampas extracelulares de neutrófilos (NETs) indicando participación de la inmunidad innata y la creación de un ambiente protrombótico11.
Mecanismos por los que la inflamación induce alteración hemostáticaIndependientemente de la etiología, la inflamación contribuye a alterar el balance entre las propiedades procoagulantes y anticoagulantes del endotelio vascular, que adquiere un fenotipo protrombótico. Una vez activadas, las células endoteliales secretan factores procoagulantes y antifibrinolíticos, como FT, factor von Willebrand, tromboxano A2 e inhibidor del activador tisular del plasminógeno (PAI-1). Cuando la integridad vascular se pierde, se expone el FT que se une al factor VII e inicia la activación de la coagulación in vivo con generación de trombina que convierte el fibrinógeno en fibrina. Además, la activación endotelial conlleva aumento de moléculas de adhesión como VCAM-1 e ICAM-1 que juegan un papel importante en la interacción de neutrófilos y plaquetas y en la liberación de citocinas proinflamatorias como IL1, IL6 y TNF-α, que también van a mediar las acciones procoagulantes del endotelio. Finalmente, la activación endotelial interfiere en la función de los sistemas anticoagulantes naturales, como el sistema de la proteína C y el inhibidor de la vía del factor tisular (TFPI), favoreciendo un entorno protrombótico. La inflamación conlleva, asimismo, activación plaquetar con liberación de sustancias procoagulantes y citocinas proinflamatorias que promueven un estado procoagulante12–14.
Mecanismos por los que la activación hemostática promueve la respuesta inflamatoriaLa comunicación entre inflamación y hemostasia es bidireccional. Componentes individuales del sistema hemostático, tales como factor Xa o el complejo FT/VIIa están involucrados en la respuesta inflamatoria a través de la producción de mediadores inflamatorios por las células endoteliales, los leucocitos y las plaquetas. Un mecanismo importante por el que los factores de coagulación aumentan la respuesta inflamatoria es mediante la unión a receptores activados por proteasas o PARs. Los PARs son una familia de receptores con cuatro miembros, PAR-1 a PAR-4, que se localizan en células endoteliales, leucocitos, plaquetas, fibroblastos y células musculares lisas de forma que, tras la activación proteolítica por el factor Xa o el complejo FT/VIIa, se produce una respuesta inflamatoria con liberación de citocinas, quimiocinas, moléculas de adhesión y factores de crecimiento. Por consiguiente, los PARs juegan un papel fundamental en la relación entre inflamación y hemostasia12–14.
Estados protrombótico/proinflamatorios asociados con el inflamasomaLa activación del inflamasoma juega un papel fisiopatológico importante en diversas situaciones clínicas en las que la interacción entre coagulación e inflamación contribuye a un fenotipo protrombótico15.
Infección por COVID-19. La actual pandemia provocada por el coronavirus COVID-19 representa un buen ejemplo de infección vírica asociada a una respuesta inflamatoria sistémica y activación de la coagulación en los pacientes sintomáticos. Si bien, como se ha señalado anteriormente, la coagulación intravascular diseminada (CID) es una complicación reconocida de las infecciones bacterianas, la infección por coronavirus también puede causarla y condicionar fenómenos trombóticos en diversos territorios. Aunque el mecanismo de la coagulopatía no se ha establecido con precisión, es conocido que las infecciones virales inducen una respuesta inflamatoria sistémica acompañada de una «tormenta de citocinas», que provoca una alteración del balance entre los mecanismo pro- y anticoagulantes y ello favorece la disfunción endotelial, elevación del factor von Willebrand y de factor tisular, promoviendo activación de los mecanismos de coagulación. Las alteraciones de coagulación y complicaciones trombóticas son frecuentes en estos pacientes. En una serie retrospectiva que incluyó 183 pacientes Tang et al. reportaron que un 71,4% de los que fallecieron cumplían criterios de CID, frente al 0,6% de los supervivientes16. En esta y otras series se describieron alteraciones de las pruebas de coagulación incluyendo aumento del dímero D (36-50%), prolongación del tiempo de protrombina (30%) y tromboplastina parcial activado (TTPA) (16%) y trombocitopenia (20-30%). Los pacientes infectados por este virus además de desarrollar CID pueden presentar trombosis venosas y/o embolismo pulmonar, así como arteriales, habiéndose descrito episodios de isquemia en los dedos de las extremidades inferiores que pueden ocasionar gangrena. Resultados muy recientes obtenidos a partir de pacientes en el área de Wuhan en China han demostrado que el dímero D, un marcador de generación de trombina y de fibrinólisis, constituye un índice pronóstico relevante de mortalidad. Dichos estudios indican que niveles de dímero D superiores a 1000ng/mL se asocian con un riesgo 18 veces superior de mortalidad, hasta el punto de que en la actualidad se incluyen en el screening de todo paciente sintomático COVID-19 positivo. El hecho de que una coagulopatía esté presente en estos pacientes ha promovido que se planteen estrategias antitrombóticas, sobre todo en los pacientes que ingresan en la UCI y/o muestran daño orgánico o episodios isquémicos como el descrito previamente. Si bien aún no se ha establecido la mejor estrategia antitrombótica, parece que las heparinas de bajo peso molecular a dosis profilácticas o intermedias deberían indicarse en estos pacientes tras su ingreso en UCI o cuando los valores de dímero D sean 4 veces superiores a los normales16–18.
Sepsis. Es un síndrome clínico caracterizado por una respuesta exagerada del huésped a la infección, lo que conlleva una respuesta inflamatoria incontrolada y activación generalizada del sistema hemostático. Tras la exposición a patógenos, toxinas microbianas o PAMPs las células endoteliales adquieren un fenotipo proapoptótico, proinflamatorio y protrombótico. Además se produce daño del glicocálix y disfunción del tono vascular. Una complicación frecuente de los pacientes con sepsis es la CID, que se caracteriza por activación generalizada de la coagulación mediada por el FT en respuesta a citocinas proinflamatorias. Además se produce un descenso de la función de los anticoagulantes naturales y supresión de la fibrinólisis mediada por aumento de PAI-1. El resultado es la microtrombosis generalizada que conduce a daño orgánico y conlleva elevada mortalidad. Son numerosas las evidencias que implican al inflamasoma (NLRP3) en la patogenia de la sepsis, con un efecto sobre la generación de IL1β, la respuesta mitocondrial, así como por efectos cardiovasculares, renales y a nivel del sistema nervioso central19–21.
Enfermedad de Behcet. Se trata de una vasculitis multisistémica que causa úlceras orales y genitales, lesiones cutáneas, artritis, uveítis, úlceras gastrointestinales y manifestaciones trombóticas venosas y arteriales en el 12% de los casos, siendo las que afectan al territorio venoso las más frecuentes. La participación de neutrófilos y generación de NETs se ha relacionado con el riesgo trombótico. Se ha observado, asimismo, aumento de la expresión de NLRP3 e IL1β22,23.
Vasculitis ANCA positiva. El tromboembolismo venoso es una complicación frecuente en pacientes con autoanticuerpos antineutrófilo (ANCA). Se ha observado aumento de FT y micropartículas procoagulantes que contribuyen a un estado de hipercoagulabilidad. También existe un aumento de citocinas, tales como IL1β y TNF-α, que contribuyen al aumento de FT responsable de la trombosis, así como expresión aumentada de NLRP3, NLRC5, IL1β e IL1824,25.
Enfermedad inflamatoria intestinal. Junto con la enfermedad de Crohn y la colitis ulcerosa se asocian con un riesgo aumentado de tromboembolismo venoso y arterial, posiblemente relacionado con cambios celulares y moleculares involucrados en el proceso hemostático. Se ha descrito que dicho riesgo es de 2 a 3 veces superior al de la población general exacerbándose durante los periodos de actividad y reduciéndose en los de remisión. La enfermedad inflamatoria intestinal es, asimismo, un factor de riesgo para trombosis esplácnicas, portal y mesentérica y se asocia con un aumento de riesgo de infarto de miocardio e ictus. Entre los mecanismos propuestos se ha descrito aumento de citocinas inflamatorias que contribuyen a un estado protrombótico manifestado como trombocitosis, aumento de FT, II, V, VII, VII y X y defecto de fibrinólisis. El uso frecuente de corticoides puede exacerbar el estado protrombótico, al que se suman otros factores como desnutrición y colocación de catéteres venos centrales. Se ha observado expresión aumentada de NLRP3 e IL1β y disminuida de NLRP6 y NLRP1226,27.
Lupus eritematoso sistémico (LES) y artritis reumatoide (AR). Diversas enfermedades autoinmunes como LES y AR se consideran un factor de riesgo independiente para el desarrollo de trombosis venosas y arteriales, las cuales contribuyen a incrementar la mortalidad (hasta el 25%) de estos pacientes, hecho en parte relacionado con la presencia de anticuerpos antifosfolípidos28,29. Además, las enfermedades cardiovasculares de naturaleza aterosclerótica representan una importante causa de morbimortalidad, lo que se ha relacionado con disregulación inmune, hiperhomocisteinemia, inflamación y disfunción endotelial, con expresión de moléculas de adhesión (ICAM-1 y VCAM-1) y factores procoagulantes. En ambas entidades se ha descrito expresión aumentada de NLRP3, aumento de caspasa-1 e IL1β e IL1830,31. Asimismo, polimorfismos en NLRP1 se han asociado con estas enfermedades32,33. La disregulación apoptótica está, asimismo, presente en pacientes con enfermedades reumáticas, de forma que en células inflamatorias como en los linfocitos disminuye la apoptosis por sobreexpresión de BCL2 induciendo daño tisular con mayor exposición de antígenos y producción de autoanticuerpos34.
Síndrome antifosfolípido. Se considera el estado trombofílico adquirido más frecuente, definido por trombosis o morbilidad gestacional asociada a la presencia de anticuerpos antifosfolípidos. La trombosis venosa a nivel de extremidades inferiores y de la trombosis en la circulación cerebral son los lugares más comunes de aparición de trombosis venosa y arterial, respectivamente. Los anticuerpos antifosfolípidos juegan un papel patogénico importante, ya que inducen trombosis por diversos mecanismos, tales como activación endotelial y monocitaria con aumento de FT y tromboxano A2. Además, se ha demostrado activación del inflamasoma vía NLRP3 con aumento de caspasa-1 y producción de IL1β35,36. En el síndrome antifosfolípido se ha descrito además que un aumento de apoptosis induce la exposición de fosfatidilserina, lo que representaría un mecanismo adicional que favorecería la actividad procoagulante37.
Fiebre mediterránea familiar. Se caracteriza por fiebre aguda y recurrente acompañada de poliserositis, siendo frecuentes las trombosis arteriales y venosas como consecuencia de lesión/disfunción endotelial. La hipótesis más actual se basa en el papel patogénico del gen MEFV, que codifica una proteína de la familia de las pirinas. Una mutación en dicho gen induce un aumento de la expresión leucocitaria de citocinas proinflamatorias (IL1, IL6, IL18), que inducen daño endotelial y activan la coagulación favoreciendo la trombosis. También se ha observado activación del inflamasoma, vía NLRP3, con producción incontrolada de IL1β38–40.
En conclusión, el mejor conocimiento de la asociación entre trombosis e inflamación puede ser de utilidad para la identificación de nuevas estrategias terapéuticas. La investigación de agentes que actúen frente al inflamasoma puede suponer una nueva vía terapéutica contra la trombosis. Por ejemplo, se ha demostrado que un inhibidor específico de NLRP3, MCC950, podría utilizarse en el manejo de determinadas enfermedades con alto componente inflamatorio41,42.
La elucidación de la influencia del inflamasoma en el contexto de la trombosis puede, por tanto, tener aplicación traslacional para la prevención de manifestaciones cardiovasculares y trombóticas asociadas con procesos inflamatorios.
Conflicto de interesesNinguno.