Es conocida la posibilidad de afectación pulmonar en parte de las enfermedades de tejido conectivo (ETC), e incluso puede ser la primera manifestación de algunas de ellas. Así, por ejemplo, Mathai y Danoff describieron que las ETC más frecuentemente asociadas a la enfermedad pulmonar intersticial difusa (EPID) son la esclerodermia sistémica y las miopatías inflamatorias, seguidas de la artritis reumatoide (AR), pero siendo menos frecuentes en el síndrome de Sjögren o el lupus eritematoso sistémico1. En todas ellas, el patrón más frecuentemente observado es el de neumonía intersticial no específica (NINE), excepto en la AR, donde destaca el patrón de neumonía intersticial usual (NIU).
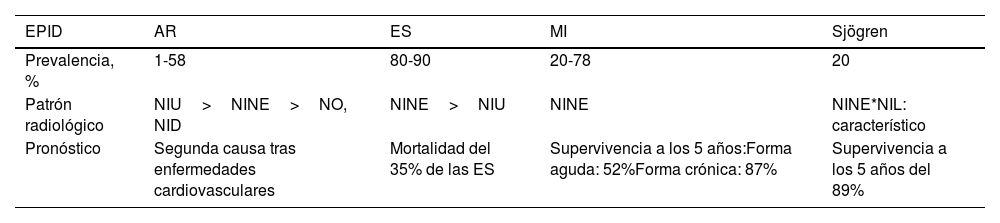
En relación con la AR, la EPID es la manifestación pulmonar más común, y su prevalencia e incidencia es imprecisa (1-58%). De hecho, la prevalencia de EPID subclínica oscila entre el 19 y el 57%, y la EPID clínicamente significativa en torno al 10% en varones y 7% en mujeres. Así, la incidencia acumulada de EPID-AR con repercusión clínica a los 10 años es del 5%, a los 15 años del 6,3% y a los 30 años del 6,8%. El patrón radiológico más frecuente es el patrón NIU, que aparece en torno al 50-60% de los casos, seguido del patrón NINE, aunque también pueden aparecer otros patrones como el de neumonía organizada o neumonía intersticial descamativa. Respecto a la mortalidad, la EPID es la segunda causa de muerte en pacientes con AR (tras las enfermedades cardiovasculares) y, de hecho, las mujeres con enfermedad EPID-AR tienen 3 veces más riesgo de muerte que los pacientes sin AR2.
En la esclerodermia sistémica encontramos anomalías intersticiales en la tomografía computarizada de alta resolución hasta en el 80% de los casos, y aumenta al 90% en las autopsias de estos pacientes3, y de todos ellos, en torno al 40% desarrollan clínica. Nihtyanova et al. detectaron en un estudio observacional que el 47% de los pacientes desarrollaban EPID clínicamente significativa, y la mayoría en los primeros 5 años desde el diagnóstico, y ninguno de ellos tras los 15 años. El patrón radiológico más frecuente es el patrón NINE, que aparece en el 80-90% de los casos, siendo más frecuente el tipo fibrótico que el celular, seguido del patrón NIU en menos del 10% de los pacientes. El curso de esta enfermedad es muy variable, siendo la EPID asociada a la esclerodermia sistémica responsable del 35% de las muertes en la cohorte EUSTAR. Cabe destacar que la presencia de fibrosis en la tomografía computarizada de alta resolución y el descenso de la FVC en las pruebas de función respiratoria son predictores independientes de mortalidad en este tipo de pacientes4.
Respecto a las EPID en las miopatías inflamatorias, se estima que la prevalencia es del 20-78%1. El patrón más frecuente es el NINE, aunque puede existir con daño alveolar difuso o neumonía organizada.
En cuanto al síndrome de Sjögren, la EPID es la complicación pulmonar más frecuente y grave, con una prevalencia del 20%, siendo la primera manifestación en el 10% de los pacientes. El patrón radiológico más frecuente era el patrón NINE, que aparecía en el 45% de los pacientes, aunque el patrón de neumonía intersticial linfocítica es el más característico pero infrecuente. Los datos sobre el pronóstico de la EPID son limitados, pero se han estimado tasas de supervivencia a 5 años de hasta el 89%5.
En conclusión, podemos observar que el comportamiento de las EPID asociadas a las enfermedades reumáticas es muy variada. De hecho, Park et al. estudiaron la evolución de estas enfermedades. Así, observaron que: a) los pacientes con ETC con patrón NINE tenían la misma supervivencia que los pacientes con el mismo patrón pero sin ETC; b) los pacientes con ETC y patrón NIU (excepto la AR) tenían la misma supervivencia que los pacientes con ETC y patrón NINE, y c) los pacientes con ETC con patrón NIU tenían mayor supervivencia que los pacientes con fibrosis pulmonar idiopática (FPI)6.
En la tabla 1 se resumen las características de las EPID asociadas a la ETC.
Características de las EPID asociadas a ETC
| EPID | AR | ES | MI | Sjögren |
|---|---|---|---|---|
| Prevalencia, % | 1-58 | 80-90 | 20-78 | 20 |
| Patrón radiológico | NIU>NINE>NO, NID | NINE>NIU | NINE | NINE*NIL: característico |
| Pronóstico | Segunda causa tras enfermedades cardiovasculares | Mortalidad del 35% de las ES | Supervivencia a los 5 años:Forma aguda: 52%Forma crónica: 87% | Supervivencia a los 5 años del 89% |
AR: artritis reumatoide; EPID: enfermedad pulmonar intersticial difusa; ES: esclerodermia sistémica; ETC: enfermedad del tejido conectivo; MI: miopatías inflamatorias; NID: neumonía intersticial difusa; NIL: neumonía intersticial linfocítica; NINE: neumonía intersticial no específica; NIU: neumonía intersticial usual; NO: neumonía organizada.