El desarrollo de vasculitis en pacientes con esclerosis sistémica (ES) es un evento y una asociación poco frecuente. Sin embargo, al poder compartir manifestaciones clínicas similares pero de diferente base etiopatogénica, la necesidad de distinción entre daño vasculítico inflamatorio o por vasculopatía esclerodérmica puede constituir en ocasiones un verdadero dilema clínico que condiciona el pronóstico y el régimen terapéutico de estos pacientes.
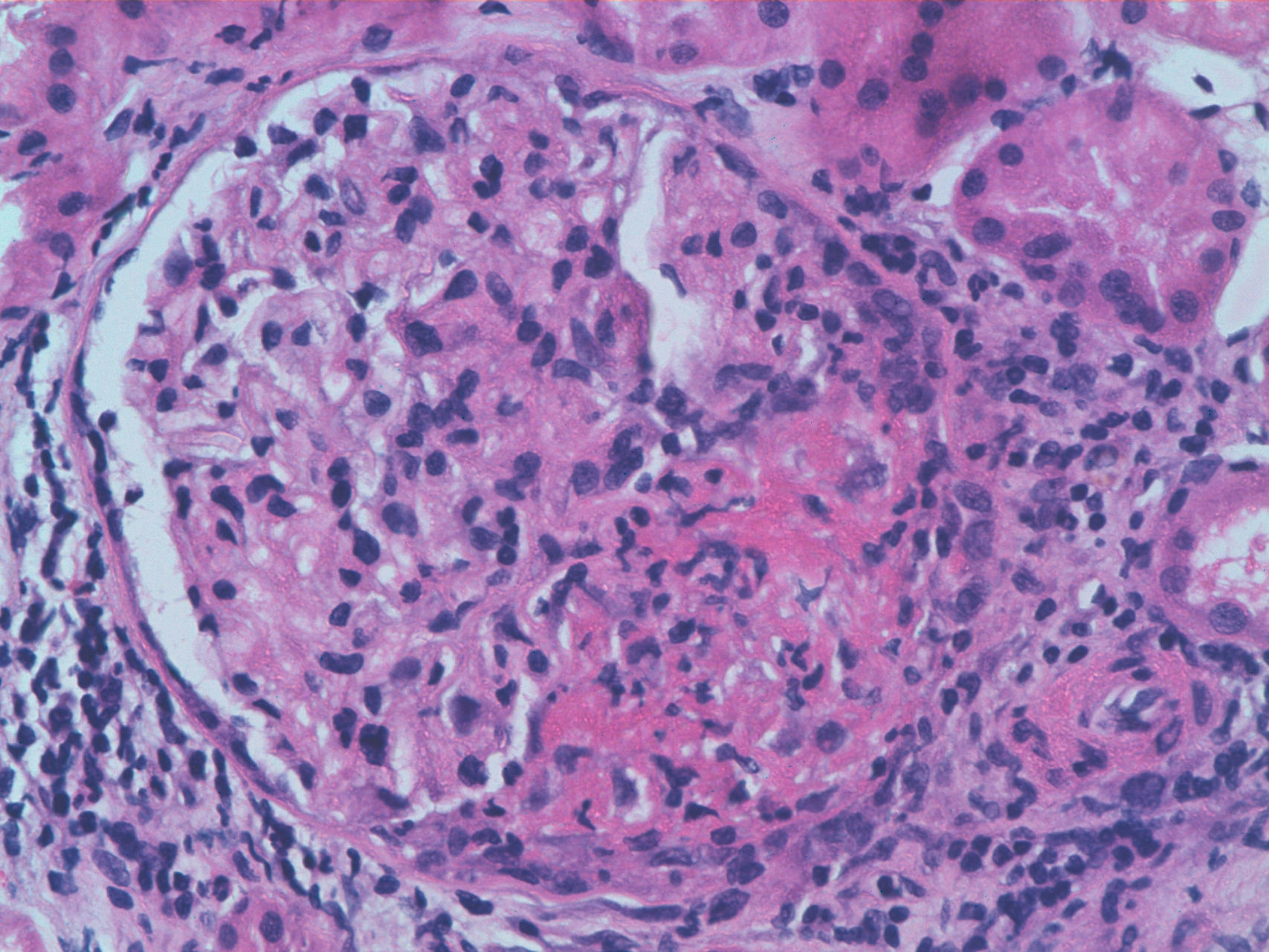
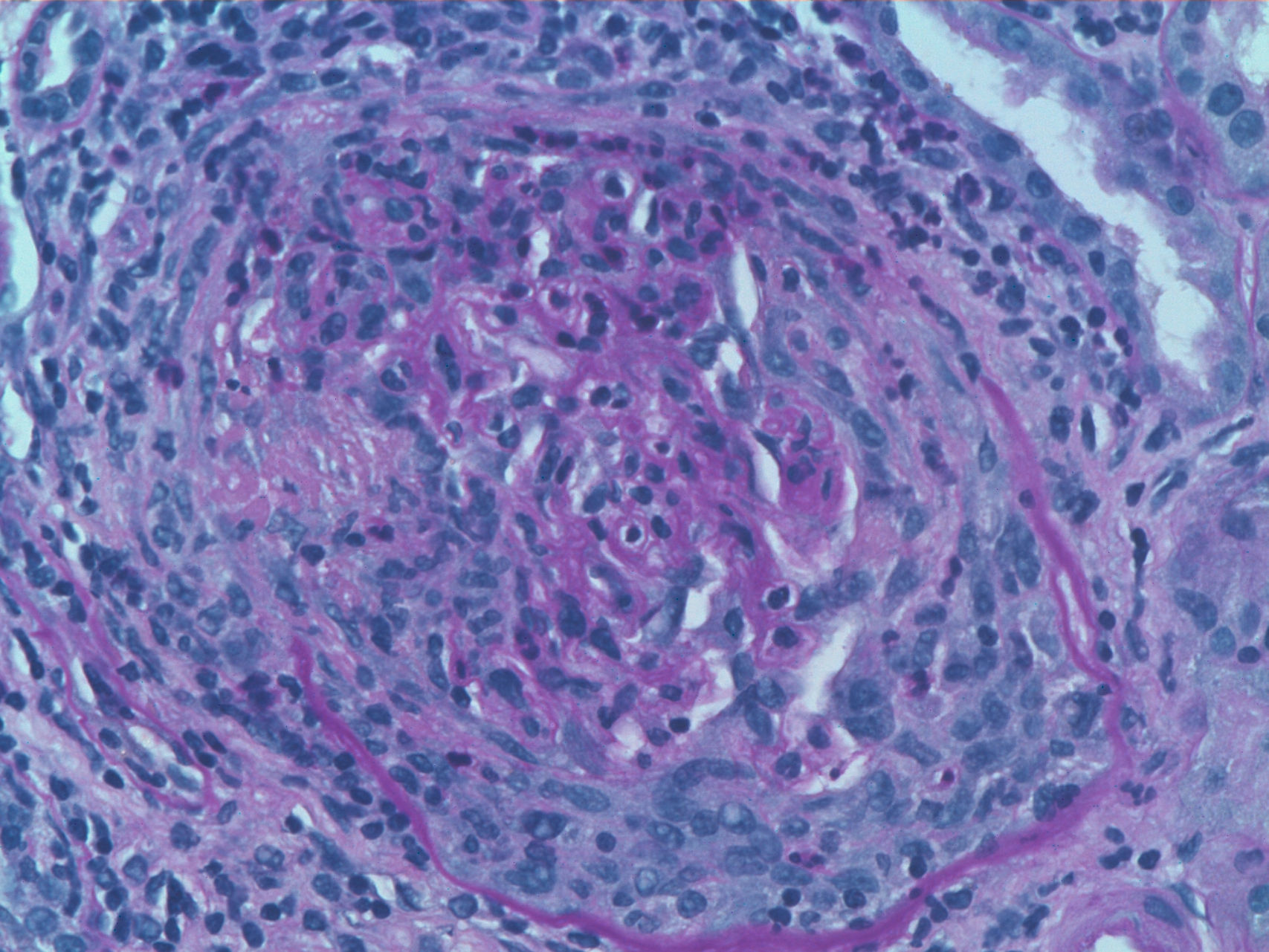
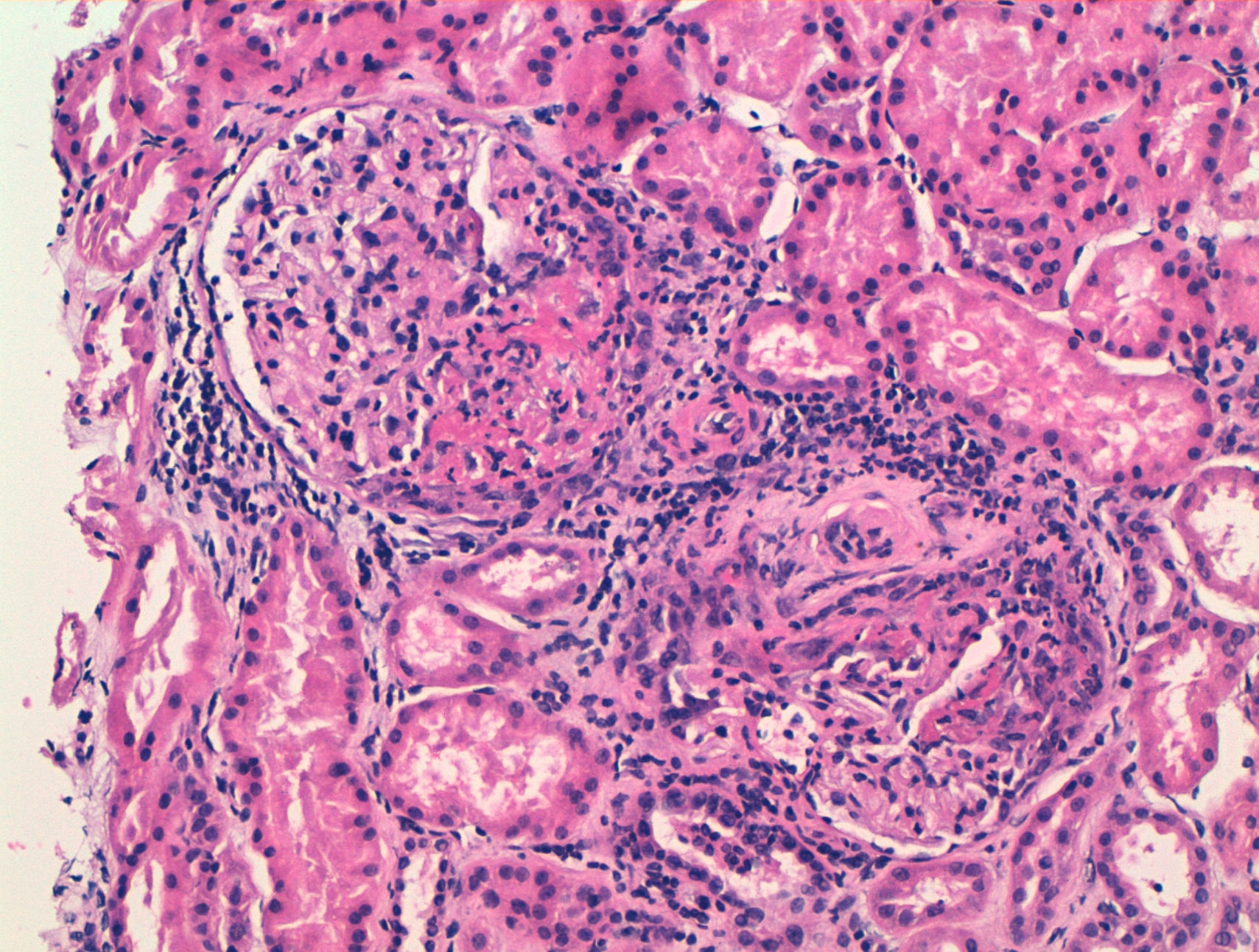
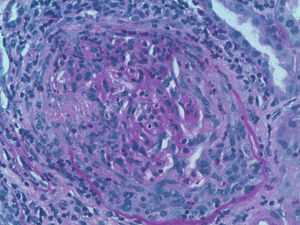
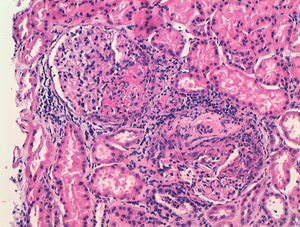
Exponemos el caso de una mujer de 63 años, con antecedentes de HTA en tratamiento con inhibidores de la enzima convertidora de angiotensina (IECA) y dislipidemia. Diagnosticada 16 años antes de ES cutánea limitada sobre la base de fenómeno de Raynaud, esclerodactilia, telangiectasias, disfunción esofágica y fibrosis pulmonar leve en ambas bases, sin repercusión funcional ni gasométrica, con anticuerpos anticentrómero, Jo1, Scl-70 y PM-1 negativos. No había recibido tratamiento específico salvo pauta corticoidea por vía oral por episodio agudo de pleuropericarditis, con taponamiento cardiaco secundario un año previo al ingreso. Consultaba por cansancio y deterioro del estado general de un mes de evolución, con febrícula y sin otros datos de interés en la anamnesis. A la exploración física tenía PA 150/90mmHg y destacaban estigmas típicos de esclerodermia, palidez mucocutánea, pequeñas adenopatías laterocervicales, crepitantes finos secos bibasales y mínimos edemas en las extremidades inferiores, sin otros datos de insuficiencia cardiaca. Analíticamente, presentaba anemia con hemoglobina de 10,8g/dl, un deterioro no conocido de la función renal (creatinina de 2,2mg/dl, previamente normal), PCR de 48mg/dl y VSG de 58mm/h. El estudio inmunológico mostraba ANA positivos 1/160 patrón nucleolar, ENA (Ro, La, RNP, Sm) y anticuerpos anti-GBM negativos, C3 y C4 normales y destacaban ANCA positivos con patrón p-ANCA a título de 1/640, con ELISA anti-MPO positivos 28 U/ml (negativo 0-7) y anti-PR3 negativos. En el análisis de orina se objetivaban microhematuria y leve proteinuria de 21mg/dl (0,6g/d). La radiografía de tórax era normal, salvo por el mínimo patrón en ambas bases compatible con leve fibrosis pulmonar. Se realizó entonces una biopsia renal. En la muestra se apreciaban 18 glomérulos, 6 de ellos completamente esclerosados. De los 12 restantes, 7 presentaban proliferación extracapilar intensa que formaba semilunas circunferenciales (figs. 1 y 2) que encinturaban el ovillo glomerular y en 5 de estos glomérulos se observaban imágenes de necrosis fibrinoide del penacho vascular (fig. 3). El resto de los glomérulos no presentaba lesiones. Las técnicas de inmunofluorescencia directa fueron negativas para IgG, IgA, IgM y C3. En el intersticio existía un marcado infiltrado inflamatorio y se apreciaban lesiones de vasculitis, sobre todo en vasos de pequeño y mediano calibre. Todo ello compatible con glomerulonefritis extracapilar pauciinmunitaria. Se inició tratamiento de inducción con 3 bolos de metilprednisolona de 1g/día iv y posteriormente prednisona a 1mg/kg/día por vía oral en pauta descendente, junto con bolos mensuales de ciclofosfamida iv a la dosis de 0,5mg/m2. La respuesta inicial fue tórpida, con deterioro de la función renal hasta cifras de creatinina de 5,4mg/dl, pero posterior mejoría progresiva. A los 6 meses, tras 5 ciclos de ciclofosfamida, con creatinina estabilizada en 2mg/dl y con ANCA negativos se continuó tratamiento con azatriopina 100mg/día. A los 2 meses tuvo que ser sustituida, debido a moderada hepatotoxicidad, por micofenolato mofetilo 500mg/12 h, retirado finalmente tras 24 meses del inicio del tratamiento inmunosupresor. Desde entonces, no ha vuelto a presentar brotes de actividad ni otras incidencias, persistiendo, sin embargo, un deterioro residual de la función renal con cifras de creatinina de 2mg/dl hasta la actualidad.
La afectación renal en la ES viene determinada por una vasculopatía obliterante de las arterias corticales por daño endotelial, engrosamiento de la pared vascular, hipoperfusión renal e hiperplasia del aparato yuxtaglomerular, lo que conduce a un estado de hiperreninemia característico. Su repercusión clínica más grave, la crisis esclerodérmica (CE), aparece en el 10-15% de los pacientes con ES, siendo más frecuente en las formas difusas y durante los 3 o 4 primeros años del comienzo de la enfermedad. Se han asociado como factores de riesgo la anemia, el uso de corticoides (>15mg prednisona), la raza negra y los anticuerpos antitopoisomerasa III, no así los anticuerpos anticentrómero ni Scl70. Cursa clásicamente con HTA maligna, daño renal agudo y anemia hemolítica microangiopática. Aunque su pronóstico ha mejorado gracias al tratamiento con IECA, mantiene una mortalidad estimada del 19% al año y del 40% a los 5 años1.
Sin embargo, nuestro caso describe una forma diferente y atípica de nefropatía en la ES. Las vasculitis asociadas a ANCA (AAV) son el tipo de vasculitis más frecuentemente asociada a la ES, siendo aún más excepcionales las vasculitis de grande y mediano vaso2. La incidencia de ANCA en pacientes con ES varía entre el 7 y el 13%, pero la repercusión clínica es infrecuente, desconociéndose el mecanismo fisiopatológico que desencadena el desarrollo de vasculitis, incluso sobre lesiones previas esclerodérmicas. Son pacientes más susceptibles a presentar vasculitis MPO-ANCA, siendo rara la presentación clínica PR3-ANCA con afectación de vías respiratorias superiores o inflamación granulomatosa. Rho et al., en una revisión de 50 casos de AAV asociadas a ES3, describen un predominio en sexo femenino (84%), con una edad media de 57 años y una duración media de la ES hasta la aparición de la vasculitis de 9,5 años. No encuentra relación con el uso previo de D-penicilamina. La afectación renal es la más frecuente (82%), seguida de la gastrointestinal (58%) y la hemorragia alveolar (22%). Solo el 28% cursó con HTA. La isquemia distal de miembros o la vasculitis cutánea son manifestaciones menos comunes. No se aprecian diferencias entre las formas difusas o limitadas, siendo claramente prevalentes los Scl70 (70%) frente a los anticentrómero (14%). El 72% de los casos se asociaba a anti-MPO frente a un 24% de anti-PR-3, siendo la mayoría patrón p-ANCA por IF. Títulos altos de p-ANCA parecen correlacionarse con un deterioro de la función renal más rápido4. Arad et al. añaden información sobre el pronóstico recogido como mejoría en el 51% de los casos y evolución a insuficiencia renal terminal o fallecimiento en el 14 y el 34%, respectivamente. La mortalidad se produce mayoritariamente a lo largo del primer año del comienzo de la vasculitis, siendo secundaria principalmente a causas infecciosas y hemorragia pulmonar. Contrasta con la mortalidad de la CE, que se produce principalmente por complicaciones tardías de la diálisis crónica5.
Un acierto en el tratamiento enfocado por la causa etiopatogénica disminuye la probabilidad de daño irreversible. Es sugerente para la ayuda en el diagnóstico diferencial que la CE suele cursar con HTA (88%), trombopenia y anemia hemolítica microangiopática (50%), típicamente aparece en etapas tempranas de la ES y no suelen estar presentes la elevación de los RFA ni la fiebre. Si se asociara vasculitis pulmonar, un empeoramiento severo de la anemia sin datos de hemólisis junto con elevación de RFA puede ser clave para la interpretación del patrón radiológico de la hemorragia alveolar respecto de la fibrosis pulmonar o el edema cardiaco.
No hay una recomendación específica para el tratamiento de las AAV asociadas a ES. La tendencia más habitual es seguir las recomendaciones habituales de tratamiento de las AAV con bolos de esteroides y ciclofosfamida. La corticoterapia a dosis altas se ha demostrado eficaz y no parece precipitar crisis renales en los casos descritos. También se ha utilizado la plasmaféresis, y más recientemente el rituximab, con resultado favorable6.
La asociación de AAV en pacientes con ES es infrecuente. La forma de presentación clínica más habitual suele ser la afectación renal p-ANCA en pacientes Scl70 positivos y de larga evolución. Constituyen un desafío diagnóstico con la crisis renal esclerodérmica y especialmente en aquellas presentaciones inusuales normotensivas. El tratamiento inmunosupresor se muestra eficaz, pero con una significativa tasa de mortalidad o evolución a insuficiencia renal terminal.