Evaluar la prevalencia de enfermedad extraarticular (uveítis, psoriasis y enfermedad inflamatoria intestinal [EII]) en una cohorte de pacientes con espondiloartritis (EsA).
Pacientes y métodosAQUILES es un estudio observacional, prospectivo y multicéntrico, en 3 cohortes de pacientes con una de las siguientes enfermedades inflamatorias mediadas por inmunidad (EIMI): EsA, psoriasis y EII. En la cohorte presente se incluyó a pacientes ≥ 18 años con EsA atendidos en consultas hospitalarias de Reumatología. El objetivo principal fue evaluar la coexistencia de estas enfermedades y de uveítis, valorada sobre la base de la historia clínica del paciente hasta el momento de entrar en el estudio.
ResultadosSe incluyó a 601 pacientes con EsA (varones: 63,1%, mujeres: 36,9%). Los diagnósticos fueron: espondilitis anquilosante (55,1%); artritis psoriásica (25,2%); espondiloartritis indiferenciada (16,1%); artritis enteropática (2,5%), y otros (1,3%). En el 43,6% (IC del 95%, 39,7-47,6) coexistió al menos una de las 3 enfermedades mencionadas, predominando psoriasis (prevalencia: 27,8%, IC del 95%, 24,4-31,5), uveítis (13,6%, IC del 95%m 11,1-16,6) y EII (5,1%, IC del 95%, 3,7-7,2). En pacientes con espondilitis anquilosante, la prevalencia fue del 25,3% (EII: 3,9%, psoriasis: 5,4%, uveítis: 19,0%) y en pacientes con artritis psoriásica fue del 94,7%, debido a la presencia de psoriasis (94,0%). La coexistencia de estas manifestaciones se asoció a mayor edad, sexo femenino y presencia de otras manifestaciones extraarticulares de las EsA distintas de las estudiadas.
ConclusionesLa enfermedad extraarticular en pacientes con EsA es frecuente y en este estudio se asoció a la edad, el sexo femenino y la presencia de otras manifestaciones extraarticulares de EsA.
To describe the prevalence of extra-articular disease (uveitis, psoriasis and inflammatory bowel disease [IBD]), in a cohort of patients with spondyloarthritis (SpA).
Patients and methodsAQUILES is an observational, prospective and multicentric study of three cohorts of patients with one of the following immune-mediated inflammatory diseases (IMID): SpA, psoriasis, or IBD. In the present cohort, patients ≥18 years of age with SpA were enrolled from Rheumatology clinics. The main objective was to assess the coexistence of these diseases and of uveitis, based on the patients’ clinical history up to the study entry.
ResultsA total of 601 patients with SpA (men: 63.1%; women: 36.9%) were enrolled. The specific diagnoses were: ankylosing spondylitis (55.1%), psoriatic arthritis (25.1%), undifferentiated spondyloarthritis (16.1%), enteropathic arthritis (2.5%), and others (1.3%). In 43.6% (95% CI: 39.7-47.6) of the patients, at least one of the three abovementioned diseases was encountered, predominantly psoriasis (prevalence 27.8%, 95% CI: 24.4-31.5), uveitis (13.6%, CI 95%: 11.1-16.6) and IBD (5.1%, 95% CI: 3.7-7.2). In patients with ankylosing spondylitis the proportion of other disease was 25.3% (IBD: 3.9%, psoriasis: 5.4%, uveitis: 19.0%) whilst it was 94.7% in psoriatic arthritis, due to the presence of psoriasis (94.0%). The coexistence of these diseases was associated with age, female gender and the presence of other extra-articular manifestations associated with SpA.
ConclusionsExtra-articular disease in patients with SpA is common and, in this study, it was associated to age, female gender and the presence of other SpA-related extra-articular manifestations.
Las espondiloartritis (EsA) son un grupo de enfermedades reumáticas inflamatorias crónicas que tienen como característica común la afectación del esqueleto axial, aunque en sus distintas formas y evolución pueden afectar a articulaciones periféricas, con una prevalencia en torno al 1,5-2% de la población general1-4. Además, las EsA con frecuencia presentan manifestaciones extraarticulares, como afectación ocular, lesiones mucocutáneas y alteraciones cardiovasculares y renales, cuya detección es importante de cara a planificar el tratamiento y seguimiento1,5-9.
La característica patogénica que distingue a este grupo de enfermedades reumáticas son los niveles alterados de citocinas y, en este aspecto, comparten algunos rasgos patogénicos con otras enfermedades, como la psoriasis y la enfermedad inflamatoria intestinal (EII)10. Si bien la psoriasis y la uveítis pueden ser consideradas manifestaciones extraintestinales de las EsA, tanto estas como la EII pueden aparecer o evolucionar de forma independiente a la EsA y por ello este grupo de enfermedades con frecuencia se conoce como «enfermedades inflamatorias mediadas por inmunidad» (EIMI)10-12. Se ha observado que tanto factores genéticos como medioambientales desempeñan un papel decisivo en el desarrollo de estas afecciones13,14.
Dadas las implicaciones en el tratamiento y el seguimiento de los pacientes con EsA que tiene la presencia de manifestaciones extraarticulares como la uveítis o la psoriasis, o de otras enfermedades asociadas como la EII, consideramos de interés describir la prevalencia de las mismas en nuestro medio. El estudio AQUILES es un estudio observacional prospectivo de 2 años de seguimiento de 3 cohortes de pacientes con EIMI (EsA, psoriasis o EII), diseñado para evaluar la prevalencia e incidencia de estas enfermedades en pacientes con EsA, psoriasis o EII. El objetivo del presente trabajo es describir la prevalencia de las 3 enfermedades (psoriasis, uveítis y EII) en los pacientes con EsA en el momento de ser reclutados para el estudio. A efectos del estudio, las 3 manifestaciones se agruparon bajo el concepto de EIMI, aunque tanto psoriasis como uveítis puedan considerarse en este contexto manifestaciones extraarticulares de las EsA.
Material y métodosDiseño del estudio AQUILESEl estudio AQUILES se planteó como un estudio de 3 cohortes independientes de pacientes (EsA, psoriasis y EII), definidas por el diagnóstico principal en el momento de incluirse en el estudio. El estudio se realizó en 15 hospitales españoles, en los que participaron 3 departamentos: Reumatología, Dermatología y Aparato Digestivo. Cada departamento incluyó a pacientes de edad ≥ 18 años con diagnóstico de una de las siguientes EIMI: EsA (incluyendo espondilitis anquilosante, artritis psoriásica, espondiloartritis indiferenciada, artritis enteropática u otras), psoriasis y EII, constituyéndose las 3 cohortes independientes. Pacientes con 2 o más enfermedades seguidas por 2 o más especialistas solo pudieron ser incluidos en una de las cohortes. Los pacientes se siguieron durante un periodo de 2 años por el mismo especialista que les incluyó en el estudio.
El objetivo de este trabajo es describir las características basales de la cohorte de pacientes con diagnóstico de EsA en el momento de la inclusión en el estudio y la prevalencia de psoriasis, uveítis y EII (objetivo primario del estudio). Estos pacientes fueron reclutados en las consultas hospitalarias de Reumatología de los hospitales participantes.
Selección de pacientes y recogida de datosEn esta cohorte se incluyó a pacientes adultos (edad ≥ 18 años) con diagnóstico previo (ya conocido en el pasado) o de novo (vistos por primera vez en la consulta de Reumatología) de EsA. El diagnóstico de EsA había sido hecho en todos los casos por un reumatólogo. Se excluyó a pacientes que, a juicio del investigador, presentasen cualquier circunstancia que impidiese su seguimiento de forma adecuada durante 2 años. El protocolo fue aprobado por los Comités Éticos de los hospitales participantes y se llevó a cabo cumpliendo con las normas de buenas prácticas clínicas.
Los investigadores pudieron incluir a los pacientes con diagnóstico previo de EsA mediante asignación aleatoria o de forma consecutiva. En el primer caso, se extrajo un listado de los pacientes con EsA que habían sido vistos en la consulta de Reumatología en los 6 meses anteriores al comienzo del estudio y sobre ese listado los pacientes fueron seleccionados al azar. En la cohorte con EsA, no obstante, la mayoría de los pacientes con diagnóstico ya conocido (∼90%) fueron incluidos de forma consecutiva. Los pacientes con diagnóstico nuevo de EsA (vistos por primera vez en Reumatología) que cumplieron criterios fueron incluidos de forma consecutiva en el estudio.
El periodo de inclusión se extendió desde marzo del 2008 hasta diciembre del 2010. La información fue recogida a partir de la entrevista personal con el paciente y la revisión de la historia clínica, siguiendo un protocolo consensuado por las 3 especialidades. El diagnóstico de cada enfermedad se realizó sobre la base de los diagnósticos recogidos en la historia clínica hasta el momento de la inclusión en el estudio y a efectos de prevalencia en el momento basal, las enfermedades que cursan con brotes (p. ej., la uveítis) contaron como caso no solo cuando estaban presentes en el momento basal, sino también cuando el paciente había tenido un brote en el pasado recogido como tal en la historia clínica. En el estudio no se realizó ninguna prueba de laboratorio o radiológica y los datos basales y los diagnósticos se recogieron de la historia clínica.
Análisis estadísticoEl cálculo del tamaño muestral se basó en el objetivo primario del estudio, esto es, conocer la prevalencia de estas enfermedades en cada una de las cohortes. Para cada cohorte de pacientes (EsA, EII y psoriasis) se asumió una prevalencia esperada de cada enfermedad del 3%, un nivel de confianza del 95% y una precisión del 1%. El tamaño muestral calculado para cada cohorte fue de 1.075 pacientes. El reclutamiento fue menor de lo esperado y el tamaño muestral final de la cohorte con EsA (601 pacientes) permite una precisión del 3% para las prevalencias encontradas.
Las variables continuas se describen con sus valores medios ± desviaciones estándar, y con medianas y rangos intercuartílicos (RIC). Las variables categóricas se presentaron mediante frecuencias absolutas y porcentajes. Se dividió a la población en función de distintas variables demográficas y clínicas para valorar diferencias en la prevalencia de las distintas enfermedades. Estas diferencias se analizaron con la prueba de la chi al cuadrado. Para la comparación de medias de los 2 grupos, se utilizó la prueba de la t de Student para grupos independientes. Cuando se relacionaron variables categóricas, se utilizó la prueba de la chi al cuadrado. Posteriormente, se ajustó un modelo de regresión logística para estudiar qué variables demográficas y clínicas se asociaban de forma independiente a la coexistencia de uveítis, psoriasis y EII, presentándose las odds ratio (OR) ajustadas y su intervalo de confianza (IC) del 95%. En todos los contrastes se rechazó la hipótesis nula cuando el error alfa fue inferior a 0,05. Para el procesamiento de los datos se utilizó el paquete estadístico SPSS 15.0.
ResultadosCaracterísticas basales de los pacientesSe incluyó en el estudio a 601 pacientes con EsA, 379 hombres (63,1%) y 222 mujeres (36,9%). La edad media ± desviación estándar fue de 47,9 ± 12,9 años. Únicamente 79 pacientes (13,1%) fueron nuevos diagnósticos; la mayoría (86,9%) tenía diagnóstico ya conocido de EsA. En estos últimos, la mediana de duración de la enfermedad fue de 8,7 años (RIC 25-75: 3,3-16,5). Los diagnósticos basales de EsA fueron los siguientes: espondilitis anquilosante: 55,1% (n=332), artritis psoriásica: 25,1% (n=151), espondiloartritis indiferenciada: 16,1% (n=97), artritis enteropática: 2,5% (n=15) y otros: 1,3% (n=8). Presentaron manifestaciones extraarticulares asociadas a la EsA (distintas de las estudiadas [uveítis, psoriasis o EII]) el 15,0% (principalmente conjuntivitis [5,0%], cistitis [2,3%], hiperqueratosis ungueal [6,0%], balanitis [1,5%] y, con una prevalencia menor del 1%, fibrosis pulmonar, insuficiencia aórtica y amiloidosis renal). Tenían antecedente de historia familiar de EsA el 19,5%. Las comorbilidades más frecuentes fueron depresión (8,3%), anemia (5,3%), dermatitis y otras lesiones cutáneas (8,0%) y los factores de riesgo cardiovascular (obesidad [20,4%], hábito tabáquico [26,6%], hipertensión arterial [22,1%], hipercolesterolemia [16,0%] y diabetes mellitus [6,0%]).
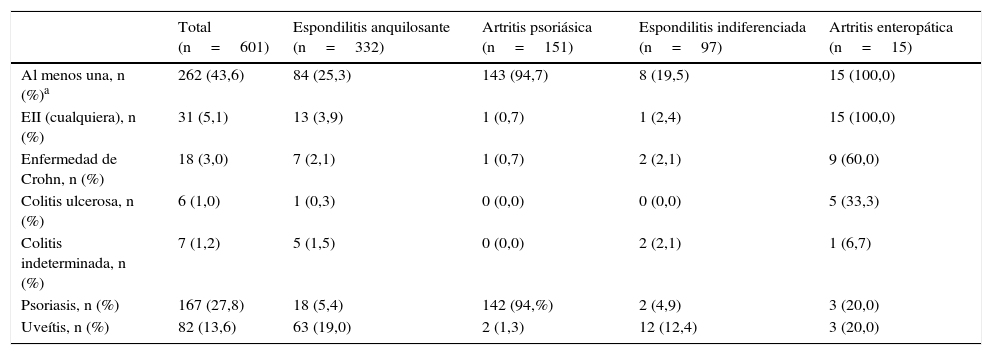
Prevalencia de enfermedades inflamatorias mediadas por inmunidad extraarticulares (psoriasis, uveítis y enfermedad inflamatoria intestinal)En la cohorte con EsA, 262 pacientes presentaron al menos alguna de estas EIMI, con una prevalencia del 43,6% (IC del 95%, 39,7-47,6). La EIMI más frecuente fue la psoriasis, presente en 167 pacientes (prevalencia: 27,8%, IC del 95%, 24,4-31,5); la mayoría de ellos presentó psoriasis en placas (el 88,6%). Un total de 82 pacientes presentaron uveítis (prevalencia: 13,6%, IC del 95%, 11,1-16,6). Por último, 31 pacientes tenían diagnóstico de EII (prevalencia: 5,1% [IC del 95%, 3,7-7,2]), con la siguiente distribución: enfermedad de Crohn: 18 pacientes (3,0%, IC del 95%, 1,9-4,7), colitis ulcerosa: 6 pacientes (1,0%, IC del 95%, 0,5-2,2) y colitis indeterminada: 7 pacientes (1,2%, IC del 95%, 0,6-2,4). En 18 pacientes (3,0%, IC del 95%, 1,9-4,7) coexistieron 2 EIMI concomitantes, además de la EsA.
La prevalencia en los principales diagnósticos se presenta en la tabla 1. En pacientes con espondilitis anquilosante, la EIMI extraarticular más frecuente fue la uveítis (prevalencia 19,0% [IC del 95%, 15,1-23,5]). Prácticamente todos los pacientes con artritis psoriásica presentaron psoriasis (prevalencia 94,7% [IC del 95%, 89,9-97,3]). Cuando se excluyó a los pacientes con artritis psoriásica, la prevalencia de psoriasis en los pacientes con el resto de EsA fue del 5,6% (IC del 95%, 3,8-8,1). Por otra parte, el 100% de los pacientes con artritis enteropática presentó EII y, al excluir a los pacientes con artritis enteropática, la prevalencia de EII en los pacientes con el resto de EsA fue del 2,7% (IC del 95%, 1,7-4,4) (tabla 1).
Porcentaje de pacientes con enfermedad inflamatoria mediada por inmunidad extraarticular (psoriasis, enfermedad inflamatoria intestinal y uveítis) estratificado por tipo de espondiloartritis
| Total (n=601) | Espondilitis anquilosante (n=332) | Artritis psoriásica (n=151) | Espondilitis indiferenciada (n=97) | Artritis enteropática (n=15) | |
|---|---|---|---|---|---|
| Al menos una, n (%)a | 262 (43,6) | 84 (25,3) | 143 (94,7) | 8 (19,5) | 15 (100,0) |
| EII (cualquiera), n (%) | 31 (5,1) | 13 (3,9) | 1 (0,7) | 1 (2,4) | 15 (100,0) |
| Enfermedad de Crohn, n (%) | 18 (3,0) | 7 (2,1) | 1 (0,7) | 2 (2,1) | 9 (60,0) |
| Colitis ulcerosa, n (%) | 6 (1,0) | 1 (0,3) | 0 (0,0) | 0 (0,0) | 5 (33,3) |
| Colitis indeterminada, n (%) | 7 (1,2) | 5 (1,5) | 0 (0,0) | 2 (2,1) | 1 (6,7) |
| Psoriasis, n (%) | 167 (27,8) | 18 (5,4) | 142 (94,%) | 2 (4,9) | 3 (20,0) |
| Uveítis, n (%) | 82 (13,6) | 63 (19,0) | 2 (1,3) | 12 (12,4) | 3 (20,0) |
En la tabla se ha excluido a 8 pacientes con otros diagnósticos.
EII: enfermedad inflamatoria intestinal.
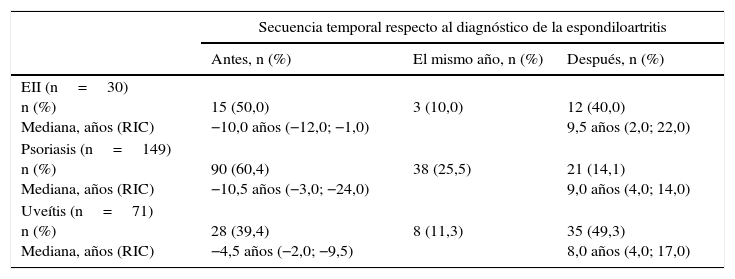
La cronología de los diagnósticos se describe en la tabla 2. El diagnóstico de EII fue anterior al de EsA en el 50% de los casos, con una mediana de 10 años antes. En el 60% de los pacientes con psoriasis, esta se había diagnosticado con anterioridad a la EsA (mediana: 10,5 años antes) y solo un 14% había sido diagnosticado después. También un 39% de las uveítis se habían diagnosticado con anterioridad a la EsA (mediana: 4,5 años antes).
Tiempo desde el diagnóstico de espondiloartritis al de otras enfermedades y mediana (RIC 25-75) de diferencia temporal entre ambos diagnósticos
| Secuencia temporal respecto al diagnóstico de la espondiloartritis | |||
|---|---|---|---|
| Antes, n (%) | El mismo año, n (%) | Después, n (%) | |
| EII (n=30) n (%) Mediana, años (RIC) | 15 (50,0) −10,0 años (−12,0; −1,0) | 3 (10,0) | 12 (40,0) 9,5 años (2,0; 22,0) |
| Psoriasis (n=149) n (%) Mediana, años (RIC) | 90 (60,4) −10,5 años (−3,0; −24,0) | 38 (25,5) | 21 (14,1) 9,0 años (4,0; 14,0) |
| Uveítis (n=71) n (%) Mediana, años (RIC) | 28 (39,4) −4,5 años (−2,0; −9,5) | 8 (11,3) | 35 (49,3) 8,0 años (4,0; 17,0) |
Se presentan el número de casos y el porcentaje de cada enfermedad. No estuvo disponible la fecha de diagnóstico en un paciente con enfermedad inflamatoria intestinal, 18 con psoriasis y 11 con uveítis.
EII: enfermedad inflamatoria intestinal; RIC: rango intercuartílico 25-75.
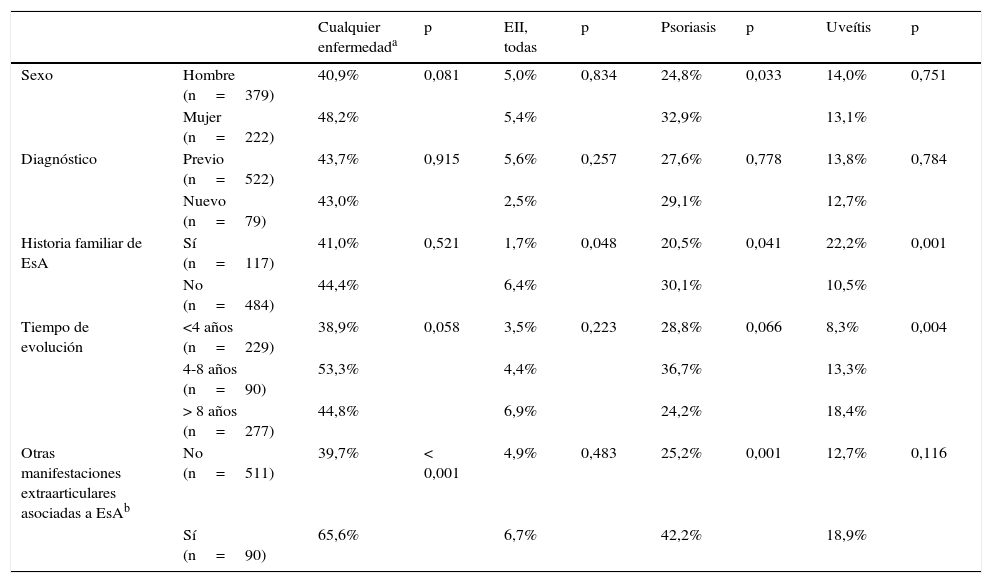
Prevalencia en distintos subgrupos. Las prevalencias de cada diagnóstico por subgrupos se muestran en la tabla 3. Globalmente, la prevalencia fue numéricamente superior en mujeres debido a una prevalencia significativamente mayor de psoriasis (32,9% en mujeres vs. 24,8% en hombres, p=0,033). No se observaron diferencias en los pacientes con diagnóstico de EsA ya conocido o nuevo. La prevalencia en conjunto de uveítis, psoriasis y EII también fue significativamente superior en pacientes con presencia de otras manifestaciones extraarticulares asociadas a la EsA distintas de las estudiadas (el 65,6% frente al 39,7% en pacientes sin otras manifestaciones extraarticulares asociadas a la EsA, p<0,001). La prevalencia de EII fue similar en los distintos subgrupos analizados. La psoriasis fue más prevalente en mujeres, en pacientes sin historia familiar de EsA y en pacientes con otras manifestaciones extraarticulares asociadas a la EsA. Por último, la uveítis fue más frecuente en pacientes con mayor tiempo de evolución de la enfermedad y en pacientes con historia familiar de EsA (tabla 3).
Prevalencia de cada enfermedad extraarticular por subgrupos de pacientes
| Cualquier enfermedada | p | EII, todas | p | Psoriasis | p | Uveítis | p | ||
|---|---|---|---|---|---|---|---|---|---|
| Sexo | Hombre (n=379) | 40,9% | 0,081 | 5,0% | 0,834 | 24,8% | 0,033 | 14,0% | 0,751 |
| Mujer (n=222) | 48,2% | 5,4% | 32,9% | 13,1% | |||||
| Diagnóstico | Previo (n=522) | 43,7% | 0,915 | 5,6% | 0,257 | 27,6% | 0,778 | 13,8% | 0,784 |
| Nuevo (n=79) | 43,0% | 2,5% | 29,1% | 12,7% | |||||
| Historia familiar de EsA | Sí (n=117) | 41,0% | 0,521 | 1,7% | 0,048 | 20,5% | 0,041 | 22,2% | 0,001 |
| No (n=484) | 44,4% | 6,4% | 30,1% | 10,5% | |||||
| Tiempo de evolución | <4 años (n=229) | 38,9% | 0,058 | 3,5% | 0,223 | 28,8% | 0,066 | 8,3% | 0,004 |
| 4-8 años (n=90) | 53,3% | 4,4% | 36,7% | 13,3% | |||||
| > 8 años (n=277) | 44,8% | 6,9% | 24,2% | 18,4% | |||||
| Otras manifestaciones extraarticulares asociadas a EsAb | No (n=511) | 39,7% | < 0,001 | 4,9% | 0,483 | 25,2% | 0,001 | 12,7% | 0,116 |
| Sí (n=90) | 65,6% | 6,7% | 42,2% | 18,9% |
EII: enfermedad inflamatoria intestinal; EsA: espondiloartritis.
Análisis multivariable. Para valorar las variables relacionadas con la presencia de las 3 enfermedades en conjunto, se realizó un análisis multivariable que incluyó las variables edad, sexo, diagnóstico de novo o previo, historia familiar de EsA, tiempo de evolución (< 4 años, 4 a < 8 años, 8 o más) y presencia de manifestaciones extraarticulares asociadas a la EsA. En el modelo resultante, la prevalencia de EIMI en conjunto se asoció de forma independiente a la edad (OR=1,02 por incremento de un año de edad), el sexo femenino (OR=1,4 respecto a sexo masculino) y la presencia de otras manifestaciones extraarticulares asociadas a la EsA distintas de las estudiadas (OR=2,8) (tabla 4). Se realizaron posteriormente modelos para cada una de las enfermedades estudiadas. La EII se asoció a la ausencia de historia familiar de EsA. La psoriasis se asoció a la edad, el sexo femenino, la ausencia de historia familiar de EsA, la presencia de manifestaciones extraarticulares asociadas a la EsA y a menor tiempo de evolución de la EsA. Por último, la uveítis se asoció de forma independiente a un tiempo de evolución de la EsA mayor y con historia familiar de EsA.
Variables asociadas a la presencia de enfermedad extra-articular: análisis multivariable
| OR (IC del 95%) | p | |
|---|---|---|
| Al menos unaa | ||
| Edad (incremento de un año) | 1,02 (1,00-1,03) | 0,008 |
| Sexo (mujer vs. hombre) | 1,4 (1,0-2,0) | 0,067 |
| Otras manifestaciones extra-articulares asociadas a la EsAb | 2,8 (1,7-4,7) | < 0,001 |
| EII | ||
| Ausencia de historia familiar de EsA | 3,9 (1,1-16,7) | 0,027 |
| Psoriasis | ||
| Edad (incremento de un año) | 1,02 (1,00-1,04) | 0,009 |
| Sexo (mujer vs. hombre) | 1,5 (1,0-2,3) | 0,038 |
| Ausencia de historia familiar de EsA | 1,8 (1,1-3,1) | 0,025 |
| Otras manifestaciones extraarticulares asociadas a la EsAb | 2,1 (1,3-3,6) | 0,005 |
| Tiempo de evolución (≥ 8 años vs. < 4 años) | 0,6 (0,4-1,0) | 0,040 |
| Uveítis | ||
| Historia familiar de EsA | 2,1 (1,2-3,7) | 0,007 |
| Tiempo de evolución (4-8 años vs. < 4 años) | 1,7 (0,7-4,0) | 0,209 |
| Tiempo de evolución (≥ 8 años vs. < 4 años) | 2,5 (1,3-4,6) | 0,004 |
EII: enfermedad inflamatoria intestinal; EIMI: enfermedad inflamatoria mediada por inmunidad; EsA: espondiloartritis; IC: intervalo de confianza; IC: intervalo de confianza; OR: odds ratio.
Manifestaciones extraarticulares asociadas a EsA: conjuntivitis, cistitis, hiperqueratosis ungueal, balanitis, fibrosis pulmonar, insuficiencia aórtica o amiloidosis renal. Variables incluidas en los modelos: edad (años), sexo, diagnóstico de novo o previo, historia familiar de EsA (Sí/No), tiempo de evolución (< 4 años, 4 a < 8 años, ≥ 8 años) y manifestaciones extraarticulares asociadas a la EsA (sí/no).
Los resultados del presente estudio muestran que en un porcentaje sustancial de pacientes con EsA coexisten otras enfermedades (psoriasis, uveítis o EII, agrupadas bajo el nombre de EIMI), predominando la psoriasis seguida de la uveítis, mientras que la prevalencia de EII también es relativamente alta. Algunas de estas EIMI (psoriasis y uveítis) pueden no obstante ser consideradas manifestaciones extraarticulares de las EsA, aunque a efectos del estudio las agrupemos junto a la EII bajo el término EIMI, ya que en ocasiones su presencia o evolución puede ser independiente a la EsA. En la cohorte reclutada, la espondilitis anquilosante fue la EsA de entrada al estudio más frecuente (55,1%), seguida de la artritis psoriásica (25,1%) y la espondiloartritis indiferenciada (16,1%). La distribución fue prácticamente idéntica a la del estudio emAR II, también realizado en consultas hospitalarias de Reumatología, en el que el 55,2% fueron pacientes con espondilitis anquilosante, el 22,2% artritis psoriásica y el 16,1% espondiloartritis indiferenciada15, por lo que esta cohorte parece reflejar el perfil de pacientes vistos en la práctica clínica habitual en consultas hospitalarias de Reumatología.
De las 3 afecciones estudiadas, la psoriasis fue la enfermedad más prevalente (prevalencia: 27,8%) debido a la inclusión de pacientes con artritis psoriásica, pero las prevalencias de uveítis (13,6%) y EII (5,1%) también fueron considerablemente elevadas y similares a las encontradas en el estudio REGISPONSER (el 23,2, el 16,2 y el 5,0%, respectivamente)16. La asociación entre artritis psoriásica y psoriasis es evidente, aunque en un porcentaje de pacientes la artritis psoriásica puede diagnosticarse antes que la psoriasis o cuando la psoriasis es aún muy poco manifiesta. En nuestro estudio, de hecho, el 5% de los pacientes con artritis psoriásica no tenían aún diagnóstico asociado de psoriasis. También se ha descrito una prevalencia más elevada de psoriasis en pacientes con espondilitis anquilosante con respecto a la población general17.
La prevalencia de uveítis fue del 13,6%, principalmente debido a una elevada prevalencia en pacientes con espondilitis anquilosante (19,0%). Una reciente revisión sistemática mostró prevalencias de uveítis más elevadas que las encontradas en nuestro estudio: 33,2% en la espondilitis anquilosante y 25,2% en la artritis psoriásica18. Nuestro estudio no incluyó detección activa de uveítis mediante examen oftalmológico rutinario, por lo que la prevalencia obtenida puede ser menor a la real. Los exámenes oftalmológicos aumentan la tasa de diagnóstico de uveítis con respecto a la valoración únicamente clínica, y puesto que se ha descrito reducción en la agudeza visual asociada a la uveítis en un 8,3% de casos, es importante la detección activa de síntomas en pacientes con EsA18, ya que puede tener implicaciones de cara al tratamiento19.
La prevalencia de EII (5,1%) en el estudio AQUILES también fue más elevada que la esperada en población general20,21. Si excluimos la artritis enteropática, la prevalencia encontrada del 2,7% (3,0% en pacientes con espondilitis anquilosante) es varias veces superior a la prevalencia esperada en población general, que se ha descrito en torno al 0,2-0,3%20,21. En general, la EII se manifiesta con más frecuencia como enfermedad de Crohn y en menos ocasiones como colitis ulcerosa. El interrogatorio sobre síntomas digestivos debe ser parte de la evaluación habitual de estos pacientes para el diagnóstico y el tratamiento precoz de esta enfermedad.
En el estudio AQUILES, los factores que se asociaron a la presencia de EIMI fueron sobre todo la edad, el sexo femenino, la historia familiar de EsA y la presencia de manifestaciones extraarticulares de EsA. La psoriasis se asoció al sexo femenino. Un reciente estudio mostró que los pacientes con espondilitis anquilosante tenían un riesgo de desarrollo de psoriasis 2 veces superior en los varones y 4 veces superior en las mujeres con respecto a la población general17. La uveítis mostró una asociación clara con el tiempo de evolución de la EsA, aspecto ya mencionado en la revisión citada previamente18. Un aspecto interesante del análisis multivariable es la asociación de las EIMI estudiadas en conjunto (psoriasis, uveítis y EII) con la presencia de otras manifestaciones extraarticulares asociadas a la EsA (conjuntivitis, cistitis, hiperqueratosis ungueal, balanitis, fibrosis pulmonar, insuficiencia aórtica, amiloidosis renal). Parece que la expresión clínica de la EsA es más severa en los pacientes que desarrollan estas enfermedades. Se ha comunicado que los pacientes con espondilitis anquilosante y una comorbilidad adicional tienen más riesgo de desarrollar una segunda o tercera comorbilidad, que la severidad de la expresión de la espondilitis anquilosante (basada en los parámetros de actividad habitualmente utilizados) también está condicionada por las comorbilidades y que los familiares afectados también tienen un mayor riesgo de comorbilidades22. Nosotros también encontramos asociación con la historia familiar en el caso de la uveítis, pero en la psoriasis y en la EII la asociación fue con ausencia de historia familiar.
El presente estudio presenta varias limitaciones. Es importante destacar que la recogida de los datos se realizó principalmente mediante entrevista al paciente y revisión de la historia clínica y que no hubo búsqueda activa de estas enfermedades en el momento basal mediante pruebas diagnósticas adicionales. Por ello, si bien todos los pacientes de esta cohorte tenían diagnóstico de EsA, no podemos descartar que algunas comorbilidades hayan pasado inadvertidas y su prevalencia haya sido infraestimada. Por ejemplo, incluir un análisis oftalmológico puede detectar casos de uveítis que en el momento pueden no estar dando sintomatología18. Respecto a la extrapolación de los resultados a la población general de pacientes con EsA, hay que mencionar que los pacientes se recogieron en un entorno hospitalario, por lo que no son representativos de la población general de pacientes con EsA, sino solo de aquellos que son vistos en el hospital. Además, los pacientes fueron seleccionados mayoritariamente (∼90%) de forma consecutiva y no aleatoria, lo que supone un sesgo de selección hacia los pacientes que visitan con más frecuencia el hospital, que suelen ser aquellos con enfermedad más sintomática o más comorbilidad. También hubo un número de pacientes (muy pequeño) que no fue incluido por no ser apto para un seguimiento a 2 años, del que tampoco se recogió la información basal. El estudio, no obstante, muestra a una población habitual en consulta hospitalaria de Reumatología y de hecho las prevalencias de los distintos diagnósticos fueron similares a los de los estudios emAR II15 y REGISPONSER16. Finalmente, el estudio reclutó a menos pacientes de los esperados; el tamaño muestral final de 601 pacientes permite interpretar las prevalencias encontradas con una precisión del 3%, precisión que es razonable para un estudio transversal de prevalencia, si bien reduce la posibilidad de detección de potenciales diferencias en subgrupos de pacientes
En conclusión, los pacientes con EsA presentan una elevada prevalencia de enfermedades extraarticulares mediadas por inmunidad (psoriasis, uveítis, EEII) de forma concomitante, y además existe una asociación entre estas enfermedades y otras manifestaciones extraarticulares de EsA, conformando un perfil de paciente con una expresión de enfermedad a nivel de distintos órganos y aparatos. Es por ello muy importante que en los pacientes con EsA, que suelen comenzar jóvenes, el reumatólogo lleve a cabo un manejo integral del paciente, que incluya el interrogatorio al paciente sobre manifestaciones que puedan indicar la presencia de enfermedad a nivel extraarticular, situación que puede condicionar el tratamiento y el seguimiento del paciente. El manejo de pacientes con manifestaciones extraarticulares de EsA puede precisar la coordinación con otros especialistas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEl estudio AQUILES fue financiado Merck Sharp & Dohme de España.
Conflicto de interesesMaría J. Arteaga y Luis Cea-Calvo (empleados en Merck Sharp & Dohme de España), Ignacio Marín-Jiménez (presentaciones o proyectos educativos para Merck Sharp & Dohme, Abbie, FalkPharma y Shire, asesoría para Merck Sharp & Dohme, Ferring, FalkPharma, Abbie, FAES y Shire), Rosario García-Vicuña (asesoría para el proyecto OpenSER-Allied Health Professionals), Luis Linares (asesoría para Abbie). El resto de los autores declara no tener conflictos de intereses.
Los siguientes Departamentos de Reumatología incluyeron a pacientes en la cohorte con espondiloartritis del estudio AQUILES: Alcorcón (Madrid), La Princesa (Madrid), 12 de Octubre (Madrid), Carlos Haya (Málaga), Reina Sofía (Córdoba), Gregorio Marañón (Madrid), Sant Pau i de la Santa Creu (Barcelona), Donostia (San Sebastián), Marqués de Valdecilla (Santander), Príncipe de Asturias (Madrid), Virgen de la Arrixaca (Murcia), Puerta de Hierro (Madrid) e Infanta Sofía (Madrid). Agradecemos a los investigadores su colaboración en la inclusión y el seguimiento de los pacientes del estudio. El análisis estadístico fue realizado por Cristina Fernández-Pérez (Alalás, S.A.). Agradecemos a Sofía Perea (Pipeline Biomedical Resources, S.L.), la contribución a la redacción del manuscrito.