La mielitis transversa es una inflamación focal poco frecuente de la médula espinal. Su etiología es múltiple y entre ellas se encuentran las enfermedades autoinmunes, incluyendo principalmente el lupus eritematoso sistémico y el síndrome de Sjögren. Su presentación clínica puede ser de forma aguda o subaguda, con peor pronóstico en la mielitis transversa aguda. Un diagnóstico precoz y tratamiento intensivo desde el inicio es de gran importancia en la evolución de este tipo de pacientes.
Presentamos 3 casos con mielitis transversa asociados a enfermedades autoinmunes y discutimos sus distintas manifestaciones clínicas, la asociación a autoanticuerpos, las imágenes radiológicas, el tratamiento y el pronóstico.
Transverse myelitis is a rare focal inflammation of the spinal cord. Multiple etiologies have been identified including autoimmune diseases, mainly systemic lupus erythematosus and Sjögren’ syndrome. It can occur in an acute or subacute clinical onset, with the acute presentation having a worse prognosis. An early diagnosis and intensive treatment are important features recommended in these patients.
We present three cases with transverse myelitis associated with autoimmune diseases. We discuss different clinical manifestations, association with autoantobodies, radiologic findings, and therapeutic and prognostic issues.
La mielitis transversa (MT) es una enfermedad inflamatoria que produce una lesión focal en la médula espinal. Puede afectar a cualquier individuo independientemente de la predisposición familiar, grupo étnico, género o edad, y presenta una incidencia de 1,34-4,36 afectados por millón de habitantes por año, con 2 picos de mayor frecuencia: entre los 10 y 19 años y entre los 30 y los 39 años1,2. Su etiología es múltiple y entre ellas se encuentran las enfermedades autoinmunes, con mayor asociación en el lupus eritematoso sistémico (LES) y el síndrome de Sjögren (SS) con un 1-2 y un 1%, respectivamente3,4. Su clínica se caracteriza por un cuadro agudo o subagudo de afectación del sistema motor, sensorial y autonómico al nivel de la altura de la lesión medular5. Presentamos 3 casos de MT asociada a enfermedades autoinmunes diagnosticados en nuestro hospital en los últimos 3 años.
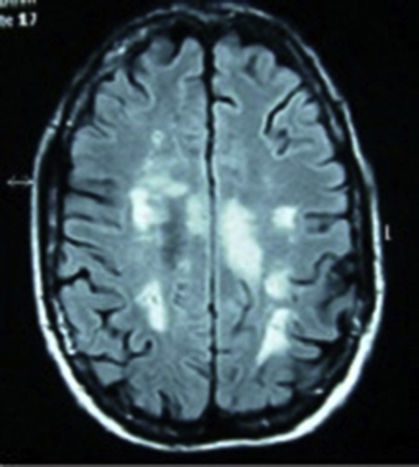
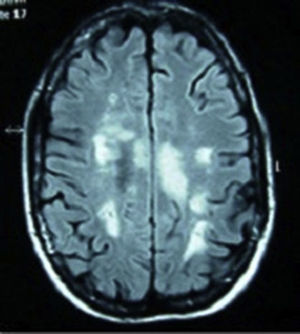
Casos clínicosCaso 1. Mujer de 34 años, caucásica, con antecedentes de neuritis óptica en el ojo derecho hace 8 años. Ingresó por cuadro de malestar abdominal, vómito y fiebre, seguido a las 48 h de parestesias y debilidad ascendente en miembros inferiores, retención de orina y heces, y disminución de la agudeza visual en el ojo izquierdo. En el interrogatorio de conectivopatías refirió xerostomía, xeroftalmia, sequedad vaginal y cutánea. La exploración neurológica presentó paraparesia, con balance muscular de 1/5 en el miembro inferior izquierdo, 0/5 en el miembro inferior derecho y 2/5 en el miembro superior derecho, hiperreflexia difusa, reflejo cutaneoplantar extensor, nivel de hipoestesia para sensibilidad térmica y dolorosa en dermatoma D4-D5 de predominio derecho y déficit de sensibilidad profunda en el miembro inferior izquierdo. Prueba de Schirmer bilateral inferior a 5mm. En la analítica destacaba velocidad de sedimentación globular 48mm/h, proteína C reactiva 2,74mg/dl, anticuerpos antinucleares (ANA) + patrón moteado 1/320, anti-Ro/SSA y anticuerpos antiacuaporina 4 positivos y anticuerpos antifosfolípidos negativos. Vitamina B12, ácido fólico, serología (lúes, Brucela, Borrelia, VIH, VHC, VHB), proteínas de Bence Jones, crioglobulina, cobre en suero, niveles de enzima convertidora de angiotensina, homocisteína y coagulación, normales. Resonancia magnética (RM) de columna cervical y dorsal: lesión intramedular desde C5 hasta D2. RM cráneo (fig. 1): presencia de múltiples lesiones en la sustancia blanca en secuencias T2 y FLAIR. Potenciales evocados: respuesta P100 alargadas bilateralmente, siendo mayor en el lado derecho. Con diagnóstico de SS, se inició tratamiento con bolos de metilprednisolona por vía intravenosa seguido de prednisona por vía oral a 50mg/día y azatioprina, consiguiéndose un aumento progresivo de la agudeza visual, si bien persiste un escotoma periférico temporal superior en el ojo derecho. Recuperación del balance muscular y del control de esfínteres, con deambulación sin apoyo a los 15 meses, sin un nuevo episodio en los últimos 2 años.
Resonancia magnética de cráneo en secuencias T2 y FLAIR, con presencia de múltiples lesiones en la sustancia blanca a nivel corticosubcortical, periventricular, periauriculares y en corona radiada derecha. Lesión de mayor tamaño desde el brazo posterior de la cápsula interna derecha hasta el pedúnculo mesencefálico derecho.
Caso 2. Mujer de 63 años de edad, caucásica, con antecedentes personales de hipotiroidismo autoinmune, hipercolesterolemia y 3 episodios previos de mielitis cervical de origen inflamatorio, con buena respuesta a bolos de metilprednisolona. De nuevo ingresó por cervicalgia acompañada de disminución de fuerza en los miembros superior e inferior izquierdos, pérdida de sensibilidad y disestesias en el antebrazo y la mano izquierda, con disminución de la agudeza visual progresiva e incontinencia urinaria. En la anamnesis refirió xeroftalmia y xerostomía de 3 años de evolución. La exploración presentó un balance muscular en el miembro superior izquierdo de 2/5 distal y 3/5 proximal, en el miembro inferior izquierdo 2/5 proximal y distal, y en el miembro inferior derecho 4+/5 proximal. Reflejo cutaneoplantar extensor bilateral. Fondo de ojo normal. Prueba de Schirmer positiva. Analítica: hemograma, bioquímica, hormonas tiroideas, proteinograma, vitamina B12 y ácido fólico, normales. ANA, anticuerpos anticitoplasma de neutrófilo y anticuerpos antifosfolípidos, negativos. Anticuerpos antiacuaporina 4 positivo. Serología para VIH, virus de la hepatitis A, VHB, VHC, Borrelia y Brucella, negativos. Punción lumbar con valores en líquido cefalorraquídeo de 8 leucocitos/mm3, glucosa 50,3mg/dl, proteínas 65,2mg/dl, adenosina deaminasa 4,8 U. Cultivo para hongos, micobacterias, criptococo y tinción de Gram, negativos. RM de columna cervical: afectación de médula cervical desde proceso odontoides a C5. Potenciales evocados: se obtienen respuestas reproducibles en ambos ojos, aunque latencia aumentada en el ojo izquierdo y límite en el derecho, compatible con neuritis óptica. Biopsia de glándulas salivales: lóbulos de la glándula salival con 2 agregados compactos de más de 50 linfocitos maduros, compatible con SS. Se inició en esta ocasión tratamiento con ciclofosfamida quincenal durante 3 meses y azatioprina, con importante recuperación funcional progresiva hasta alcanzar un balance muscular 5/5 al primer año del tratamiento y sin nuevo episodio de mielitis en los últimos 3 años. La RM de cráneo y columna completa actual no muestra áreas de mielitis activa.
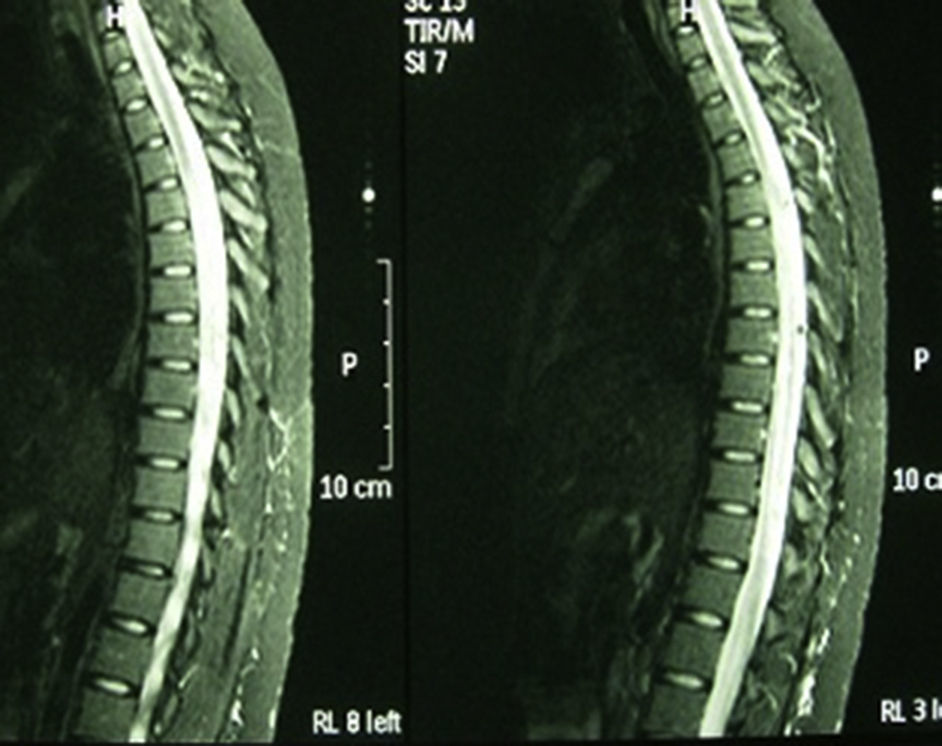
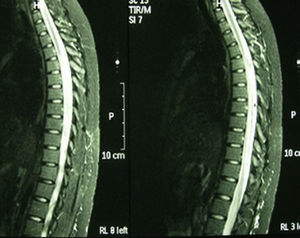
Caso 3. Mujer de 22 años, caucásica, diagnosticada de LES a los 15 años sobre la base de poliartritis, afectación cutánea y mucosa, linfopenia, ANA y anticuerpos anti-ADN positivos a títulos altos. Realizada biopsia renal por alteraciones urinarias persistentes se objetivó nefropatía lúpica tipo iv, y se inició terapia con ciclofosfamida, prednisona e hidroxicloroquina. Acudió con dolor lumbar, disuria y astenia, con instauración progresiva de parestesias en el hemiabdomen derecho y paresia de los miembros inferiores. La analítica mostró un recuento leucocitario de 30.000×109 (sin desviación izquierda), velocidad de sedimentación globular 58mm/h, proteína C reactiva 6,41mg/dl y ácido láctico 1,10 mmol/l. Los repetidos análisis de hemocultivos y urocultivo resultaron negativos. El estudio inmunológico mostró ANA positivos 1/320, anticuerpos anti-ADN de 167 U/ml, con anticuerpos antifosfolípidos negativos. La RM de columna (fig. 2) se informó como mielitis de gran segmento a nivel de la médula espinal dorsal. En la RNM de cráneo se objetivó cambios en la señal del hemisferio cerebeloso izquierdo que pudieran estar en relación con vasculitis lúpica a ese nivel, mostrando señal difusa hiperintensa en FLAIR y T2. No se usó gadolinio por negación de la paciente. En la punción lumbar se obtuvo un líquido transparente y normotenso, con 58 mm3, 80% polimorfonucleares, 20% linfocitos, glucosa 127mg/dl, proteínas 1.015mg/dl y lactato deshidrogenasa 216 U/l. En la tinción de Gram del líquido cefalorraquídeo no se observaron bacterias y el cultivo para hongos y CO2 resultó negativo. Se añadieron al tratamiento bolos de metilprednisolona y 48 h después comenzó con crisis comiciales resistentes a tratamiento con valproico. Se decidió su ingreso en la Unidad de Cuidados Intensivos, donde se inició tratamiento con fenitoína y midazolam para el control de las convulsiones junto a tuberculostáticos, cefalosporina y aciclovir de forma profiláctica. Tras un pico febril presentó un brusco deterioro neurológico, con Glasgow de 8/15. La tomografía computarizada de cráneo de control mostró un edema cerebral masivo y generalizado, con borramiento de surcos y cisternas, no diferenciándose entre la sustancia blanca y la gris. Tras la administración de contraste apenas existió circulación intracraneal, con signos de isquemia generalizada. En bradicardia y aberración del complejo desencadenó en paro cardiorrespiratorio.
DiscusiónLa MT es una rara afectación neurológica que puede aparecer en las enfermedades autoinmunes, principalmente en LES y SS. En el LES es más frecuente en aquellos pacientes con anticuerpos antifosfolípidos, con síndrome antifosfolípido secundario o no. Esto hace sospechar la implicación en su mecanismo fisiopatológico de la necrosis del cordón espinal como consecuencia de la trombosis arterial, además de la interacción directa entre estos anticuerpos y los fosfolípidos espinales6. Sin embargo, en nuestro caso de LES, en los numerosos estudios inmunológicos realizados nunca presentó anticuerpos antifosfolípidos positivos. Además, estudios de biopsias y autopsias muestran cambios inflamatorios con infiltración perivascular de monocitos y linfocitos. Así, desde este punto inmunológico, se han propuesto distintas teorías. La primera sería el mimetismo molecular entre antígenos infecciosos y antígenos comunes con la médula espinal que producirían una respuesta inmunitaria por confusión. La segunda señalaría a la sobreestimulación de linfocitos T por unos superantígenos microbianos con capacidad de activar el sistema inmunitario. Finalmente, la lesión específica de la médula podría ser causada por el desarrollo de anticuerpos anormales, como los anticuerpos antiacuaporina 47. Estos anticuerpos, también denominados IgG NMO, son específicos de la neuromielitis óptica y se presentan con una sensibilidad del 91% y una especificidad cercana al 100%. Sus títulos disminuyen con el tratamiento inmunosupresor y se mantienen disminuidos durante la remisión. Pueden aparecer en MT extensa sin mielitis óptica, aunque se consideran precursores de ella8.
Su presentación es en forma de MT aguda o subaguda (más de 4 h y menos de 4 semanas de evolución), mielopatía crónica progresiva o síndromes de remisión y recaídas de afectación medular. Las formas agudas y subagudas se asocian a dolor intenso en el cuello y la región interescapular, seguido de déficit sensorial y motor por debajo del nivel medular de la lesión. También la forma subaguda y la crónica se asocian con mayor frecuencia a síntomas sensoriales, incontinencia urinaria y dificultad para la marcha que puede progresar a paraplejía espástica. La región medular más frecuentemente afectada es la cervical y torácica alta9. En el LES, la sintomatología predominante es la pérdida de fuerza en los miembros inferiores (70%), la tumefacción del área afectada (47%), la fiebre (21%), la retención aguda de la orina (16%) y el dolor abdominal o lumbar (30%). En el SS, las mielitis de inicio rápido tienen una brusca afectación motora y sensitiva, con cervicalgia y dolor interescapular, presentando un considerable índice de mortalidad. En su forma subaguda, se asocia a alteraciones urinarias, neuritis óptica y eventual paraplejía10.
Puede ser la manifestación inicial del LES, llegando en los primeros 5 años desde el diagnóstico de la enfermedad al 42%3. La afectación del sistema nervioso central en el SS se da aproximadamente en el 5-8% de los pacientes, siendo la primera manifestación de la enfermedad en la mitad de los casos. Aproximadamente, un tercio de esta afectación se refiere a mielopatía y esta es la primera manifestación del SS en el 61% de estos pacientes11.
Respecto al diagnóstico, la RM es su prueba determinante. Los estudios muestran anormalidad de la señal con hiperintensidad en T2, realce con gadolinio y edema del cordón medular. No existen imágenes específicas según la etiología, si bien múltiples pequeñas lesiones parecen indicativas de LES, mientras que lesiones muy extensas y anormalidades en varios niveles son más indicativas de vasculitis12. En la RM cerebral podemos encontrar lesiones desmielinizantes en T2/FLAIR, con marcada afectación, como en nuestro caso 1. En el estudio del líquido cefalorraquídeo se puede observar inflamación del cordón medular, con pleocitosis o valores elevados de IgG. En el estudio inmunológico básico podemos encontrar los anticuerpos antimielina (que pueden predecir la evolución de un síndrome clínicamente aislado hacia la esclerosis múltiple) y los anticuerpos antiacuaporinas 4. La recurrencia de la MT se ha asociado a la existencia de anticuerpos anti-Ro/SSA13. Sin embargo, es precisamente nuestro caso de SS con episodios de repetición (caso 2) el que no presenta anticuerpos anti-Ro/SSA ni anti-La/SSB, basándonos para su diagnóstico en criterios clínicos e histológicos.
El tratamiento no está estandarizado. El esquema terapéutico más aceptado es la infusión de bolos de metilprednisolona y ciclofosfamida en la fase aguda, seguido de prednisona por vía oral y ciclofosfamida en bolos mensuales de 3 a 12 meses. Otros inmunosupresores, como azatioprina, ciclosporina y metotrexato, también pueden ser considerados, al igual que la plasmaféresis y las inmunoglobulinas en casos resistentes a un primer tratamiento. Estudios recientes en pacientes con rituximab, tras resistencia a terapia convencional, presentan una disminución de las recaídas, con aumento progresivo de la capacidad funcional14,15.
La recuperación, si ocurre, se suele observar a las 8 semanas, con una evolución más rápida a los 3-6 meses, y continuar de forma más lenta hasta los 2 años del inicio. Aproximadamente, un 50% tiene una recuperación completa, el 29% de forma parcial y el 21% no mejora o empeora, con secuelas en la alteración de la marcha, síntomas urinarios y gastrointestinales, incluso la muerte10.
ConclusiónEntre los diagnósticos diferenciales de la mielopatía debemos considerar las enfermedades autoinmunes ya que, si bien no es una causa frecuente, pueden ser la primera manifestación de la enfermedad y su importancia aumenta con la recurrencia de los episodios y con la asociación a neuropatía óptica. Unos niveles de anticuerpos antiacuaporinas 4 mantenidos en cifras elevadas o existentes en el primer episodio se asocian a la recurrencia del cuadro.
La importancia de un diagnóstico precoz y un tratamiento intensivo desde el inicio de la enfermedad es de vital importancia, tanto en la clínica del proceso como en sus secuelas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.