La paquimeningitis hipertrófica (PH) es una entidad clínico-imagenológica caracterizada por un engrosamiento de la duramadre que puede ser focal o difuso manifestada por una variedad de síndromes neurológicos. Etiológicamente se clasifica en infecciosa, neoplásica, autoinmune e idiopática. Se ha demostrado que muchos de estos casos, antes idiopáticos, caen en el espectro de la enfermedad relacionada con IgG4.
ObjetivoDescribir el caso de una paciente asistida en nuestro servicio por compromiso neurológico por PH con diagnóstico inicial de tumor miofibroblástico inflamatorio (TMI) y diagnóstico final de enfermedad relacionada con IgG4.
CasoMujer de 25 años con cuadro neurológico de 3 años de evolución caracterizado inicialmente por hipoacusia derecha, que evoluciona con cefalea y diplopía. Se realiza resonancia magnética nuclear (RMN) de encéfalo donde se evidencia engrosamiento paquimeníngeo con compromiso de estructuras vasculonerviosas en la punta del peñasco, seno cavernoso, agujero rasgado y quiasma óptico. Se presenta a la consulta con resultado de biopsia incisional que informa de lesión proliferativa que combina elementos fibrosos, de disposición fascicular o arremolinada con bandas colagenizadas con infiltrado linfoplasmocitario denso y algunos macrófagos, con tinción negativa para ALK 1 y con diagnóstico de tumor miofibroblástico inflamatorio. Por sospecha de enfermedad relacionada con IgG4 (ER-IgG4) se envía pieza de biopsia a revisión y se solicitan estudios complementarios pertinentes. Revisión de biopsia: fibrosis de tipo no estoriforme, infiltrado con predominio linfoplasmocitario, en otros cortes se reconocen también histiocitos y polimorfonucleares, sin granulomas ni atipias. Tinción para gérmenes negativos. Inmunohistoquímica con 50-60 células IgG4+/HPF e intervalo del 15 al 20%, CD68+ en histiocitos, CD1a− y S100−. La paciente presenta deterioro de la agudeza visual por compromiso de nervios oftálmicos, por lo cual se inicia tratamiento glucocorticoideo en pulsos y rituximab con regresión de los síntomas y mejoría en resonancia magnética de las lesiones.
ConclusiónLa PH es un síndrome clínico imagenológico con síntomas y etiologías variables que plantea un desafío diagnóstico.
En este caso el diagnóstico de inicio fue TMI que es una neoplasia de comportamiento variable, localmente agresiva y puede metastatizar; es uno de los principales diagnósticos diferenciales de la enfermedad relacionada con IgG4 debido a que comparten características anatomopatológicas, incluyendo la fibrosis de tipo estoriforme.
La ER-IgG4 es una condición inmunomediada que puede tener afectación única o múltiple. Su diagnóstico es complejo cuando se presenta con compromiso monoorgánico o en órganos no típicos (SNC, meninges) en los cuales los datos son escasos, como el caso de nuestra paciente con compromiso monoorgánico del SNC.
Si bien existen criterios de clasificación para orientar a los médicos no especialistas en el diagnóstico, la suma del cuadro clínico, las imágenes, el laboratorio, la anatomía patológica y la inmunohistoquímica serán siempre evaluadas en conjunto llevando al diagnóstico definitivo.
Hypertrophic pachymeningitis (HP) is a clinico-radiological entity characterized by a thickening of the dura mater that may be focal or diffuse and manifested by a variety of neurological syndromes. Aetiologically, it is classified as infectious, neoplastic, autoimmune, and idiopathic. Many of these formerly idiopathic cases have been shown to fall into the spectrum of IgG4-related disease.
ObjectiveTo describe the case of a patient attended for neurological involvement due to hypertrophic pachymeningitis with initial diagnosis of inflammatory myofibroblastic tumour and final diagnosis of IgG4-related disease.
CaseA 25-year-old woman with neurological symptoms of 3 years’ evolution characterized initially by right hypoacusis, evolving with headache and diplopia. Magnetic resonance imaging (MRI) of the encephalon showed pachymeningeal thickening with involvement of vasculo-nervous structures in the tip of the cerebellum, cavernous sinus, ragged foramen, and optic chiasm. The patient presented for consultation with the result of an incisional biopsy that reported a proliferative lesion combining fibrous elements of fascicular or swirling arrangement with collagenized streaks with dense, lymphoplasmacytic infiltrate and some macrophages, with negative staining for ALK 1, with a diagnosis of inflammatory myofibroblastic tumour.
Due to suspicion of IgG4-related disease (IgG4-RD) the biopsy was sent for review and pertinent complementary studies were requested.
Biopsy reviewNon storiform fibrosis, predominantly lymphoplasmacytic infiltrate, histiocytes, and polymorphonuclear infiltrate in sectors, without granulomas or atypia. Staining for germs negative. Immunohistochemistry with 50-60 IgG4+/HPF cells and range of 15% to 20%, CD68 + in histiocytes, CD1a -, S100 -.
The patient presented deterioration of visual acuity due to ophthalmic nerve involvement, so glucocorticoid treatment was started in pulses and rituximab with regression of symptoms and imaging improvement of the lesions.
ConclusionPH is a clinical imaging syndrome with variable symptoms and aetiologies that poses a diagnostic challenge.
In this case the initial diagnosis was inflammatory myofibroblastic tumour, which is a neoplasm of variable behaviour, locally aggressive, and can metastasize; it is one of the main differential diagnoses of IgG4-related disease because they share anatomopathological features, including storiform fibrosis.
IgG4-RD is an immune-mediated condition that can have single or multiple involvement. Its diagnosis is complex when it presents with single organ involvement or in non-typical organs (CNS, meninges) in which data are scarce, as in the case of our patient with single organ involvement of the CNS.
Although there are classification criteria to guide non-specialists in the diagnosis, the sum of the clinical picture, imaging, laboratory, pathological anatomy, and immunohistochemistry will always be evaluated together for a definitive diagnosis.
La paquimeningitis hipertrófica (PH) es una inflamación que conduce a un engrosamiento difuso o localizado de la duramadre craneal o de la médula espinal. Los pacientes usualmente se presentan con síntomas relacionados con el efecto de masa o déficit focales causados por la compresión de los nervios o vasos sanguíneos. El diagnóstico diferencial es muy amplio e incluye desordenes vasculíticos (p. ej., granulomatosis con poliangeitis, arteritis de células gigantes, enfermedad de Behçet), alteraciones inmunomediadas (artritis reumatoidea, sarcoidosis), malignidad (linfoma) e infecciones (tuberculosis [TBC])1.
El grupo de Wallace et al. creen que la enfermedad relacionada con IgG4 es una causa común de PH2.
Presentamos el caso de una paciente con PH craneal con compromiso de estructuras vasculonerviosas interpretada inicialmente de causa tumoral (tumor miofibroblástico inflamatorio [TMI]) y diagnóstico final de PH por enfermedad relacionada con IgG4.
Un diagnóstico rápido y un tratamiento oportuno evitan la progresión a la fibrosis con síntomas irreversibles.
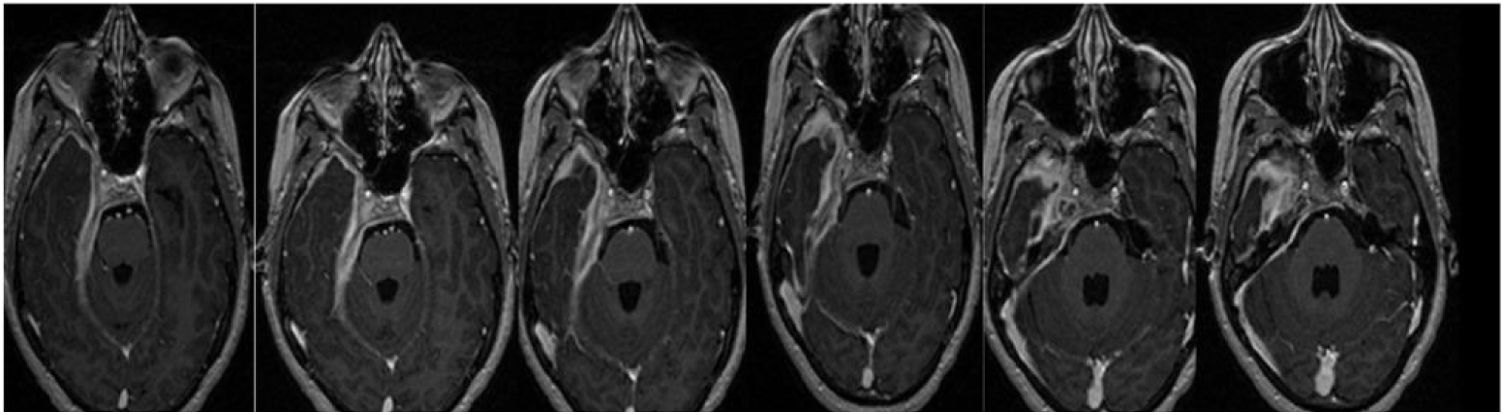
CasoPaciente de sexo femenino, de 25 años de edad con diagnóstico de TMI de base de cráneo, acude a la consulta en el mes de abril 2021. Presenta cefalea holocraneal, hipoacusia derecha y posteriormente agrega diplopía de 3 años de evolución. El año previo a la consulta ingresó por cefalea y diplopía horizontal donde se constata en el examen físico compromiso del VI par craneal e hipoacusia derecha, con evidencia por resonancia magnética de aumento del tamaño ventricular, celdas mastoideas ocupadas y masa ocupante de espacio de 30mm intrapetrosa con aumento del realce paquimeníngeo en la base del cráneo (fig. 1).
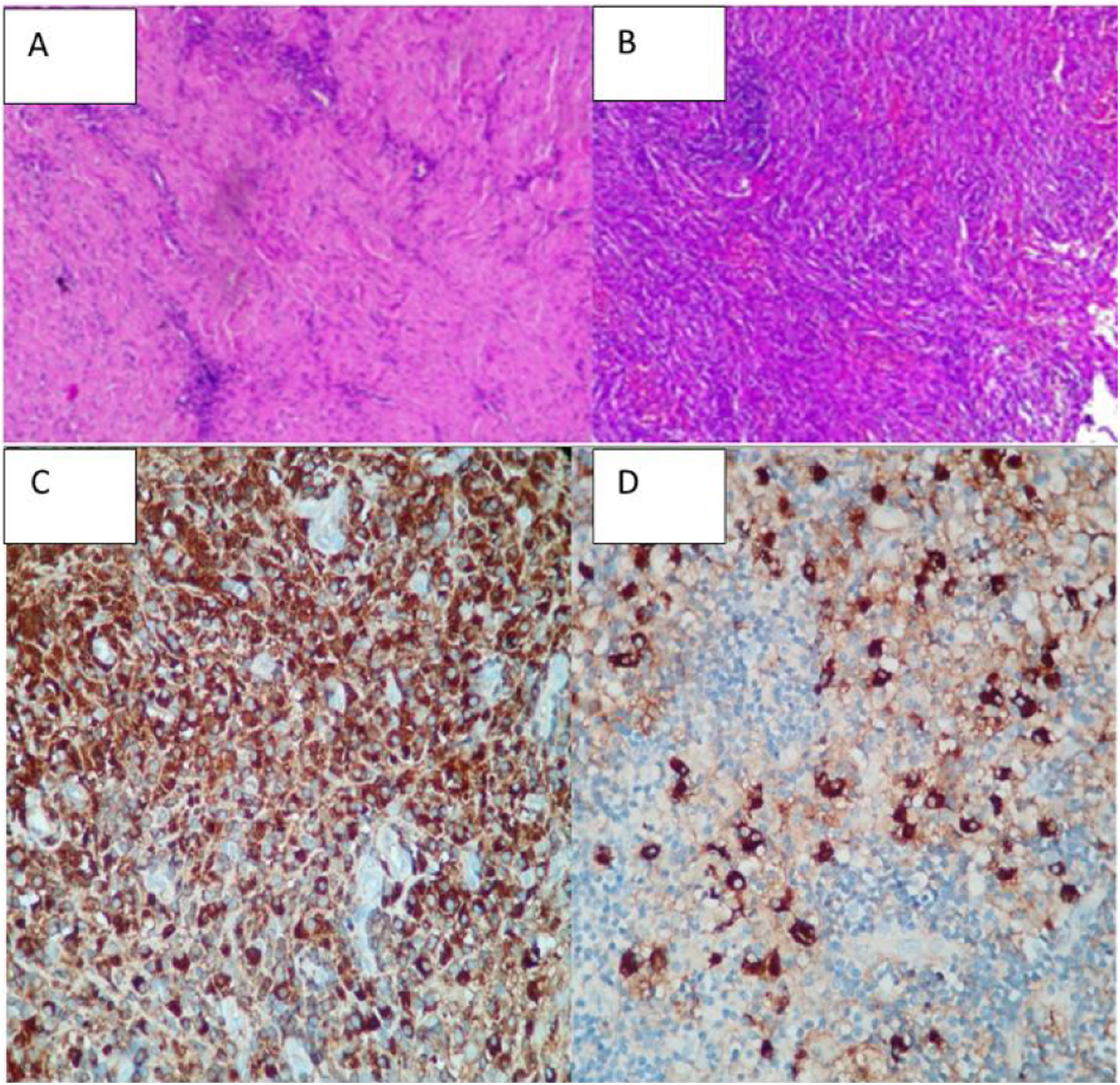
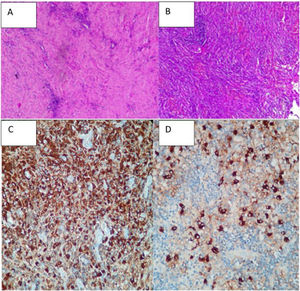
En enero del 2021 se realiza biopsia de la lesión que informa: lesión proliferativa que combina elementos fibrosos, elongados, de disposición en parte ahusada o fascicular y arremolinada con bandas colagenizadas junto a abundante y denso componente inflamatorio linfocitario, disperso y en acúmulos, frecuentes plasmocitos y algunos macrófagos. No se observan necrosis, ni mitosis, ni atipias citológicas. Interpretamos estos hallazgos sugerentes de tumor miofibroblástico inflamatorio. Se descartan otras enfermedades como meningioma o reacción colesteatomatosa (figs. 2A y B).
Inmunohistoquímica: antígeno común leucocitario positivo; citoqueratina (AE1/AE3) positiva con componente epitelial; actina muscular lisa positivo focal; ALK1 negativo.
El inmunofenotipo hallado es inespecífico, se corrobora proceso inflamatorio en tejidos blandos, que podría corresponderse con la sospecha diagnostica de tumor miofibroblástico inflamatorio, si bien la marcación ALK1 resultó negativa.
Se realiza nueva RMN en abril del 2021 donde se identifica aumento del proceso expansivo, extenso, con refuerzo poscontraste que compromete la base del cráneo en topografía parasagital derecha con extensión hacia el conducto carotídeo, foramen yugular, agujero rasgado posterior, peñasco y tienda del cerebelo homolateral. Invade además el conducto auditivo interno, el seno cavernoso y el vértice de la órbita derecha, con paquimeningitis a nivel de la fosa temporal profunda rodeando circunferencialmente los pares craneales III, V, VI, segmentos cisternal e intracavernoso, VII y VIII a nivel del conducto auditivo interno. Se observa, además, compromiso de la región anterior del quiasmo óptico el cual se observa engrosado con refuerzo poscontraste hallazgo no visualizado en estudio previo. Defecto de relleno parcial del seno sigmoideo homolateral con probable relación con trombosis. Persiste hidrocefalia supratentorial hiperintensidad de la sustancia blanca subcortical con relación a edema vasogénico.
En la tomografía por emisión de positrones con 18-fluorodesoxiglucosa (PET/TC) se evidenció milimétrico foco de actividad sobre la base de la apófisis pterigoides derecha con valor estandarizado de captación (standarized uptake value [SUV]) máximo de 5,5 que se fusiona con ligera asimetría de las partes blandas de la base del cráneo.
A las 2 semanas ingresa de urgencia en nuestro hospital por pérdida de la visión bilateral, considerado como compromiso neurológico por lesión tumoral se inicia pulsos de metilprednisolona (1g/día/durante 3 días).
Se revisa nuevamente la biopsia y se realiza inmunohistoquímica observándose: abundante fibrosis de tipo no estoriforme, entre la cual se observan estructuras glandulares revestidas por epitelio seudoestratificado ciliado sin atipias, que podrían corresponder a epitelio nativo atrapado, e infiltrados inflamatorios con predominio linfoplasmocitario.
En otros cortes se reconocen también histiocitos, y focalmente polimorfonucleares (áreas mastoideas), en contexto de vasos congestivos de endotelios prominentes. No se evidencia formación de granulomas ni necrosis franca. No se reconoce incremento de eosinófilos ni flebitis obliterante (no se realizó tinción con elastina).
Se realizaron coloraciones especiales (PAS y Ziehl-Neelsen), sin evidenciarse la presencia de gérmenes específicos.
Inmunohistoquímica: todos los controles mostraron reactividad adecuada. IgG4: 50-60 plasmocitos IgG4+ por campo de alto aumento. Ratio IgG4/IgG: 15-20% (figs. 2C y D).
CD68: positivo en histiocitos. CD1a: negativo. S100: negativo (tinción en células dendríticas peri-epitelio).
Diagnóstico: proceso fibroinflamatorio crónico con actividad aguda sobreagregada.
Nota: la lesión no presenta aspecto neoplásico en primera instancia, y el componente fibroso abundante impresiona englobar estructuras nativas y no las desplaza ni infiltra (no expansiva).
Se trató con metilprednisolona en pulsos (1g/día/durante 3 días consecutivos) posterior a lo cual se mantuvo con meprednisona 1mg/kg/día, y se realizó rituximab, 2 dosis de 1g.
Un mes posterior al inicio del tratamiento se realiza RMN de control donde se evidencia la disminución del compromiso de estructuras vasculonerviosas alrededor del seno cavernoso, quiasma óptico, disminución del edema del parénquima cerebral y disminución del espesor y el realce meníngeo en la base del cráneo.
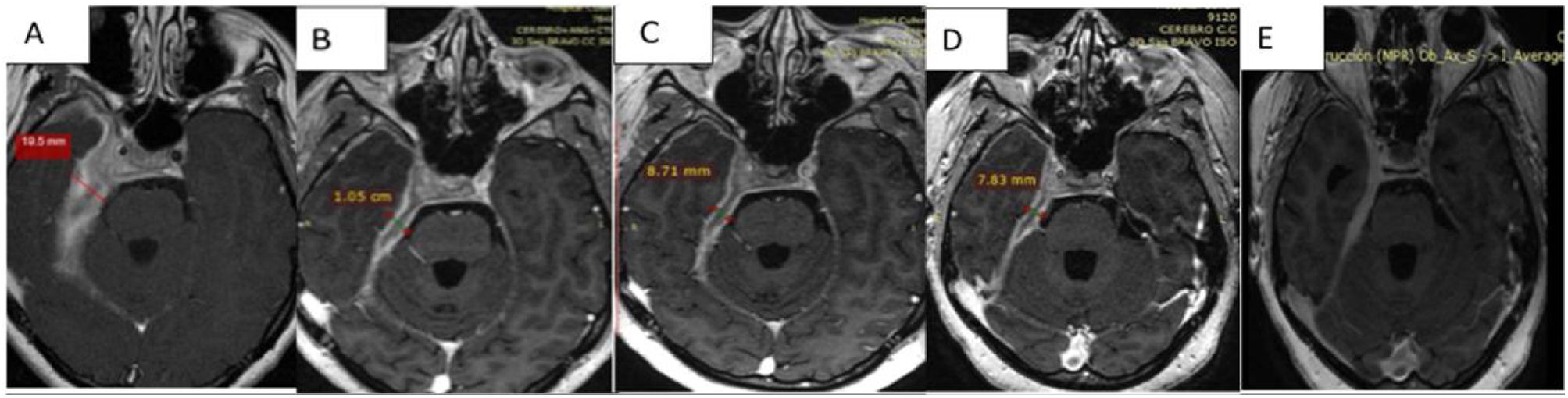
Discusión de las imágenesEn los estudios sucesivos de resonancia magnética se evidencia tejido patológico que engrosa las meninges con un espesor de 19,5mm, y que muestra señal isointensa en T1, hipointensa en T2 y tiñe con el contraste con moderada restricción a la difusión del agua.
Compromete la base de cráneo en topografía parasagital derecha, con extensión hacia el conducto carotídeo, foramen yugular, agujero rasgado posterior, peñasco y tienda del cerebelo homolateral. Invade. Además. el conducto auditivo interno, el seno cavernoso y el vértice de la órbita derecha, con compromiso paquimeníngeo a nivel de la fosa temporal profunda rodeando circunferencialmente los pares craneales III, V, VI, segmento cisternal e intracavernoso, VII y VIII a nivel del conducto auditivo interno.
Se observa progresión de la paquimeningitis con compromiso de la región anterior del quiasma óptico, el cual se observa engrosado con refuerzo poscontraste. Reemplaza a la vena yugular interna derecha en su foramen, no evidenciándose opacificación del segmento proximal de la misma. Defecto de relleno parcial del seno sigmoideo homolateral.
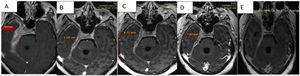
Comparativamente se observa respuesta parcial al tratamiento instaurado con relación al estudio de base con espesor paquimeníngeo de 19,5mm al inicio; en los controles presenta disminución de 10,5mm (53% del tamaño inicial) a la semana del pulso de corticoides; a 8,7mm (44% del inicial) con corticoides más rituximab; y en el último control, luego de 3 meses del inicio del tratamiento, con corticoterapia de mantenimiento 10mg/día de prednisona y metotrexato presenta 7,8mm (40% del tamaño inicial) (figs. 3A-D).
Secuencias en T1 de la RMN sucesivas en la evolución de la paciente. Desde (A) lesión basal con engrosamiento de aproximadamente 2cm, hasta (D) estado posterior al tratamiento con esteroides y rituximab que evidencia la mejoría franca del engrosamiento y el edema. E) Cortes tardíos que muestran zonas de fibrosis.
En el último control se observa disminución del engrosamiento paquimeníngeo descrito en los estudios anteriores, a nivel del quiasma, del conducto auditivo interno, del seno cavernoso, y espesor de fosa temporal; y al realizarse cortes tardíos a los 30min se identifica mayor realce del tejido paquimeníngeo en relación a componente fibrótico (fig. 3E).
Diagnósticos diferencialesLa PH es un síndrome clínico-imagenológico caracterizado por engrosamiento focal o difuso de la duramadre, con síntomas neurológicos que dependerán de la ubicación de la lesión y no estrechamente de su etiología1.
Dentro de las causas de paquimeningitis encontramos infecciones (sobre todo aquellas crónicas como la TBC); autoinmunes (como la granulomatosis con poliangeitis [GPA], o la neurosarcoidosis); neoplásica (primario como los meningiomas, o metastásico de tumores líquidos como los linfomas o solidos más frecuentemente mama); de no encontrarse la causa estos cuadros se catalogaban como idiopáticos, los cuales, retrospectivamente, muchos estarían dentro del espectro enfermedad relacionada con la IgG4 (ER-IgG4) descrita tiempo después que la PH idiopática.
La PH se traduce clínicamente por la compresión de estructuras vasculonerviosas siendo sus manifestaciones más frecuentes cefalea, parálisis de pares craneales, hipertensión endocraneana y trombosis venosas, características evidenciadas en nuestra paciente. No existe un cuadro clínico propio de cada etiología, pero ciertas manifestaciones acompañantes pueden orientarnos más hacia un diagnóstico, como el compromiso respiratorio y renal en la GPA, las adenopatías en la sarcoidosis, el compromiso fibroinflamatorio de otros órganos (glándulas salivales, páncreas, adenopatías, etc.) en la ER-IgG4; pero si se presentan con compromiso aislado del sistema nervioso central (SNC) serán indistinguibles entre ellas.
La resonancia magnética nuclear (RMN) con contraste es el método de elección para el estudio de este síndrome, demostrando el engrosamiento, difuso o focal, de la duramadre con el compromiso de estructuras según la localización.
Enfocando a nuestra paciente como una mujer joven, con una PH supratentorial de base de cráneo con involucro de estructuras vasculonerviosas planteamos dentro de las posibles etiologías: GPA, histiocitosis (Langerhans y no Langerhans), sarcoidosis, tumoral (TMI, meningioma, linfoma, metastásico), infecciosas (TBC, fúngica) y la ER-IgG4.
El primer grupo a descartar son las denominadas «enfermedades granulomatosas», entidades de diversa etiología, pero agrupadas por sus características histológicas clásicas de lesión granulomatosa: histiocitos, macrófagos, linfocitos, células multinucleadas gigantes y áreas de necrosis. Pueden ser de causa infecciosa como la TBC, inmune como la GPA, o desconocida como la sarcoidosis.
En la GPA el compromiso del sistema nervioso (hasta el 50% en distintas series) es mayormente de nervios periféricos en forma de mononeuritis múltiple. La afectación del SNC es infrecuente (7-11%), y puede manifestarse como vasculitis cerebral, meningitis granulomatosa o compromiso de pares craneales por lesiones granulomatosas desde estructuras adyacentes como senos paranasales3. Si bien el compromiso meníngeo puede encontrarse aislado (forma limitada de GPA) se asocia a lesiones de senos paranasales habitualmente y en la biopsia se evidencia inflamación granulomatosa4, características no vistas en nuestro caso.
En la sarcoidosis el compromiso neurológico es de un 5 al 25% de los casos con predilección por pares craneales e hipófisis, si afecta las meninges lo hace en las capas más internas (leptomeninges). Solo el 5% tendrá como único compromiso el SNC en su presentación, por lo cual el estudio sistémico de la enfermedad es fundamental. Si el SNC es la única localización de la enfermedad los métodos complementarios, como la enzima convertidora de angiotensina (ECA) y la radiografía de tórax serán normales en la mayoría de los pacientes; siendo de utilidad el estudio de ECA y otros parámetros en el LCR5. En nuestro caso la paciente no presentaba afectación diferente de la neurológica, con imágenes extra craneales y ECA normal, por lo cual este diagnóstico fue descartado.
El compromiso meníngeo por TBC es una forma grave de TBC extrapulmonar, y es poco frecuente en pacientes inmunocompetentes, pero debe ser siempre tenido en cuenta en nuestro medio. A pesar de la etiología infecciosa la enfermedad puede ser tan lenta que el diagnostico se dilata por años6. Nuestra paciente es inmunocompetente y no presenta compromiso pulmonar (punto de partida de la casi totalidad de las TBC extrapulmonares).
Dentro de las enfermedades tumorales encontramos un grupo variado de neoplasias primarias o secundarias, con diferentes grados de malignidad.
Las más agresivas como las metástasis de cánceres solidos (mama, pulmón) y los linfomas son de presentación aguda o subaguda, habitualmente con alteraciones del estado general, síntomas sistémicos y con lesiones hipermetabólicas multicéntricas. En el otro extremo están las lesiones neoplásicas de baja agresividad, como los meningiomas y las histiocitosis que presentan curso crónico. De especial interés en nuestro caso mencionamos 2 tipos de meningioma: el fibroblástico (con tejido fibroso y células fibroblásticas) y de tipo rico en linfocitos (con células plasmáticas y linfocitos).
Las histiocitosis pueden tener afectación sistémica, o manifestarse con compromiso monoorgánico; si bien tienen una baja prevalencia, dentro del compromiso aislado del SNC deben ser tenidas muy presentes. Se clasifican en histiocitosis de células de Langerhans (HL) y no Langerhans (HNL), en estas se incluye la enfermedad de Rosai-Dorfman (ERD).
La ERD clínicamente se presenta con compromiso nodal (ganglios linfáticos), o extranodal (piel, SNC, etc.), ambas asociadas a manifestaciones sistémicas y alteraciones analíticas (reactantes de fase aguda, anemia, hipergammaglobulinemia). Su etiología no ha sido bien dilucidada puesto que se han comunicado casos con mutaciones en quinasas tumorales (BRAF, KRAS, MAP2K1)7. El marcador histológico de esta enfermedad es la proliferación sinusal de histiocitos con emperipolesis (proceso por el cual ciertas células transitan el citoplasma de otras células sin ser dañadas)8 asociado a una inmunomarcación donde se observa negatividad para CD1a y positividad para CD68 y S1009. Para destacar el compromiso del SNC por ERD usualmente no presenta enfermedad nodal lo que dificulta aún más su diagnóstico. Sin embargo, sí es frecuente el compromiso del parénquima cerebral10, a diferencia de nuestra paciente que no presentaba lesiones de parénquima cerebral, así como tampoco alteraciones en la analítica de sangre.
El TMI, diagnóstico con el cual nuestra paciente se presenta a la consulta, son lesiones seudosarcomatosas que ocurren en diferentes tejidos, tanto superficiales como profundos. Se presentan en cualquier etapa de la vida como formaciones ocupantes de espacios; histológicamente se caracterizan por una proliferación de fibroblastos y miofibroblastos mezclados con linfocitos, células plasmáticas, eosinófilos e histiocitos. Sin embargo, el tipo y la combinación del componente celular, inflamatorio y fibroso varían de un tumor a otro, e incluso de un campo a otro en un mismo tumor11. Si bien se ha planteado la superposición entre el TMI y la enfermedad por IgG4 por los elementos constitutivos comunes a ambas lesiones y la posibilidad del TMI de generar fibrosis estoriforme, existen diferencias clínicas e histológicas bien marcadas.
La ER-IgG4 afecta a pacientes de mayor edad. Macroscópicamente el TMI es una masa lobulada, y las lesiones secundarias a IgG4 parecen tumoraciones sólidas, con engrosamiento de los tejidos y sin bordes definidos. Histológicamente el TMI se compone de miofibroblastos en forma de huso predominantemente, con linfocitos y células plasmáticas. Las células ahusadas se disponen en un patrón fascicular o al azar integrado en un estroma fibroso con una matriz mucoide variable; el infiltrado inflamatorio y la fibrosis pasan desapercibidos en el tejido peritumoral. En la ER-IgG4 es prominente la fibroesclerosis con infiltración linfoplasmocitaria con folículos linfoides. La fibrosis y el infiltrado inflamatorio pueden extenderse más allá del órgano afectado. Folículos linfoides con centro germinal se observa en un subset de TMI (22,7%) y en la totalidad de las IgG4. Se ha comunicado una positividad para ALK del 35 al 68%, y es negativo en todos los casos de ERIgG4. Además, la tinción para actina muscular lisa (SMA) se encuentra en el 100% de las células miofibroblásticas de manera difusa11.
Resumiendo, se diferencian en la inmunomarcación (ALK y SMA en favor del TMI) el número de células IgG4+ y la relación IgG/IgG4, la fibrosis estoriforme y la presencia de flebitis obliterativa. Es de destacar que si bien los TMI pueden presentar células IgG4+ de leve a moderado, la relación IgG4/IgG siempre es baja12.
Resumen diagnósticoLa ER-IgG4+ presenta una evolución clínica crónica, que inicia con sintomatología inespecífica, como lo es la cefalea, evolucionando con compromiso de pares craneales a medida que se extiende la lesión en placas sobre las meninges evidenciada en las sucesivas resonancias magnéticas. Así, uno de los sitios más frecuentes son el compromiso auditivo, seguido por los pares craneales que inervan la musculatura extrínseca del ojo (III, IV, VI) en su paso por el seno cavernoso, sitio que, por su envoltura, es comprometido por las paquimeningitis de evolución en esa zona. Finalmente, la lesión llega a comprometer el quiasma óptico luego de 3 años de evolución, por lo cual la paciente inicia tratamiento glucocorticoideo de urgencia previa al diagnóstico definitivo. En los estudios por imagen el diagnóstico de PH es el que orienta nuestros estudios y diagnóstico final. Esta entidad ha sido encuadrada dentro del espectro de la enfermedad relacionada con IgG4 hace poco tiempo, por lo cual se plantea que muchas de las PH idiopáticas pudieran recategorizarse como asociadas a ER-IgG42.
El análisis de biopsia informa un elevado número de células IgG4+ (50-60/alto campo) e intervalo del 15 al 20% con algunos histiocitos y neutrófilos, con inmunomarcación negativa para ALK1 y S100; y positiva focal para CD68 y SMA. Con esto se descartan enfermedades neoplásicas y enfermedades granulomatosas debido a que los hallazgos no presentan atipias, figuras mitóticas, formación de granulomas ni necrosis. Además, se desestiman las histiocitosis debido a que no presenta preponderancia de histiocitos, no hay células espumosas, ni células gigantes; particularmente debemos tener en cuenta que la ERD extranodal presenta más folículos linfoides con centros germinales, fibrosis, con menos histiocitos y menos emperipolesis, todas características atribuibles a ER-IgG4. En nuestro caso no se identificaron histiocitos grandes ni emperipolesis, como tampoco tinción específica para la proteína S-100.
El diagnóstico de ER-IgG4 limitada a paquimeningitis fue respaldado por los síntomas y los signos clínicos, los datos histológicos sugestivos y la respuesta al tratamiento (corticoides y rituximab)13. Este caso fue considerado como presentación de ER-IgG4 en un único órgano, como fue descrito previamente en páncreas y en muchos otros órganos14,15.
En ER-IgG4 de un solo órgano, el nivel de IgG4 puede elevarse o estar dentro de los límites normales, con relación a esto se ha visto una correlación positiva de la IgG4 sérica con el número y la severidad de órganos comprometidos16–18. De hecho, el nivel elevado de IgG4 en suero no es un criterio absoluto para ER-IgG4, parece más un marcador de enfermedad sistémica. También, en los criterios diagnósticos integrales de ER-IgG4, la enfermedad relacionada por IgG4 puede ser considerada sin tener en cuenta los niveles séricos de IgG419. Por el contrario, un valor por encima del normal no confirma la enfermedad puesto que puede elevarse en otras enfermedades20,21.
Puntos salientes en PH por ER-IgG4Wallace et al. revisaron la anatomía patológica de los pacientes con PH no infecciosa durante los últimos 25 años. Catorce pacientes reunieron las condiciones histológicas e inmunohistoquímicas. Cuatro casos (66,6%) considerados como PH idiopática fueron diagnosticados de ER-IgG4, y esto representó el 29% de los casos revisados. El resto fueron: 3 pacientes (21%) granulomatosis con poliangeitis, 2 (14%) linfomas y uno de cada uno artritis reumatoidea, arteritis de células gigantes y sarcoidosis. Dos pacientes (14%) quedaron sin diagnóstico y fueron considerados como PH idiopáticas. Ningún estudio, clínico, serológico, LCR y radiología por si solo pudo identificar la causa de PH. La biopsia, con histopatología e inmunohistoquímica es necesario para alcanzar el diagnóstico exacto2.
En la Revista Cubana de Reumatología un grupo latinoamericano de reumatólogos presentan 11 casos de ER-IgG4 con compromiso paquimeníngeo. Las manifestaciones clínicas de inicio fueron cefaleas, hipoacusia y compromiso de pares craneales. Ocho de 11 pacientes tenían compromiso monoorgánico y 2 de 8 pacientes tuvieron dosaje sérico de IgG4 elevado22.
Lu et al. observaron que los síntomas neurológicos de presentación más comunes en PH asociada a IgG4 (33 casos) fueron cefaleas en 22 (67%), 11 (33%) con parálisis de nervios craneales, 7 (21%) con problemas de visión (diplopía o disminución de la agudeza visual). La mayoría de los pacientes presentaron otros signos y síntomas de enfermedad sistémica, pero 10 (30%) solo presentaron compromiso paquimeníngeo (monoorgánico)23.
Debemos tener presente que es una enfermedad nueva y con un espectro clínico variado, por lo cual su diagnóstico resulta difícil, y no en pocos casos, pasa desapercibido.
Para homogeneizar tan variada población y estudiar la enfermedad, se utilizan 3 consensos con criterios clasificatorios (Desphande et al.24, Umehara et al.25 y Wallace et al.26).
En primera instancia es importante destacar que son criterios de clasificación y no de diagnóstico, por lo cual su uso queda supeditado a trabajos científicos, y a orientar a médicos no especialistas en el tema al diagnóstico de la enfermedad.
En cuanto al consenso de Desphande et al.24 cabe resaltar que las características anatomopatológicas tenidas en cuenta en el diagnóstico no son de utilidad en órganos en los cuales las comunicaciones son escasas (meninges, SNC y piel). Desde el punto de vista histológico, la presencia de histiocitos, macrófagos y neutrófilos no excluyen el diagnóstico debido a que deben encontrarse de una manera predominante y proponen puntos de cortes diferentes para cada órgano afectado, así para meninges es 10 células IgG4+ por alto campo, criterio cumplido por nuestra paciente, pero este punto de corte se establece a partir de una serie de pacientes con escasa muestra27.
En cuanto a los criterios establecidos por Umehara et al.25, nuestra paciente no los cumple debido a que no tiene IgG4 sérica mayor de 135mg/dl ni intervalo de células IgG4/IgG superior al 40%. Sin embargo, los autores proponen que en aquellos pacientes con una concentración sérica de IgG4 menor del valor de corte (135mg/dl) y compromiso monoorgánico, como es nuestro caso, podría ser tenido en cuenta la relación de IgG4/IgG en plasma. En el consenso no presentan un punto de corte para el intervalo sérico, pero este mismo grupo realizó un análisis del mismo llegando a la conclusión, que un intervalo sérico mayor del 8% tiene al menos la misma sensibilidad y especificidad que la IgG4 sérica mayor de 135mg/dl28. Nuestra paciente presenta una IgG4 sérica total de 118mg/dl, pero con un intervalo sérico del 10,5%. Cabe mencionar que un tercio de los pacientes pueden presentar IgG4 sérica normal, sobre todo aquellos con compromiso monoorgánico, en tratamiento con esteroides previo, y particularmente los que afectan las paquimeninges29.
En cuanto al intervalo de células en la anatomía patológica debemos tener presente que puede variar de órgano a órgano, y depende de la fase en la cual se encuentre la enfermedad, así en aquellos casos de evolución prolongada disminuye el número de células IgG4+ y la fibrosis puede no presentar el típico patrón estoriforme, denominándose fase de «burnout»30.
Por último, con relación al consenso EULAR/ACR (Wallace et al.)26 si bien nuestra paciente presenta histiocitos y neutrófilos, estos últimos no son predominantes sino de manera aislada, por lo cual no cumple con este criterio de exclusión. En cuanto a la suma de puntos presenta infiltrado linfoplasmocitario denso (4 puntos) y una inmunohistoquímica con 60 células IgG4 y el 20% de intervalo que asigna un peso de 7 puntos más, siendo un total de 11 puntos, por lo tanto, no cumple el peso asignado para la enfermedad según Wallace et al., sin embargo, la presencia de paquimeningitis, por no ser exclusiva de la ER-IgG4 no está ponderada.
Con respecto a la medición de IgG4 en LCR, un estudio comparó las subclases de IgG en LCR de pacientes con paquimeningitis asociada a IgG4 con aquellos pacientes con otras formas de paquimeningitis inflamatoria, infecciosa y neoplásica. Además, los investigadores calcularon el índice de IgG4 y los valores IgG4Loc para evaluar el grado de permeabilidad de la barrera hematoencefalica y la producción intratecal de IgG total y subclases de IgG.
Comparados con controles sanos y pacientes con otras formas de PH, los pacientes con PH relacionada a IgG4 mostraron concentraciones más altas de IgG4 en LCR, al igual que índices más altos de IgG4 y valores IgG4Loc. Este último, el cual calcula e integra las concentraciones de IgG4 en suero y LCR con relación a la barrera hematoencefalica, demostró tener un mejor rendimiento diagnóstico al diferenciar los dos grupos. Los valores de IgG4Loc mayores de 0,47 tenían una sensibilidad y especificidad del 100% en diferenciar PH relacionada a IgG4 de otras causas de PH inflamatoria29,31–33.
Con respecto al PET/TAC con 18-FDG en esta entidad, conocemos la importancia del mismo con respecto a determinar no solo el grado de inflamación activa en las meninges, sino también en identificar el compromiso meníngeo extracraneal, como también el compromiso de la enfermedad en otros órganos, y evaluar respuesta al tratamiento34. Este último tiene dificultades en la evaluación de lesiones cerebrales. Por lo tanto, sería conveniente usar un radio trazador diferente, la 11C metionina, debido a su baja captación en el cerebro normal (MET/PET)35.
Tanto el dosaje de IgG4 en LCR, como el índice IgG4LOC y el PET con metionina no pudieron realizarse en este paciente.
El compromiso monoorgánico, en este caso paquimeníngeo, puede ser un problema diagnóstico. Si bien el dosaje de IgG4 en LCR, IgG4LOC y el PET/TC con metionina no fueron realizados en nuestra paciente, los mismo podrían tener un lugar importante en el estudio de estos pacientes.
ConclusiónEl compromiso monoorgánico por ER-IgG4 es de difícil diagnóstico, en nuestro caso la suma del cuadro clínico, las imágenes, la anatomía patológica con inmunomarcación y la buena respuesta al tratamiento hacen claro el diagnóstico de PH por ER-IgG4.
Destacamos que es fundamental interpretar la histología en el contexto clínico-imagenológico adecuado, utilizando los criterios diagnósticos de la enfermedad como guía que debe individualizarse en cada caso de estudio.
Un diagnóstico confiable rara vez será hecho basándonos únicamente en los hallazgos patológicos.
FinanciaciónLos autores declaran no haber recibido financiación para la realización de este trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. Fernando Martinez Valle por la revisión del manuscrito.