Descripción de aparición de una equimosis en brazo simultáneamente con vasculitis de origen leucocitoclástica, propuesta de usos alternativos a la toma de presión arterial, y el estudio de efectos secundarios a dicha medida.
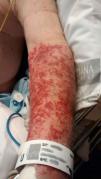
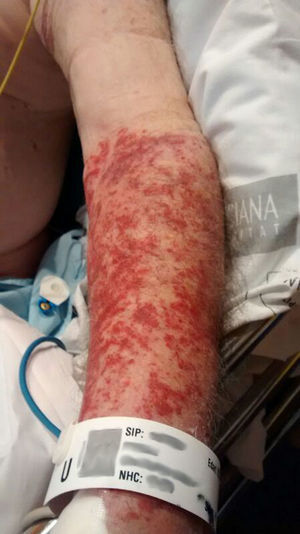
PacienteVarón de 80 años acude a urgencias con disnea, insuficiencia cardíaca, insuficiencia renal prediálisis con hiperpotasemia e inestabilidad hemodinámica. Durante su estancia desarrolló una lesión cutánea con aspecto de púrpura palpable, desde el límite inferior del manguito de presión arterial hasta la zona distal de la mano y que no desaparecía a la vitropresión, y prurito. Durante su ingreso, la lesión del brazo se extendió a todos los miembros, tanto superiores como inferiores.
ResultadosEl estudio de la lesión concluyó con diagnóstico de vasculitis leucocitoclástica por presencia de eosinófilos, lo que sugiere probable etiología medicamentosa a la toma de antibiótico desde 7 días antes de la entrada a urgencias.
DiscusiónSe plantea la necesidad de monitorización seriada de la presión arterial y la duración de dicha monitorización en pacientes inestables frente a los efectos secundarios de esta técnica. También el estudio de otras utilidades de la toma de presión arterial.
Description of appearance of ecchymosis on an arm, simultaneously with a classical Leukocytoclastic Vasculitis, the proposal of alternative utilities of measuring blood pressure, and the study of side effects to that measure.
PatientCase 80-year-old male came to ER with dyspnea, heart failure, predialysis renal failure with hyperkalemia and hemodynamic instability. During his stay he developed a skin lesion that looks like palpable purpura, from the lower limit of the blood pressure cuff to the distal area of the hand that not disappeared with vitropression, and pruritus. During admission the arm injury was extended to all members, both upper and lower.
ResultsThe study concluded with diagnosis of Leukocytoclastic Vasculitis given the presence of eosinophils, that which suggested probable drug etiology to an antibiotic that had been taken since seven days prior to admission to ER.
DiscusionThe need for serial monitoring of blood pressure, and the duration of such monitoring in unstable patients considering the side effects of those techniques was questioned. In addition, the study of other utilities of measuring blood pressure.
La toma de presión arterial es una técnica de uso habitual cuyos posibles efectos secundarios están bien descritos en la aplicación quirúrgica y en lesiones por amputación, pero no está tan estudiada en la aplicación para la medida seriada de la presión arterial.
Sin embargo, esta última técnica puede presentar ciertos riesgos, es por ello que se expone en diversos manuales la necesidad de cambiar el manguito de brazo cada 8h. En el mismo sentido, la bibliografía describe lesiones traumáticas de la piel por la inadecuada colocación del manguito1,2. Por la presión mantenida del mismo, se pueden presentar magulladuras, escoriaciones, equimosis y ampollas. También quemaduras, si se administran soluciones a través de un catéter situado por debajo del manguito3,4. En la aplicación quirúrgica del manguito de isquemia también se recomienda el deshinchado del manguito cada 30min5,6. Por todo ello, cuando se presenta una lesión cutánea delimitada por el manguito, pueden presentarse dudas acerca de su diagnóstico.
La vasculitis leucocitosclástica engloba a un grupo heterogéneo de procesos clinicopatológicos que se caracteriza por una inflamación y necrosis de la pared de los vasos. Esta inflamación viene mediada por 3 factores inmunológicos: el depósito de inmunocomplejos circulantes, la unión directa del anticuerpo al antígeno presente en la pared de los vasos y la activación leucocitaria a través de anticuerpos dirigidos específicamente contra antígenos leucocitarios (ANCA). El tamaño y la forma de los inmunocomplejos determinan la clase de vaso, según tamaño y órgano afectado, así como la clínica del paciente. Las manifestaciones clínicas son variadas, ya que dependerán del territorio irrigado por el vaso comprometido. Puede tratarse entonces de una enfermedad benigna7 o de otra extraordinariamente grave8.
Caso clínicoIngresa en urgencias hospitalarias un varón de 80 años, remitido a las 00:11h por el médico de atención continuada debido al aumento de su disnea habitual, acompañada de anuria de 24h. Presenta mal aspecto general, normohidratado, palidez cutánea, consciente y orientado, con respiración superficial y cianosis labial. Sus constantes al ingreso fueron: presión arterial 143/47mmhg; frecuencia cardiaca 60 por minuto; temperatura 36,2°C, saturación de oxígeno 52% y Glasgow 15. Auscultación cardiaca con tonos arrítmicos sin soplos, y la pulmonar con abolición de los murmullos vesiculares y sibilantes. Presenta abdomen globuloso, blando y depresible, sin peritonismos, sin masas ni megalias. Sus extremidades presentan edemas con fóvea hasta la rodilla con pulsos papables. Sin focalidad neurológica central.
Antecedentes personales sin alergias medicamentosas conocidas, totalmente independiente para las actividades de la vida diaria (Barthel 85), exfumador de 30 años de 90 paquetes/año, sin hábito etílico. Presenta diabetes mellitus tipo 2, diagnosticada en 1975; hipertensión arterial; no dislipemias; hiperuricemia; insuficiencia cardíaca clase III de la NYHA (ingresado en cardiología previamente, en junio y agosto de 2013 y marzo 2014); estenosis de canal lumbar; hiperplasia benigna de próstata; hernia de hiato y diverticulosis; insuficiencia renal crónica estadio 3 con cifras de creatinina basales de 1,8-2mg/dL. Ha sido intervenido de estenosis de canal lumbar y de fístulas perianales.
Como tratamiento habitual está tomando repaglinida 2mg (1-1-1), insulina glargina (23-0-0), atorvastatina 10mg (0-0-1), furosemida 40mg (2-1-0), doxazosina 8mg (1-0-0), amlodipino 10mg (1-1-0), paracetamol (1-1-1), omeprazol 20mg (0-0-1), lormetazepam 1mg (0-0-1), ácido acetilsalicílico 100mg (0-1-0), alopurinol 100mg (0-1-0), bisoprolol 2,5mg (1-0-0), moxonidina 0,4mg (1-0-0), hierro (1-0-0), losartan 100mg (1-0-0) y calcio 500mg (1-0-0). Siete días previos a su ingreso en urgencias se le administró cefuroxima por el diagnóstico de una cistitis.
Al realizar las exploraciones complementarias, observamos que en la radiografía de tórax presenta edema intersticial y edema agudo de pulmón; en el electrocardiograma, arritmia cardíaca por fibrilación auricular a 70lpm, QRS 0,12 y bloqueo de rama derecha. Las pruebas de laboratorio muestran un hemograma con creatinina 3,60mg/dL, Na 132mmol/L,potasio 6,6mmol/L, proBNP 5.308pg/mL.
El resto sin datos relevantes.
Se concluye como impresión diagnóstica: edema agudo de pulmón, insuficiencia renal reagudizada con hiperpotasemia.
Durante su estancia necesitó tratamiento farmacológico con metoclopramida hidrocloruro 10mg, cloruro mórfico 2mg, perfusión en bomba de gliceril trinitrato 50mg en 250-3ml/h, furosemida 60mg, perfusión de furosemida 80mg en 50cc de suero fisiológicos a 0,2ml/h, enema de resin calcio 50g en 200ml de agua, insulina aspart 10UI en 100cc, suero glucosado al 5% a 200ml/h y oxígeno administrado con CPAP con una PEEP 4cmH2O.
En la monitorización de las constantes cada 10min durante su estancia de 10h se observó unas lesiones en el brazo izquierdo (fig. 1), delimitadas por el manguito de presión, que nos alerta, por lo que decidimos realizar un seguimiento y estudio de la lesión. Una vez estabilizado el paciente, se traslada al hospital de referencia para valoración nefrológica y posible diálisis debido a su insuficiencia renal.
En el seguimiento al paciente en el hospital de referencia, la lesión dérmica se extiende al resto de los miembros, tanto superiores como inferiores, lo que condujo a un estudio exhaustivo de la patología, la clínica, la presencia de eosinófilos y la realización de una biopsia, concluyendo con el diagnóstico de vasculitis leucocitosclástica.
DiscusiónSe plantean 2 posibles hipótesis ante este fenómeno. La primera es la posibilidad de la aparición de una equimosis por la realización de una mala praxis en la toma de la presión arterial, ya que el paciente había soportado la medida de la constante cada 5min durante 10h. No se ha encontrado bibliografía expresa que defina efectos secundarios a la técnica de la toma de esta constante, por lo que la hipótesis en la que la equimosis descrita es debida a la toma de presión arterial no ha podido evaluarse debido a la ausencia de estudios que la confirmen.
En cuanto a la segunda hipótesis, asumir la toma de la presión arterial seriada como responsable de una equimosis como manifestación precoz de la vasculitis leucocitoclástica, requeriría de más estudios que lo confirmaran. No obstante, nuestra experiencia nos orienta a que el estasis venoso podría haber facilitado y acelerado las reacciones mediadas por el sistema inmune que respondía al alérgeno, que en este caso sería el antibiótico prescrito para su cistitis.
Para el diagnóstico de este tipo de vasculitis, además de la confirmación histopatológica, se requiere la realización de una analítica completa de sangre y orina para descartar afectación visceral. En este caso, que es de origen farmacológico, tiene un excelente pronóstico. Sin embargo, las vasculitis asociadas a enfermedades graves presentan una clínica más agresiva, con lesiones hemorrágicas, ampollas y úlceras9. El diagnóstico diferencial se debe hacer con la trombocitopenia, aunque en estos casos las lesiones purpúricas generalmente no son palpables, la coagulación intravascular diseminada (púrpura más o menos extensa, que puede ser o no palpable), el escorbuto (pápulas foliculares hemorrágicas en extremidades inferiores) y otras dermatosis purpúricas (máculas purpúricas) similares9.
Proponemos la necesidad de un estudio de posibles efectos secundarios a la toma de presión arterial; y de resultar realmente que no hay tales efectos, nos preguntamos si no podría ser este procedimiento útil para otros usos, como una detección precoz de problemas como la vasculitis y todos aquellos que presenten púrpuras. Si se hubieran contemplado estas lesiones como síntoma de vasculitis, hubiéramos podido dar un pronto tratamiento y resolución del problema, con ahorro del sufrimiento del paciente y del gasto sanitario. Además, en esta ocasión no era una vasculitis grave, pero de haberlo sido se habría podido tratar al paciente con prontitud para obtener un buen pronóstico.
ConclusiónDado que la práctica diaria descarta la equimosis como efecto secundario de la toma de presión arterial y a la ausencia de evidencia científica encontrada que lo confirme, se plantea que la equimosis secundaria a estasis venoso pudiera considerarse un síntoma de alarma que condujera a un posible diagnóstico de vasculitis. Basándonos en que la vasculitis es un proceso inflamatorio y en la teoría inflamatoria, que consiste en el acúmulo por edema y rubor de distintos inmunocomplejos que se traduce en un aumento de presión a nivel local, aumentada esta presión con la toma de la constante, podría producir una rápida evolución de la clínica a nivel local tal y como se ha observado en este caso. Incluso plantearse esta intervención de la toma de presión arterial cada 10min durante un tiempo prolongado como una prueba que nos cuestione el diagnóstico diferencial de vasculitis tras estudios más exhaustivos que lo respalden, al no ser invasiva ni tener efectos secundarios como un cribado primario, durante las primeras horas de atención al paciente.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.