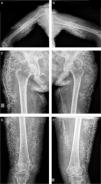
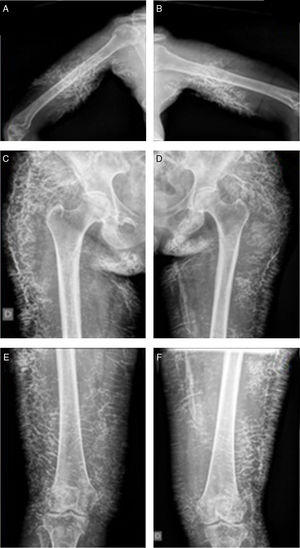
Mujer de 48 años de edad que consulta por fotosensibilidad, eritema en heliotropo y lesiones eritematosas a nivel cervical y en región superior del tronco sumado a mialgias y debilidad muscular proximal, 3/5 en miembros superiores e inferiores, y debilidad de flexores del cuello. Laboratorio con eritrosedimentación de 54mm/h, CPK 9.870U/l, elevación significativa de las transaminasas y lactatodeshidrogenasa, y ANA 1:1.280 patrón moteado. Resonancia magnética de muslos con acentuados cambios inflamatorios. Electromiograma con potenciales de unidad motora polifásicos de corta duración y baja amplitud, principalmente a nivel glúteo. Biopsia muscular compatible con dermatomiositis. Inicia tratamiento con prednisona 40mg/día, metotrexato 20mg/semana, ácido fólico 5mg/semana, hidroxicloroquina 200mg/12h y rehabilitación muscular. Vente días después presenta progresión de la debilidad a 2/5 en miembros inferiores y 1/5 en miembros superiores, incapacitada y postrada. Realiza 3 pulsos de metilprednisolona, ciclofosfamida y gammaglobulinas. Continuó con pulsos de ciclofosfamida y recibió infusiones de 1g/kg/2 días en 3 internaciones consecutivas cada 30 días. Mejoría con tratamiento y rehabilitación intensiva, logrando bipedestación y deambulación luego de 3 meses de tratamiento. Presentó mejoría de su extenso compromiso cutáneo luego de iniciar rituximab 1g. Hubo progresión de las calcificaciones cutáneas en tríceps, glúteos, muslos y piernas a pesar del tratamiento con gammaglobulinas, rituximab, pamidronato y colchicina (fig. 1).
La calcinosis es un hallazgo prevalente en miopatías inflamatorias, particularmente en dermatomiositis juvenil (20-70%), pero infrecuente cuando la enfermedad se manifiesta en el adulto (20%)1. Se asocia a la actividad y progresión de la enfermedad, la extensión del compromiso cutáneo, y al retraso o falta de respuesta al tratamiento2. Es más común en localizaciones bajo estrés persistente y trauma. Su patogenia permanece incierta2. Existen reportes recientes que asocian esta complicación con la presencia de anticuerpos anti-NXP2 en formas diseminadas y con anti-PM/Scl1,3,4.
Es una complicación de difícil tratamiento. Algunas estrategias que mostraron mejoría en reportes de casos son: warfarina (desaconsejada actualmente por el riesgo de sangrado), talidomida, diltiazem o colchicina (ajustando la dosis según tolerancia), bifosfonatos (infusiones cíclicas de pamidronato o alendronato reglado vía oral), inmunoglobulinas, y agentes biológicos como infliximab y abatacept, entre otros5–10. Algunos informes de casos recientes sugieren que rituximab puede ser una opción terapéutica atractiva en casos severos y refractarios5,6. La cirugía se reserva para lesiones discretas debido al riesgo de infección6–10.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.