Presentamos el caso de un paciente varón de 56 años, alérgico a la penicilina, con antecedentes de hipercolesterolemia, diabetes mellitus y artritis reumatoide seropositiva, nodular y erosiva diagnosticada en 2009. Había recibido varios tratamientos biológicos (etanercept, adalimumab, tocilizumab, rituximab, abatacept, retirados por ineficacia o por efectos adversos) y actualmente estaba en tratamiento con metotrexato 25mg/semanales, celecoxib y tofacitinib 5mg/cada 12h, sin incidencias y con la enfermedad reumática en remisión.
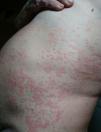
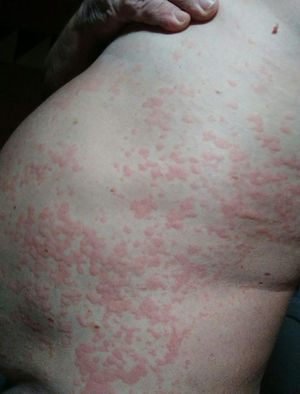
Consultó en urgencias hasta en 3 ocasiones por la aparición de una erupción generalizada habonosa muy pruriginosa de más de 24h de evolución, dejando hiperpigmentación y, en ocasiones, púrpura en el lugar de los habones (fig. 1). La erupción se acompañaba de mal estado general, opresión torácica, edema labial de glotis y úvula. En urgencias se administraban glucocorticoides intravenosos y antihistamínicos con mejoría rápida de la sintomatología. En una de las visitas requirió adrenalina. A pesar del tratamiento con glucocorticoides sistémicos a dosis altas, antihistamínicos de segunda generación a dosis máximas, antihistamínicos sedantes y ranitidina, seguía con numerosas lesiones generalizadas muy pruriginosas.
En la analítica destacaban reactantes de fase aguda elevados, leucocitosis con neutrofilia, dímero-D de 1.080ng/ml, complemento normal, anticuerpos antinucleares negativos e IgE 383KU/l con IgE específicas de Anisakis y Ascaris negativas. Se realizó una biopsia cutánea tipo punch de una lesión aguda donde se informaba de vasculitis neutrofílica leve en dermis superficial y profunda con ausencia de eosinófilos, compatible con urticaria vasculitis (UV). Se realizó una TC torácica y un ecocardiograma que resultaron normales.
Con el diagnóstico de UV normocomplementémica (NUV) establecido, nos planteamos si la sintomatología cutánea era una toxicodermia por el nuevo inmunosupresor (inhibidor quinasa de Janus) o bien otro proceso autoinmune asociado a su artritis reumatoide. Descartamos la primera opción dado que llevaba meses de tratamiento con tofacitinib, sin incidencias, y porque se suspendió temporalmente el tratamiento y las lesiones cutáneas persistieron. La sintomatología no se controlaba, por lo que se planteó tratamiento con omalizumab. Se descartaron otras opciones terapéuticas (colchicina, sulfona o ciclosporina) por la inmunosupresión del paciente. Hay varios casos publicados que comentan el uso de omalizumab en UV1–5 en uso fuera de ficha técnica. En el artículo de De Brito et al.3 revisan los casos publicados hasta 2018 de pacientes con UV y comparan la efectividad de omalizumab y observan que las NUV responden mejor a omalizumab que las hipocomplementémicas (HUV). Esto les hace pensar que podrían ser 2 enfermedades con distintos mecanismos fisiopatológicos, en la NUV la IgE y las células mastocitarias tendrían un papel más importante, mientras que el daño endotelial por los depósitos de inmunocomplejos estarían más implicados en la HUV, por lo que no responderían tanto a omalizumab.
El caso se presentó y se aprobó en el comité de usos especiales del hospital y el paciente firmó el consentimiento informado. Se inició tratamiento con omalizumab a dosis de 300mg/cada 4 semanas, manteniendo los antihistamínicos unas semanas y retirando los glucocorticoides, después de la primera administración desaparecieron las lesiones cutáneas. Actualmente lleva 6 ciclos de omalizumab a dosis de 300mg/cada 4 semanas y persiste asintomático.
Tanto los reactantes de fase aguda como el dímero-D se normalizaron. Se pudo retirar los glucocorticoides dejando 5mg/día (control artritis), se reinició el tratamiento con tofacitinib a las 2 semanas del omalizumab, sin incidencias. Al reiniciar el metotrexato presentó un episodio de transaminitis que se resolvió al reducir la dosis. No se han producido interacciones ni infecciones durante el tratamiento combinado.
Se trata del primer caso descrito en la literatura de un paciente con artritis reumatoide y NUV, ambas enfermedades autoinmunes de difícil manejo. El paciente presentó una respuesta muy rápida y eficaz a omalizumab con total desaparición de las lesiones.