El síndrome antifosfolípido catastrófico es una entidad infrecuente en Pediatría, pero con importante relevancia dada la elevada morbimortalidad. Se expone el caso de un niño con isquemia digital en el que, tras realizar despistaje etiológico de diferentes entidades infecciosas e inflamatorias, se llegó al diagnóstico de síndrome antifosfolípido catastrófico primario.
Catastrophic antiphospholipid syndrome is an infrequent disease in children, but of major relevance because of its high morbidity and mortality. We report the case of a child with digital ischaemia in whom, after aetiological screening, the diagnosis of catastrophic antiphospholipid syndrome was made.
El síndrome antifosfolípido catastrófico (SAFC), entidad infrecuente pero con mortalidad cercana al 50%1–3, se caracteriza por presencia de microangiopatía trombótica (MAT) y positividad de anticuerpos antifosfolípido4.
Los criterios diagnósticos se recogen en la tabla 15. El SAFC se considera secundario cuando existe enfermedad subyacente, siendo el lupus eritematoso sistémico la más frecuente2,3.
Criterios diagnósticos de síndrome antifosfolípido catastrófico
| Criterios diagnósticos: |
| *Evidencia de afectación de 3 o más órganos, sistemas o tejidos |
| *Desarrollo de manifestaciones clínicas de forma simultánea o a lo largo de 1 semana |
| *Confirmación de laboratorio de positividad de Ac antifosfolípido (anticoagulante lúpico y/o anticardiolipina y/o antiβ2 glicoproteína1 a título superior a 40 U/L) en dos o más ocasiones separadas entre sí al menos 6 semanas |
| *Exclusión de otras causas |
| Síndrome antifosfolípido catastrófico definitivo |
| *Cumple los 4 criterios |
| Síndrome antifosfolípido catastrófico probable |
| *Cumple los 4 criterios, pero solo con afectación de 2 órganos, sistemas o tejidos |
| *Cumple los 4 criterios, pero sin posibilidad de confirmación de laboratorio separada 6 semanas por fallecimiento o por falta de determinación al comienzo |
| *Presencia de los criterios 1, 2 y 4 |
| *Presencia de los criterios 1, 3 y 4, y desarrollo de un tercer evento tromboembólico a pesar de anticoagulación durante más de una semana y menos de un mes después del segundo evento |
El tratamiento del SAFC primario pediátrico no está estandarizado, recomendándose anticoagulación y corticoterapia sistémica, debiendo individualizarse el empleo de otras terapias1,4.
Observación clínicaNiño de 11 años con palidez, frialdad y dolor en dedos de manos y pies de una semana de evolución. Lesiones vasculíticas palmoplantares y episodios de cianosis de dedos, coincidentes con estrés y exposición al frío. Dolor abdominal en los últimos 3 meses y cefalea holocraneal de 2 años de evolución, con RM cerebral normal el año previo. Su madre padecía síndrome antisintetasa.
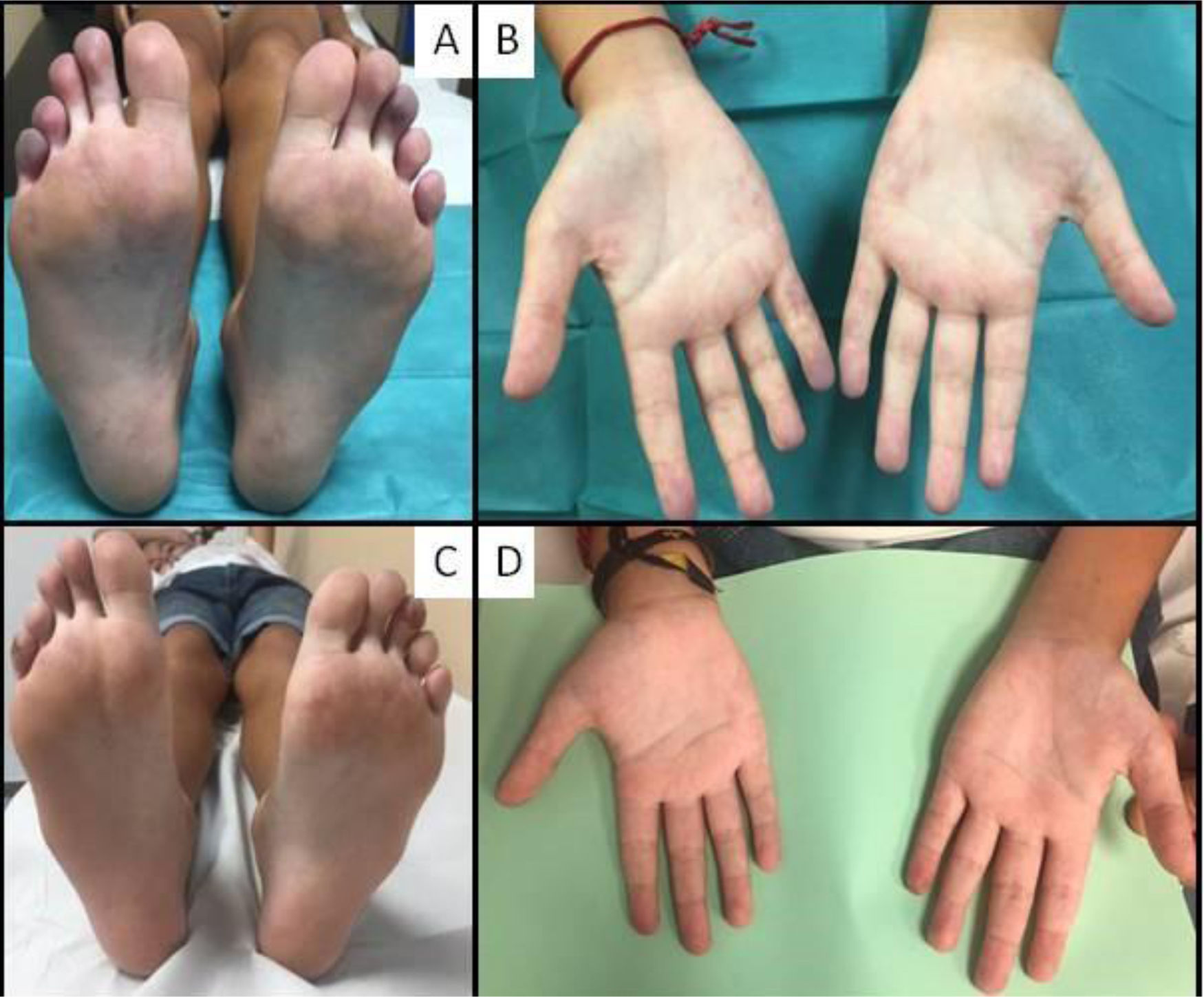
La exploración evidenció frialdad y cianosis de pulpejos de dedos, más intensa en el 5.° dedo de mano derecha, 5.° del pie derecho y 3.° del pie izquierdo, sin ulceración ni necrosis (fig. 1). Hipertensión arterial, 150/115mmHg (>p99; 4,42DE/>p99; 4,72DE), sin diferencias entre miembros.
Trombocitopenia de 109.000/mm3, con resto de series hematológicas normales. Creatinina 0,93mg/dl. Proteinuria 2300mg/g, sin otras alteraciones en orina. ANA (1/160, patrón moteado), Ac anticardiolipina IgG (418U/mL), antib2GP1 IgG (104U/mL) y anticoagulante lúpico positivos. Ecografía y angio-TC toracoabdominal normales. Lesiones isquémicas corticales compatibles con MAT en RM cerebral.
En capilaroscopia, microhemorragias con cambios del grosor capilar; arquitectura y densidad vascular conservadas. Papilas pálidas con borde sobreelevado y red vascular filiforme en fondo de ojo.
Epidermonecrosis en biopsia cutánea del 5.° dedo del pie derecho, sin cambios inflamatorios ni vasculopatía. Biopsia renal con mesangiólisis y dobles contornos focales, compatibles con MAT, con inmunofluorescencia negativa.
Inició ácido acetilsalicílico, nifedipino y sildenafilo, precisando perfusión de iloprost una semana y nitroglicerina tópica por persistencia de síntomas. Ante la afectación multiorgánica, y tras evidenciar afectación renal en biopsia realizada el 6.° día de ingreso, se administraron bolos de metilprednisolona (3 días) y mantenimiento a 2mg/kg/día, con descenso progresivo. Tras resultado histológico, inició inmunoglobulina intravenosa (2g/kg) y heparina de bajo peso molecular, mejorando progresivamente la perfusión y episodios de vasoconstricción (fig. 1), desapareciendo la cefalea y el dolor abdominal y normalizándose la analítica. Por HTA persistente, precisó asociar losartán. Un mes tras el alta se realizó cambio a anticoagulación oral con acenocumarol.
Tras 12 meses se suspendieron los corticoides e inmunoglobulina intravenosa, encontrándose actualmente asintomático (fig. 1) en tratamiento con ácido acetilsalicílico, acenocumarol, nifedipino y losartán.
DiscusiónLa isquemia digital del SAFC se presenta como síntoma persistente, por lo que los períodos intermitentes de empeoramiento y mejoría sugerían un fenómeno de Raynaud asociado. El control farmacológico puede requerir combinaciones de vasodilatadores como nifedipino, sildenafilo, iloprost o bosentán. La asociación de los tres primeros, junto con anticoagulación y tratamiento con corticoides e inmunoglobulina intravenosa, resultó efectiva, desestimándose el empleo de bosentán por su menor eficacia reportada en fenómeno de Raynaud6. El SAFC puede ser secundario a LES por lo que, aunque nuestro paciente no cumplía los criterios clínicos ni analíticos para su diagnóstico, debe mantenerse un alto nivel de sospecha dado el riesgo potencial de desarrollarlo a lo largo de su evolución.
No existen datos en la literatura respecto a la duración del tratamiento sistémico del SAFC, ni del tratamiento de segunda línea en ausencia de respuesta o recaída. En casos refractarios en adultos se ha reportado buena respuesta con rituximab y eculizumab como segunda y tercera línea y, aunque en niños la experiencia es escasa, los resultados parecen prometedores1,4.
ConclusiónEl SAFC pediátrico se presenta con afectación multisistémica y clínica heterogénea. Un elevado grado de sospecha es fundamental para realizar un diagnóstico precoz que mejore su pronóstico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este artículo fue presentado en el 7.° Foro de la Sociedad Española de Reumatología Pediátrica (SERPE). Málaga, noviembre de 2018.