Se expone un caso de osteítis vertebral múltiple de presentación aguda con marcada afectación del estado general. Los hallazgos radiológicos, gammagráficos y de resonancia magnética obligaron al diagnóstico diferencial de un proceso neoplásico infiltrativo y de un origen infeccioso vertebral frente a la etiología inflamatoria. Por la presencia de osteítis múltiple no infecciosa, artritis esternoclavicular y la ulterior aparición de pustulosis plantar, se orientó como síndrome SAPHO. El tratamiento con infliximab consiguió la mejoría clínica, analítica y de las alteraciones radiológicas.
We report a case of acute-onset multifocal vertebral osteitis with a marked impact on the patient's general health. The radiological, scintigraphic and magnetic resonance findings made it necessary to carry out a differential diagnosis to distinguish it from an infiltrative neoplastic process and determine whether it had an infectious or an inflammatory etiology. The presence of noninfectious multifocal osteitis and sternoclavicular arthritis and the subsequent development of plantar pustulosis pointed to SAPHO syndrome. Treatment with infliximab led to improvement in the clinical symptoms, laboratory values and radiological abnormalities.
El síndrome SAPHO engloba diversas formas clínicas de presentación en las que se combinan, de forma variable, la presencia de artritis, acné, pustulosis, hiperostosis y osteítis. La afectación ósea más frecuente es la de la pared torácica anterior, seguida de la vertebral y de las articulaciones sacroilíacas1,2. Su clasificación sigue siendo tema de debate y los límites con algunas formas de artropatía psoriásica con psoriasis pustulosa quedan poco definidos3. Aunque es una patología inflamatoria, la agresividad de algunas formas de presentación puede hacer sospechar un proceso infiltrativo neoplásico o una osteomielitis vertebral, como en el caso que se expone.
Observación clínicaMujer de 53 años que consulta a Reumatología por dolor cervical de ritmo inflamatorio de 2 meses de evolución, con limitación funcional marcada. Progresivamente el dolor se había extendido a columna dorsal y lumbar. No existía fiebre, cuadro infeccioso previo ni cirugía o manipulación dentaria reciente. Había acudido en 3 ocasiones al servicio de Urgencias del hospital, en las que recibió tratamiento analgésico y antiinflamatorio, sin mejoría clínica. Su médico de atención primaria le prescribió prednisona (10mg/día) y la remitió a Reumatología para valoración. La paciente presentaba afectación del estado general, con gran limitación de la movilidad de la columna cervical, por lo que ingresó para estudio.
En la exploración física al ingreso, se observaban rigidez y dolor intenso a cualquier intento de movilización de la columna cervical. Dolor a la presión de las espinosas lumbares, sin signos de afectación radicular y con reflejos osteotendinosos conservados.
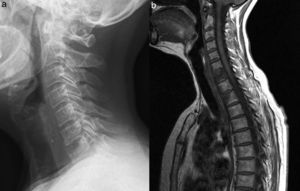
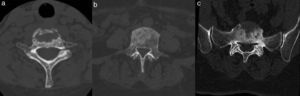
Se realizó una radiografía de columna cervical que mostró una lesión osteolítica en el margen anterosuperior del cuerpo vertebral de C7 (fig. 1 a). En las radiografías de columna dorso-lumbar se observó osteopenia difusa sin colapsos vertebrales y espondilolistesis degenerativa grado i de L5. La analítica al ingreso mostró una velocidad de sedimentación globular (VSG) de 72mm/h, proteína C reactiva (PCR) 13,4mg/l (N<5mg/l), con hemograma, pruebas de función hepática, creatinina, creatin cinasa (CK), lactato deshidrogenasa (LDH), colesterol, triglicéridos, ionograma y proteinograma normales. Serologías de virus de la hepatitis B, virus de la hepatitis C y Brucella, negativas. Marcadores tumorales (CEA, CA 15-3, CA-125, CA 19-9) y B2 microglobulina, dentro de los límites de normalidad. Calcio y fosfato séricos normales, paratohormona (PTH) 27,8 pg/ml y calcidiol 7,8 ng/ml.
Lesión osteolítica del segmento anterosuperior del cuerpo vertebral de C7 (a). RM (b) sagital T1 cervicodorsal. Alteración difusa de la señal del hueso medular del cuerpo vertebral C7 con hundimiento y probable erosión del platillo vertebral superior. Afectación focal de la señal de intensidad similar y afectación de la mitad anterior en los cuerpos D1 y D2. Se observa componente de partes blandas lineal anterior a los cuerpos vertebrales des de C4 a C7. El patrón de señal es compatible con sustitución del hueso medular normal.
Se realizó una gammagrafía ósea, que mostró focos de moderada hipercaptación en C7, raquis dorsal, lumbar y sacro, sin focos de captación fuera del raquis.
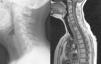
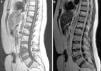
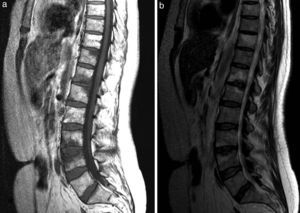
La resonancia magnética (RM) de columna mostró alteración de la señal de los cuerpos vertebrales de forma difusa en C7 (fig. 1 b) y parcheada en la mitad anterior de D1 y D2, con hundimiento del platillo superior de C7 (fig. 1 b y fig. 2a) y componente de partes blandas anterior a los cuerpos vertebrales que se extendía desde C4, en forma de ocupación lineal, hasta D1/D2, con máxima afectación por delante de C7. Se apreció alteración de la señal de la médula ósea del pedículo-lámina izquierda de D4 (fig. 2 b). En la columna dorso-lumbar se observaba también alteración de la señal en diversos cuerpos vertebrales (T11, T12, L1, L3, L4, L5, S1) así como en el pedículo izquierdo de L1 (fig. 2 c y 3 a y b). La distribución de las lesiones era en todos los casos en relación con las superficies articulares.
Sagital T1 dorsolumbar (a). Alteración de la señal focal del hueso medular, en relación con platillos vertebrales superior de D11, platillos D12/L1 y L3/4. En la afectación L3/4 se asocia hundimiento del platillo vertebral superior con márgenes irregulares. Sagital T2 dorsolumbar (b), que demuestra hiperintensidad T2 correspondiente con las áreas de alteración de la señal T1, compatible con patrón de sustitución del hueso medular normal por edema reactivo/inflamatorio dada la relación con superficies articulares.
Los estudios de TC torácico-abdominal y una ecocardiografía fueron normales.
Se realizaron una punción-aspiración con aguja fina y biopsia ósea vertebral (L3-L4) guiada por TC que mostraron tejido óseo y hematopoyético con presencia de células plasmáticas, sin evidencia de células malignas.
Durante su ingreso presentó aparición de lesiones pustulosas en las plantas de ambos pies, que nunca antes había tenido. Se apreció acné en tórax y espalda, con algunas lesiones cicatriciales. También se añadió dolor en las articulaciones esternoclaviculares, con leves signos inflamatorios locales.
El test de tuberculina (PPD) y la detección de interferón gamma en sangre para tuberculosis (Quantiferon®) fueron negativos.
Se orientó como una osteítis vertebral múltiple no infecciosa asociada a pustulosis (SAPHO). Ante la falta de control clínico con tratamiento antiinflamatorio (naproxeno, indometacina), se inició infliximab por vía intravenosa (5mg/kg en las semanas 0, 2, 4 y después cada 8 semanas).
En el seguimiento en consultas externas se realizó una TC de sacroilíacas que mostró signos degenerativos sin signos de sacroileítis. El HLA B27 fue negativo.
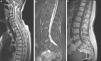
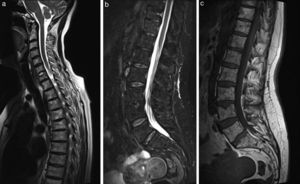
Se observó mejoría clínica de forma rápida desde el inicio de infliximab, con normalización de los reactantes de fase aguda a los 3 meses. Una RM repetida al año del inicio del tratamiento mostró la resolución de la alteración de la señal en los cuerpos vertebrales cervicales, dorsales y lumbares (fig. 4). El disco C6-C7 presentaba cambios residuales con hernia intraesponjosa. Se apreció la desaparición del componente de partes blandas anterior a los cuerpos C4-C5. Persistía la alteración de la señal del pedículo y lámina izquierdos de T4. No existían lesiones de nueva aparición.
Sagital T2 cervicodorsal (a) que muestra una señal del hueso medular difusamente heterogénea, sin áreas focales de señal destacables en los cuerpos afectados en control anterior. Persiste hundimiento focal del platillo vertebral superior de C7. Sagital STIR dorsolumbar (b), que muestra señal del hueso medular homogéneamente suprimida sin las áreas de patrón de edema descritas en control anterior. Sagital T1 dorsolumbar (c) que muestra señal del hueso medular difusamente heterogénea con patrón de hiperintensidad T1 predominante, compatible con predominio de médula ósea grasa en todos los cuerpos vertebrales. Persiste el hundimiento focal/hernia intraesponjosa en platillo superior de L4 de aspecto crónico.
A los 15 meses del diagnóstico la paciente sigue en tratamiento con infliximab con buena respuesta clínica (EVA 20/100), normalización de VSG y PCR, si bien persiste la pustulosis plantar.
DiscusiónEl diagnóstico del SAPHO es clínico y eminentemente de exclusión. Por su expresión clínica o radiológica, el diagnóstico diferencial incluye la osteomielitis, el linfoma, el osteosarcoma, las metástasis óseas, la artropatía psoriásica, la enfermedad de Paget, el síndrome de Tietze y el síndrome de Sweet4. El diagnóstico es un reto clínico, pues con frecuencia las diferentes manifestaciones que conforman el síndrome no aparecen de forma conjunta en el tiempo. Por otra parte, aunque es una entidad inflamatoria benigna, conviene tener presentes algunas complicaciones graves, como la trombosis venosa profunda asociada5 o la paquimeningitis6. En la mayoría de los casos el curso es crónico, con episodios de agudización, o bien sigue un curso crónico indolente. Sin embargo, en ocasiones el inicio de la enfermedad puede ser agudo e invalidante, como en el caso descrito. Se han señalado como factores relacionados con la cronicidad el sexo femenino, la afectación de la pared torácica anterior, la artritis periférica, las lesiones cutáneas y la elevación de reactantes de fase aguda al inicio de la enfermedad7. Sobre la base de estos criterios y de la gran afectación funcional de la enferma, se decidió iniciar tratamiento con infliximab, además de los antiinflamatorios no esteroideos, desestimando el empleo de bisfosfonatos por vía intravenosa.
Los hallazgos radiológicos pueden ser característicos cuando existe afectación de la pared torácica anterior, pero el diagnóstico puede ser mucho más difícil cuando predominan las lesiones vertebrales, particularmente si las lesiones líticas predominan sobre las esclerosas. Es capital la contribución de los radiólogos en el diagnóstico, pues se pueden evitar estudios o biopsias innecesarias8.
ConclusionesLa osteítis vertebral en el SAPHO puede presentarse como lesiones osteolíticas múltiples. El tratamiento con fármacos antifactor de necrosis tumoral alfa es eficaz en el control de las manifestaciones clínicas y puede mejorar la evolución radiológica y de RM de las lesiones óseas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.