Describir la estructura y procesos de distintos modelos de atención multidisciplinar de pacientes con artritis psoriásica (APs) en España, así como las barreras y facilitadores en su implantación.
MétodosSe realizó un estudio cualitativo mediante entrevistas estructuradas a 24 profesionales (12 reumatólogos y 12 dermatólogos que realizan atención multidisciplinar en pacientes con APs). Se recogieron datos relacionados con el centro, servicio, población atendida y sobre el modelo de atención multidisciplinar (tipo, recursos materiales y humanos, requerimientos de los profesionales, objetivos, criterios de entrada y salida, agendas, protocolos de actuación, responsabilidades, toma de decisiones, actividad investigadora y docente, sesiones clínicas conjuntas, creación/inicio, planificación, ventajas/desventajas del modelo y barreras/facilitadores en la implantación del modelo. Se describen sus características.
ResultadosAnalizamos 12 modelos de atención multidisciplinar en APs, implantados desde hace al menos 1-2años, que globalmente pueden resumirse en 3 subtipos diferentes: presencial conjunto, presencial paralelo y circuito preferencial. La implantación de uno u otro modelo es consecuencia de la adaptación a las circunstancias del centro y profesionales. Una correcta planificación de la implantación es fundamental. La implicación y buena sintonía entre profesionales así como un acceso y criterios de derivación bien definidos son facilitadores muy importantes en la implantación de un modelo. La gestión de las agendas y la recogida de datos para medir resultados de salud de estos modelos son las principales barreras.
ConclusionesExisten distintos modelos de atención multidisciplinar implantados que tienen como objetivo intentar mejorar la atención del paciente con APs, la eficiencia del sistema y la colaboración entre especialistas.
To describe (structure, processes) of the multidisciplinary care models in psoriatic arthritis (PsA) in Spain, as well as barriers and facilitators of their implementation.
MethodsA qualitative study was performed following structured interviews with 24 professionals (12 rheumatologists, 12 dermatologists who provide multidisciplinary care for patients with PsA). We collected data related to the hospital, department, population and multidisciplinary care model (type, physical and human resources, professional requirements, objectives, referral criteria, agendas, protocols, responsibilities, decision- making, research and education, clinical sessions, development and planning of the model, advantages and disadvantages of the model, barriers and facilitators in the implementation of the model. The models characteristics are described.
ResultsWe analyzed 12 multidisciplinary care models in PsA, with at least 1-2 years of experience, and 3 subtypes of models, face-to-face, parallel, and preferential circuit. All are adapted to the hospital and professionals characteristics. A proper implementation planning is essential. The involvement and empathy between professionals and an access and well-defined referral criteria are important facilitators in the implementation of a model. The management of agendas and data collection to measure the multidisciplinary care models health outcomes are the main barriers.
ConclusionsThere are different multidisciplinary care models in PsA that can improve patient outcomes, system efficiency and collaboration between specialists.
La artritis psoriásica (APs) es una enfermedad multiorgánica, crónica y progresiva, potencialmente grave, que hace que estos pacientes deban ser evaluados correctamente desde la primera visita de forma indefinida1-4. Muchos de ellos son evaluados por dermatólogos y reumatólogos de forma independiente, lo que hace que el proceso asistencial pueda no ser el óptimo desde un punto de vista clínico, del paciente, e incluso del sistema5-7.
Por otro lado, las recomendaciones EULAR de 2012 aconsejan un abordaje multidisciplinar en la APs8, lo mismo que grupos de expertos y pacientes9. Esto ha hecho que en los últimos años hayan aparecido consultas multidisciplinares formadas por dermatólogos y reumatólogos para tratar a pacientes con APs10,11. Una vez establecidas estas unidades, resulta imprescindible evaluar su actividad para poder demostrar su eficacia y evaluar áreas de mejora. Además, su experiencia puede servir a otros profesionales interesados en implantar la atención multidisciplinar en estos pacientes.
Una de estas unidades, en la que tanto un reumatólogo como un dermatólogo pasan consulta de forma conjunta y consensuada, publicó su experiencia de 4 años recientemente10. Durante ese periodo, se efectuaron un total de 259 visitas (71% primeras). La visita conjunta comportó en un tercio de los casos un cambio diagnóstico y casi en la mitad de los mismos un cambio terapéutico. Además de las repercusiones asistenciales comentadas, la implantación de este modelo de atención multidisciplinar en pacientes con APs se tradujo en un aumento en la colaboración entre ambas especialidades, y este modelo además se ha exportado a otros hospitales españoles.
Teniendo en cuenta todo lo anteriormente señalado, el objetivo del proyecto NEXUS, del que forma parte este primer trabajo, fue el de fomentar y estandarizar la atención multidisciplinar de pacientes con APs que se viene realizando en España. El trabajo que presentamos supone el primer objetivo del proyecto NEXUS y consiste en describir las diferentes características de los modelos de atención multidisciplinar de nuestro país, así como las barreras y facilitadores en su implantación. Esto podría servir de guía para aquellos profesionales que quieran iniciar una atención multidisciplinar de pacientes con APs, y para el posterior desarrollo de estándares e indicadores de calidad.
Material y métodosDiseño del estudioSe trata de un estudio diseñado para caracterizar las distintas unidades de atención multidisciplinar que están funcionando actualmente en nuestro país, que incluye las barreras y facilitadores en su implantación. Este trabajo forma parte del proyecto NEXUS, un proyecto que ha contado con la participación de miembros pertenecientes al Grupo Español de Espondiloartritis (GRESSER), al Grupo Español de Artritis Psoriásica (GEAPSO) y a la Academia Española de Dermatología y Venereología (AEDV), cuyo objetivo fundamental es el de generar estándares e indicadores de calidad en la atención multidisciplinar del paciente con APs. Este proyecto se desarrolló en distintas fases que incluyen: una reunión de grupo nominal de expertos, una revisión sistemática de la literatura y finalmente el desarrollo de entrevistas estructuradas telefónicas.
Reunión de grupo nominal y revisión de la literaturaEn una reunión de grupo nominal, con un total de 24 profesionales (12 reumatólogos y 12 dermatólogos que realizan atención multidisciplinar en pacientes con APs), se discutió sobre los distintos modelos y se perfilaron las variables que se deberían recoger para describir estos modelos. Estos participantes fueron seleccionados por su experiencia e interés en el tema objeto de estudio (esto incluyó una búsqueda en Medline para localizar profesionales con publicaciones en este ámbito a los que se les consultó sobre otros profesionales aptos para participar en este proyecto). En su selección también se tuvo en cuenta la representatividad geográfica y que participasen profesionales provenientes de hospitales grandes y de centros más pequeños. Paralelamente, se realizó una búsqueda de la literatura sobre modelos de atención multidisciplinar en APs.
Entrevistas estructuradas telefónicas y variables recogidasCon la información obtenida en la revisión de la literatura y en el grupo nominal, se diseñó un guión específico para recoger datos sobre los distintos modelos de atención multidisciplinar desarrollados en España. Mediante distintas teleconferencias se contactó y entrevistó (de forma conjunta si fue posible) a los integrantes de las consultas multidisciplinares. Previamente se envió un resumen del guión para que los entrevistados fueran preparando los datos y contestaciones necesarias. Se recogieron las siguientes variables: a) relacionadas con el centro de trabajo, incluyendo nivel del centro, ciudad, población de referencia, distribución de la población atendida (% urbana, % rural) y nivel de informatización; b) referentes a los servicios, como la estructura organizativa (unidad, servicio, sección), atención a pacientes APs (hospitalaria, ambulatoria, ambas), y el número de médicos de plantilla; c) relacionadas con la atención multidisciplinar y el tipo de modelo, incluyendo los recursos materiales (consulta, equipamiento, etc.), humanos (especialistas, enfermería, etc.), requerimientos de los profesionales (formación, interés de los implicados, etc.), la definición de objetivos, criterios de entrada y salida (parte de interconsulta, formulario…), desarrollo de la agenda, protocolos de actuación (diagnóstico, seguimiento, tratamiento), la evaluación de resultados (registro de datos clínico, administrativo, costes, de la propia unidad…), definición de responsabilidades, toma de decisiones, actividad investigadora y docente, sesiones clínicas conjuntas, creación/inicio (evaluación de necesidades centro/área sanitaria y recursos, contactos entre especialidades, gerencia hospitalaria, información/difusión en los distintos servicios, formación específica), estrategias de implantación, liderazgo, planificación, cartera de servicios, incentivos, difusión fuera del ámbito reuma-dermatológico, ventajas/desventajas de los modelos, y barreras/facilitadores en la implantación de los modelos.
Análisis estadísticoSe presenta una descripción de los distintos modelos de atención multidisciplinar en APs. Dada la naturaleza del estudio no se realizó ningún análisis estadístico comparativo.
ResultadosSe han analizado un total de 12 modelos de atención multidisciplinar, que en conjunto pueden clasificarse en 3 subtipos diferentes: presencial conjunto (n=9), presencial paralelo (n=1) y circuito preferencial (n=2). La mayoría llevan entre 1-2años funcionando y todos tienen como objetivo principal la mejora en la calidad asistencial de estos pacientes. Y más concretamente, los objetivos que se persiguen son los de realizar un diagnóstico precoz de la APs, la detección y manejo de complicaciones en los pacientes referidos, así como la asesoría ante dudas de tratamiento (tanto pacientes con psoriasis como con APs). Siempre se les evalúa desde un punto de vista multidisciplinar y están en estas consultas durante el tiempo que sus responsables lo consideren oportuno, pero una vez resuelto el motivo de consulta, habitualmente vuelven a su médico responsable. Señalar que solo uno realiza de forma activa y sistemática una recogida de datos que permite una correcta explotación.
Con relación a los hospitales, estos modelos se aplican en centros de nivel 3 o 4, con poblaciones de referencia que varían desde cerca de 150.00 habitantes a casi 500.000, la mayoría correspondientes a población urbana, y con un nivel de informatización muy alto. Las características organizativas y estructurales de los servicios de reumatología y dermatología son muy variables.
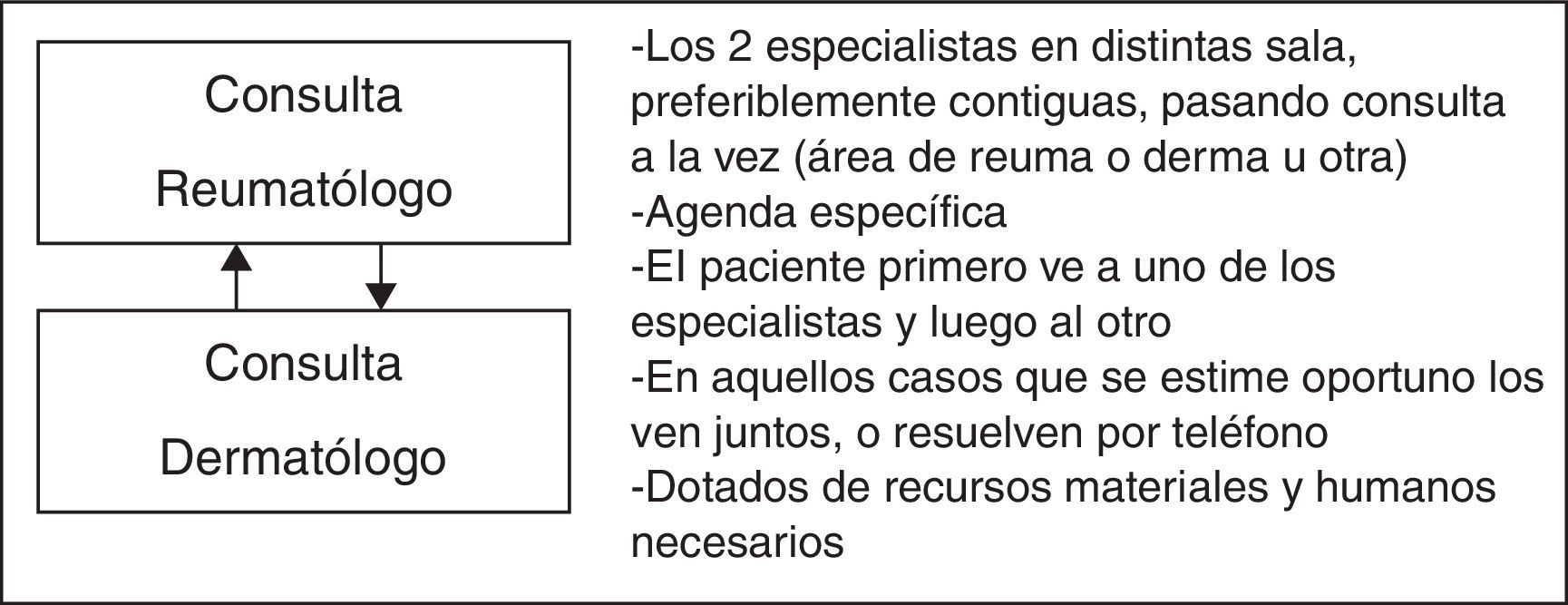
Modelos de atención multidisciplinar en pacientes con artritis psoriásicaAtención conjunta presencialEn el modelo de atención conjunta presencial (fig. 1), los 2 especialistas están físicamente en la misma consulta y atienden al paciente en el mismo acto médico. Las consultas están ubicadas bien en la zona de reumatología o bien en la de dermatología. Todas disponen del equipamiento necesario, a excepción de la disponibilidad de ecógrafo (depende del centro).
Todas las consultas cuentan al menos con un dermatólogo y un reumatólogo titulares. Existe alguna consulta con más de un especialista que se va turnando. Todos además tienen algún otro compañero de referencia en caso de que los titulares no puedan asistir a la consulta.
Ninguna tiene una enfermera específica adscrita a la unidad, pero sí acceso a la misma.
La mayoría no disponen de unos objetivos escritos explícitos (a modo de memoria, por ejemplo), pero coinciden en que el objetivo principal es el de mejorar la atención del paciente con APs, además de intentar mejorar la eficiencia del sistema sanitario y la relación entre especialistas. Básicamente se trata de consultas de alta resolución. Sin embargo, se observa un creciente número de pacientes complejos que precisan mayor número de revisiones, e incluso alguno se queda de forma permanente en estas consultas.
En relación con los criterios de entrada (derivación) y salida de los pacientes, estos están restringidos a los servicios de reumatología y dermatología, siguiendo unos criterios de derivación en general muy bien perfilados. Habitualmente se derivan pacientes con dudas diagnósticas y/o de tratamiento (incluyendo la seguridad). La mayoría de las veces se dispone de un parte de interconsulta (papel), pero no siempre. A veces es en la historia clínica electrónica donde se encuentra el motivo de consulta.
Los pacientes vuelven a sus médicos responsables una vez se ha resuelto el motivo de consulta. Dependiendo del paciente y/o centro, hay veces que el paciente se deriva con una recomendación de tratamiento, y otras con un tratamiento nuevo ya pautado y el paciente controlado.
Salvo alguna excepción, la mayoría de las consultas han tenido, e incluso tienen, problemas con las agendas. Habitualmente el departamento de admisión no permite la generación de una única agenda cuya actividad compute simultáneamente a 2 especialidades diferentes. Por ello, en algunos centros se han desarrollado distintas estrategias para solventar esta situación. Algunas tienen 2 agendas con nombre diferente (una para cada especialidad, con pacientes diferentes), en las que luego se incluyen los pacientes de la otra agenda a la propia (como urgentes, imprevistos, etc.) para que todos los pacientes atendidos computen como vistos para ambas especialidades. Los pacientes están citados de forma sucesiva (primero uno de una agenda, poco después otro paciente de la otra agenda). En otro centro, sobre una agenda no específica de esta actividad de un servicio, se citan todos los pacientes que serán atendidos de forma multidisciplinar (lo que hace que sistemáticamente el responsable tiene que repasarla para asegurarse de que solo llegan los de la consulta multidisciplinar). Posteriormente, el otro especialista los computa a su servicio como urgentes, imprevistos, etc. En otro, cada año la actividad computa a uno de los 2 servicios. Por último, en un centro la actividad solo computa a un servicio.
La cadencia de estas consultas es variable, una o 2 consultas al mes, siendo lo más frecuente una al mes. El número de pacientes vistos, así como el tiempo que se dedica a cada uno es variable, de 20 hasta 40min por paciente.
Por otro lado, todos los profesionales siguen las recomendaciones de los consensos y guías, tanto nacionales como internacionales, además de la experiencia propia adquirida. Todo adaptado a las características del centro o área sanitaria. No se han diseñado protocolos específicos para estas consultas.
En la mayoría de los casos se entrega un informe específico al paciente.
En todos los centros que siguen una atención multidisciplinar conjunta se realiza una recogida de datos electrónica. Existe mucha variabilidad con relación a qué datos se recogen y dónde —dentro de la historia— se recogen. Hay centros donde se abre una historia/proceso común, otros donde se sigue escribiendo en el proceso correspondiente al servicio desde el que se deriva, y otros donde se abre otro proceso en el otro servicio. Por otro lado, hay consultas que disponen de una base de datos específica al margen de la historia médica en la que se recogen datos (la mayoría de las veces de forma retrospectiva) para evaluar resultados en salud de la atención prestada.
Los pacientes son vistos por ambos especialistas cuando acuden a la consulta. Dependiendo del motivo de consulta, un especialista puede tener más actividad que el otro. Ambos son corresponsables de la atención del paciente, incluyendo la toma de decisiones. Ante cualquier eventualidad con los pacientes fuera del día de la consulta, los implicados se comunican para comentar y realizar lo que proceda, por teléfono, correo electrónico, etc.
Gracias al desarrollo de estas unidades de atención multidisciplinar conjunta muchos profesionales se han animado a participar en proyectos de investigación y pretenden seguir implicándose en más (en la medida de sus posibilidades). Además, sus conocimientos y habilidades en el manejo de la APs se han incrementado considerablemente.
En muchas de estas unidades, además, rotan residentes de dermatología, y/o reumatología, y/o familia. En alguna incluso estudiantes. Sin embargo, no se suelen hacer sesiones clínicas conjuntas.
A diferencia de la atención tradicional, el paciente el mismo día ve a los 2 especialistas (es posible que ahorre un día de visita), además la atención conjunta puede evitar duplicidades en pruebas complementarias, así como evitar retrasos diagnósticos o terapéuticos. Este modelo presencial se postula como el modelo a seguir (si se ajusta a las características y necesidades del centro y/o de los profesionales).
Atención conjunta paralelaEn estos modelos (fig. 2) las consultas de dermatología y reumatología son independientes pero están físicamente muy próximas y se atienden a los pacientes a la vez. Primero el paciente acude a una consulta y luego entra en la otra. Solo en aquellos pacientes en los que alguno de los especialistas lo considera oportuno, lo comentan e incluso ven de forma conjunta. Muchas veces las dudas se resuelven por teléfono. El paciente va a una consulta donde se le atiende, se registra el proceso y entra en la otra, donde el especialista puede ver qué ha escrito su compañero. Salvo esta diferencia, prácticamente todo lo descrito anteriormente en el modelo multidisciplinar conjunto presencial se puede aplicar aquí. El resto de características son similares a las del modelo conjunto.
A pesar de no estar tanto tiempo interaccionando y viendo cómo trabaja el otro como en las consultas conjuntas, los integrantes de estas consultas también comentan que se aprende mucho de la otra especialidad.
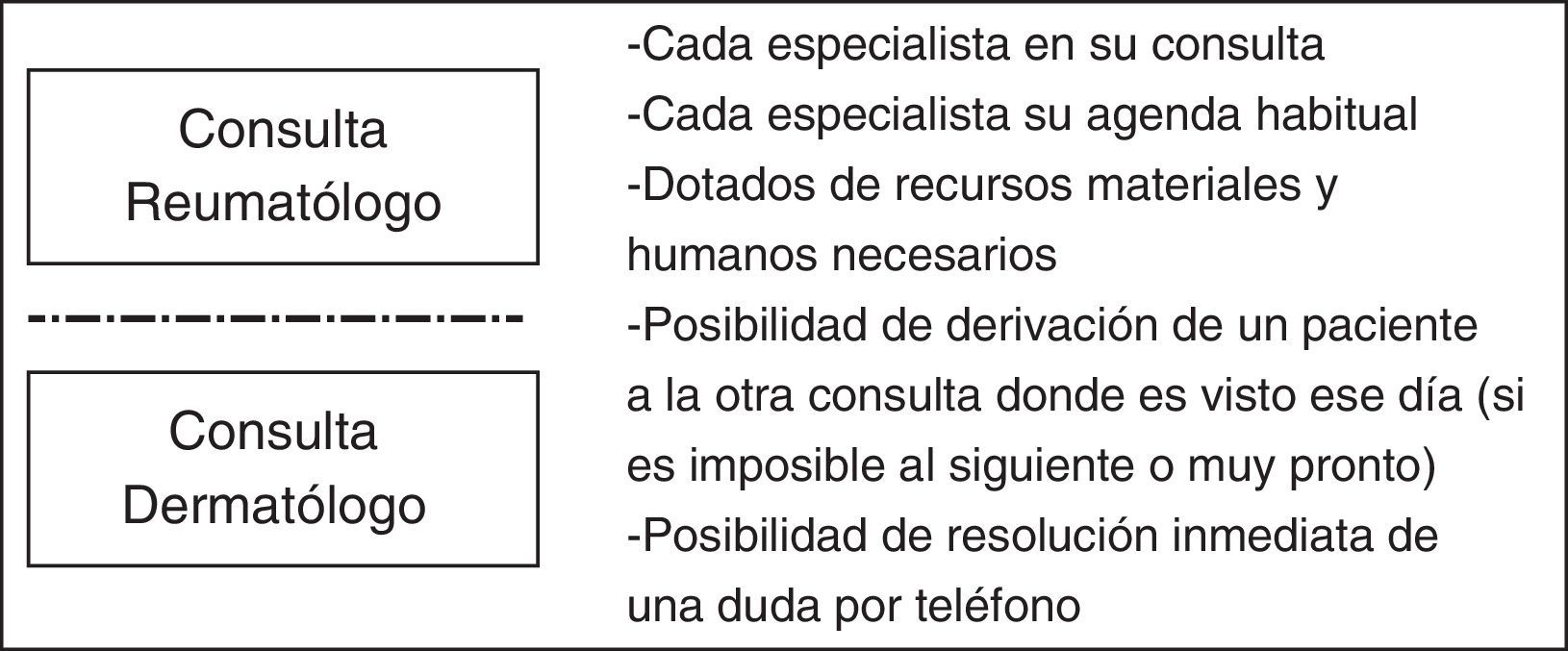
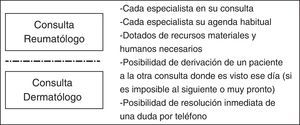
Circuitos preferencialesEn este modelo (fig. 3), cada especialista sigue su consulta habitual en su zona correspondiente, con sus agendas habituales. En este tipo de consultas no se dispone de una cadencia o tiempo de visita concreto. Es un modelo que se acerca más a la práctica clínica habitual, y aunque parezca un modelo muy diferente a los anteriores, muchos de los aspectos comentados los aplican también.
La diferencia fundamental con la práctica clínica habitual es que los 2 especialistas están alineados, formados en la APs, con sus criterios de derivación, y pueden realizar una consulta/atención multidisciplinar rápida, a demanda, puntual y eficiente cuando se precise. Cada especialista tiene su consulta habitual, pero dispone de huecos por si el otro especialista, el día que surge, evalúa un paciente susceptible de consulta y decide derivarlo. Ese paciente habitualmente se ve ese mismo día o en un plazo máximo de 48h. Hay algunos pacientes muy concretos, pacientes muy complejos por ejemplo, que se ven de forma conjunta. Esto, aunque se produce, es la excepción. Se funciona como hemos comentado de forma más independiente.
Al igual que en la consulta paralela, se dispone del teléfono también para resolver dudas a demanda o comentar pacientes, siempre siguiendo unos criterios preestablecidos. Y al igual que en los otros modelos, los integrantes de estos modelos refieren haber aprendido mucho el uno del otro.
Experiencia en la implantación de los modelos de atención multidisciplinarExiste cierta variabilidad en los requerimientos formativos a la hora de implantar los modelos multidisciplinares. En algunos centros fue suficiente el interés y experiencia en el manejo de pacientes con APs, y en otros se realizó algún tipo de formación reglada previa incluyendo una rotación en otra consulta de atención multidisciplinar. Todos los entrevistados coinciden en que la buena sintonía entre los implicados es fundamental, así como en el hecho de que hay que medir, en términos de salud (no solo de actividad) estos modelos de atención multidisciplinar. Este es uno de los retos que actualmente tienen muchos modelos, que no se recogen de forma sistematizada los datos necesarios para poder evaluar los resultados en términos de salud de estos modelos.
A la hora de implantar un modelo de atención multidisciplinar, los entrevistados refieren que hay que planificar bien todo el proceso y recomiendan seguir una serie de pasos (tabla 1). Una de las principales barreras descritas a la hora de generar estas consultas es la organización de la agenda/s, que debe estar bien resuelta antes de comenzar. Al principio se recomienda evaluar el modelo cada 3-6 meses e ir haciendo los ajustes necesarios (tabla 2), así durante aproximadamente los 2 primeros años. Desde el principio, y especialmente pasado este periodo, es importante también disponer de un plan de objetivos que hay que evaluar y plantear otros cuando se alcancen los previos, así como un plan de mejora para el modelo en base a errores, incidencias, etc.
Pasos generales a seguir en la implantación de un modelo de atención multidisciplinar para pacientes con artritis psoriásica (APs)
| Pasos preimplantación |
|---|
| 1. Buscar 2 especialistas implicados, con experiencia, interés y buena sintonía |
| 2. Comunicación entre jefes/responsables del servicio para dar el visto bueno |
| 3. Si fuese necesario, presentar la propuesta a la gerencia/dirección médica |
| 4. Definir de forma conjunta: |
| • Tipo de modelo que mejor se puede ajustar a las circunstancias del centro/profesionales |
| • Criterios de entrada y salida de pacientes |
| • Cadencia de visitas y n.opacientes/visita (modelos conjuntos) |
| • Cómo y qué días se pueden comunicar por teléfono, correo, en persona, etc. |
| • Lugar/es donde se realizará la consulta multidisciplinar (modelos conjuntos) |
| • Materiales necesarios (ordenador, sillas…) |
| • Si procede: protocolos, guías a seguir |
| • Nivel de responsabilidad/implicación en el seguimiento y tratamiento de pacientes: |
| - Definir si se van a recomendar o directamente cambiar tratamientos |
| - En el caso de que se decida indicar una terapia biológica, establecer un criterio sobre a quién le va a computar esta prescripción |
| • Plan de objetivos |
| • Registro y evaluación de la actividad (qué, quién, dónde, etc.) |
| • Medidas (actividad de la consulta, actividad y daño de la APs, calidad de vida, etc.) |
| 5. Preparar la logística de las agendas |
| • Intentar generar una agenda única cuya actividad compute a ambos servicios |
| 6. Presentar el proyecto a los 2 servicios |
Pasos generales a seguir durante la implantación (2 primeros años) y en lo sucesivo, de un modelo de atención multidisciplinar
| Pasos durante la implantación (2 primeros años) |
|---|
| 1. Buscar fórmulas eficientes para agilizar la/s consulta/s |
| 2. Dar un informe para el paciente y su médico responsable (pueden ser 2 diferentes) |
| 3. Evaluar la consulta multidisciplinar y realizar ajustes: |
| • Al empezar evaluarla cada 3-6 meses y hacer los ajustes que se precisen: |
| - Sobre la agenda, cambios en la cadencia y/o n.o de pacientes vistos por visita |
| - Recordatorio a los servicios sobre el servicio y los criterios de derivación |
| - Implicar, formar al personal de enfermería/auxiliar de enfermería |
| - Definir más específicamente qué actitud seguir en determinado tipo de pacientes |
| - Necesidad de ajustes en la historia médica electrónica |
| - En caso de recogida de datos, evaluar si lleva mucho tiempo, es factible, hay que modificar variables, reducir el número que se recogen, etc. |
| • A final de año se realizará una evaluación de los objetivos concretos planteados |
| Pasos postimplantación (a partir de 2 años) |
|---|
| 1. Evaluación de la consulta y objetivos |
| • Recomendable hacerlo de forma anual/bianual |
| - Se recogerá y analizará lo que no esté funcionando bien, incidencias, etc. |
| - Si algún objetivo no se ha cumplido se evaluará por qué |
| - Con todo ello se diseñará un plan de mejora |
| 2. Junto con el plan de mejora se podrán plantear nuevos objetivos. Además de objetivos clínicos se podrán valorar otros relacionados con la investigación y/o docencia |
| 3. Una vez bien asentados se puede ver si la consulta cumple con los estándares de calidad desarrollados en el NEXUS |
| 4. De igual manera se puede sopesar la implantación de los indicadores de calidad igualmente generados en el NEXUS |
En este artículo hemos descrito 3 modelos de atención multidisciplinar diferentes para pacientes con APs, así como la experiencia en la implantación de los mismos. Aunque estructural y organizativamente puedan ser diferentes, todos están enfocados a la mejor atención a estos pacientes, así como a la mejora de la eficiencia del sistema sanitario. Además, han promovido la colaboración entre especialidades. Actualmente, esta es la forma de atención recomendada para pacientes con APs8,9.
Existen publicadas algunas experiencias previas sobre atención multidisciplinar en APs. Una pertenece a un modelo de atención multidisciplinar presencial conjunta en los Estados Unidos12,13, en la que tras 6 años se constata que en esta atención —y en comparación con el sistema tradicional previo (cada especialista atiende al paciente de forma independiente)—, se revisaron más diagnósticos, facilitando la detección y confirmación de la artritis. De igual manera, se prescribieron mayor número de tratamientos sistémicos incluyendo terapias biológicas. Por otro lado, un trabajo presentado en un congreso muestra que una unidad de atención multidisciplinar presencial conjunta en el Reino Unido alcanzó unos niveles de satisfacción muy elevados entre sus pacientes14. Sin embargo, se necesitan más datos para poder establecer si estas consultas multidisciplinares, en comparación con la práctica clínica habitual, mejoran la evolución y pronóstico de estos pacientes.
En nuestro país también se han publicado datos de una unidad que sigue un modelo de atención similar, aunque se gestiona con los recursos ya existentes10. En esta consulta, se ha observado una mejora en el manejo de pacientes que presentan problemas diagnósticos o de control de la enfermedad. También han constatado un aumento en el diagnóstico precoz de la artritis, lo que ha permitido iniciar un tratamiento precoz. Además, tras su instauración, ha aumentado la colaboración entre ambas especialidades y este modelo creado se ha exportado a otros hospitales. Este es uno de los modelos analizados y descritos en el presente artículo.
Este modelo de atención multidisciplinar presencial conjunta se muestra como el ideal a seguir por parte de los profesionales. Ofrece la posibilidad de sistematizar la consulta, recoger y analizar la actividad realizada y, de forma muy especial, reforzar la colaboración entre ambas especialidades con la creación de criterios de derivación y protocolos consensuados de manejo de pacientes.
También existe un trabajo publicado en un congreso internacional que hace referencia a la experiencia de 2 años en un modelo conjunto paralelo de nuestro país15. En este modelo (incluido en este estudio) el mismo paciente es visto primero por un especialista y tras ello por el otro. Y después de 3 años de seguimiento, entre otras cosas, comprobaron que en más de la mitad de los pacientes se modificó el tratamiento.
Una posible ventaja del modelo paralelo sobre el modelo presencial conjunto es que no todos los pacientes necesitan que los 2 especialistas les vean en profundidad; esto implica que cuando un paciente llega, cuya principal duda y decisiones ya se han cerrado, el otro especialista hace una consulta muy rápida, y esto puede ahorrar tiempo, permitiendo la atención de un mayor número de pacientes.
Finalmente, hemos encontrado un tercer tipo de atención multidisciplinar que es el circuido preferencial. Es el modelo más próximo a la atención clínica habitual, aunque hay que recordar que existe una estrechísima colaboración entre los especialistas y la posibilidad de que el paciente sea evaluado por los 2 especialistas el mismo día, siguiendo los protocolos/acuerdos alcanzados en este sentido. Se podría plantear este modelo en centros más pequeños, con menos recursos, o como una forma de atención multidisciplinar previa a la implantación de alguno de los modelos propuestos anteriormente. Este modelo sería en principio el más fácil de implantar.
Independientemente de lo anteriormente expuesto, no cabe duda que la elección de un modelo u otro dependerá de las necesidades del centro/área de salud, de los servicios y profesionales, así como de los recursos disponibles. También, tal y como hemos comentado, se pueda iniciar con uno más sencillo de implantar, como puede ser un circuito preferencial, para luego adoptar otro.
Por otro lado, en cuanto a su implantación, una buena planificación del proceso puede ayudar enormemente en el éxito de la misma. En este sentido, resulta crucial que los integrantes de estas consultas multidisciplinares tengan interés en el tema y buena sintonía. Además, es fundamental que las cuestiones referentes a las agendas estén bien cerradas antes de comenzar con uno de estos modelos.
Finalmente, aunque actualmente necesitamos de más datos sobre la eficiencia de estos modelos de atención multidisciplinar, parece claro que podemos mejorar el manejo de los pacientes con psoriasis o APs y dudas diagnósticas o de tratamiento, así como los resultados del sistema sanitario y, todo ello, fomentando la colaboración entre distintas especialidades médicas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEl proyecto se financió a través de la Fundación Española de Reumatología.
Conflicto de interesesJosé Carlos Ruiz Carrascosa ha recibido honorarios por conferencias y ensayos promovidos por Abbvie, Pfizer, Novartis, MSD y Janssen. Conrad Pujol ha recibido ayudas y pagos relacionados con la investigación, asesoría y la formación de las siguientes compañías: Abbvie, Janssen, LEO, MSD, Novartis y Pfizer. Raquel Rivera ha participado en ensayos clínicos, asesoramiento, ponente con Abbvie, Celgene, Janssen, Leo-Pharma, Lilly, MSD, Novartis, Pfizer y Novartis. El resto de participantes refieren no tener conflicto de intereses.