La esclerosis sistémica es una enfermedad del tejido conectivo caracterizada por inflamación y fibrosis de múltiples órganos (piel, aparato digestivo, pulmón, riñón y corazón). Después de la piel, el órgano más afectado, con una frecuencia del 75 al 90%, es el tracto gastrointestinal.
La afectación del tracto gastrointestinal se manifiesta por la aparición de disfagia orofaríngea, disfagia esofágica, reflujo gastroesofágico, gastroparesia, seudoobstrucción, sobrecrecimiento bacteriano y malabsorción intestinal, estreñimiento, diarrea y/o incontinencia fecal. Estas afectaciones condicionan la ingesta alimentaria y la absorción intestinal y conducen a la aparición progresiva de deficiencias nutricionales. Alrededor de un 30% de los pacientes con esclerosis sistémica presentan un riesgo de malnutrición. En el 5-10%, los trastornos gastrointestinales son la principal causa de muerte.
Las estrategias terapéuticas existentes en la actualidad son limitadas y están dirigidas a reducir la sintomatología clínica. El manejo multidisciplinar de dichos pacientes, que incluya la intervención nutricional, contribuye a mejorar la sintomatología gastrointestinal, además de evitar la malnutrición, la morbilidad y aumentar la calidad de vida.
Systemic sclerosis is a connective tissue disease characterized by inflammation and fibrosis of multiple organs (skin, gastrointestinal tract, lung, kidney and heart). After the skin, the organ most affected with a frequency of 75 to 90%, the gastrointestinal tract is more often involved.
Gastrointestinal tract involvement is manifested by the appearance of oropharyngeal dysphagia, esophageal dysphagia, gastroesophageal reflux, gastroparesis, pseudo-obstruction, bacterial overgrowth and intestinal malabsorption, constipation, diarrhea and/or fecal incontinence. These effects influence food intake and intestinal absorption leading to the gradual emergence of nutritional deficiencies. About 30% of patients with systemic sclerosis are at risk of malnutrition. In 5-10%, gastrointestinal disorders are the leading cause of death.
Therapeutic strategies currently available are limited and aimed at reducing clinical symptoms. The multidisciplinary management of these patients, including nutritional intervention, helps improve gastrointestinal symptoms, and avoid malnutrition, morbidity and improve quality of life.
En la esclerosis sistémica (ES) el segundo órgano más frecuentemente afectado es el tracto gastrointestinal (TGI) y el esófago el tramo más perjudicado1. Las manifestaciones clínicas asociadas a la alteración del TGI tienen como denominador común la desnutrición. Un estudio reciente realizado por el Grupo de Investigación de la Agencia Canadiense de Esclerodermia (CSRG) puso de manifiesto que cerca del 30% de una muestra no seleccionada de pacientes con ES presentaba un riesgo moderado o alto de malnutrición2. Recientemente, un panel de expertos de EE. UU. ha publicado un consenso sobre cómo detectar y manejar la malnutrición, y los trastornos del TGI en la ES2. Estos últimos son la principal causa de muerte en el 5-10% de los pacientes con ES. La afectación del TGI se asocia a mayor morbilidad, mortalidad y a una menor calidad de vida3.
Las alteraciones patológicas principales del TGI consisten en la atrofia de la musculatura lisa y fibrosis de la pared intestinal, siendo la disfagia y el reflujo gastroesofágico las manifestaciones digestivas más comunes en la ES1,4.
Disfagia orofaríngeaSe debe a una alteración de la motilidad orofaríngea que dificulta el paso del bolo alimenticio de la boca a la orofaringe5. Los pacientes con ES presentan afectación cutánea a nivel de la cara y de la lengua, pero estos cambios raramente afectan la ingesta oral4. Sin embargo, el 20% de los pacientes con ES tienen un síndrome de Sjögren asociado4. En este caso, la reducción en la producción de saliva conlleva una disfagia orofaríngea debido a la imposibilidad de lubrificar correctamente el bolo alimentario antes de ser transferido al esófago. Además, el deterioro de la secreción salival aumenta el riesgo de desarrollar enfermedad periodontal y caries, dificultando la masticación6, por lo que la evaluación de la cavidad bucal debe incluirse de manera rutinaria en la exploración física de dichos pacientes3,4,7.
La disfagia orofaríngea se caracteriza por aparecer a los pocos segundos de iniciar el acto de la deglución, se manifiesta por la sensación de retención de los alimentos en la garganta y la necesidad de tragar repetidamente, por sensación de atasco del alimento5. A menudo se acompaña de regurgitación del bolo alimenticio en la nasofaringe, que conlleva la salida de alimento por la nariz o aspiración laríngea. La disfunción de los músculos constrictores de la faringe puede ocasionar disartria, voz nasal y regurgitación faringonasal5,8. En los casos más severos, el paciente no puede deglutir la saliva y babea5,8.
Disfagia esofágicaEs la dificultad para la deglución que surge una vez que el bolo alimentario ha atravesado la faringe y el esfínter esofágico superior. Este tipo de disfagia puede deberse a una alteración mecánica, motora o sensitiva9.
En la ES, la sobreproducción de colágeno da lugar a un engrosamiento y fibrosis. Los músculos se debilitan y causan alteración de la motilidad, mecanismo que conlleva disfagia esofágica1,3,4. Dicha alteración puede variar desde una falta de coordinación de la motilidad esofágica hasta la existencia de una parálisis completa del esófago1,3,4.
La disfunción esofágica en la ES interesa principalmente los dos tercios inferiores del esófago, produciendo debilidad del esfínter esofágico y pérdida profunda de la acción peristáltica3. Esta disfunción da lugar a reflujo del contenido gástrico hacia el esófago. Los daños esofágicos se pueden manifestar como una úlcera péptica o progresar a una esofagitis erosiva, hemorragia y ulceración franca3. Si la úlcera no se trata puede aparecer una estenosis esofágica, fístulas y un síndrome de acalasia, así como esófago de Barret con el riesgo de que evolucione a neoplasia1,3,4.
Las intervenciones dietéticas dependen del grado de afectación pero, además de asegurar un aporte nutricional adecuado, van dirigidas a modificar la textura de los alimentos, lograr una lubricación adecuada de los alimentos y una consistencia homogénea idónea para el tipo de disfagia, así como reducir y/o evitar los problemas asociados a la misma5,8,10–12. Las recomendaciones dietéticas en caso de disfagia orofaríngea se exponen en la tabla 15,8,11,12.
Recomendaciones dietéticas en caso de problemas de deglución
| Coma despacio y mastique bien |
| Coma cantidades pequeñas de alimento y de manera frecuente (repartiendo la comida 5-6 comidas al día |
| Para facilitar la deglución se recomienda tomar alimentos ligeramente fríos |
| Beba agua u otros líquidos entre bocado y bocado para ayudar a la deglución de los alimentos |
| Lleve una botella de agua siempre con usted y beba pequeños sorbos de agua durante todo el día (6-8 vasos de agua al día en total) para asegurar todas las funciones corporales así como la producción y la calidad de saliva |
| El consumo de chicles sin azúcar puede ayudar en algunos casos a estimular la producción de saliva y a prevenir la caries dental |
| Suavice los alimentos con aceite, mantequilla, margarina o salsas, sobre todo la carne y las verduras |
| Humedezca los alimentos secos como el pan o las galletas sumergiéndolos en líquidos |
| Obtenga la consistencia deseada añadiendo agua, leche o caldos o espesantes (maicena, harina, cereales infantiles o preparados comerciales específicos) |
| Alimentos aconsejados |
| Leche, yogures, flanes, natillas, cremas, queso fresco |
| Helados, sorbetes, pudin, mousses, soufflé... |
| Gelatinas |
| Alimentos con textura blanda o que se puedan aplastar: purés de legumbres, purés de verduras, tortilla francesa, huevo revuelto, frutas en compota |
| Alimentos que evitar |
| Alimentos pegajosos como arroz hervido, pan de molde, puré de patata, plátano... |
| Alimentos astillosos como la carne a la plancha, alcachofas, espárragos... |
| Alimentos secos como frutos secos, pan tostado, patatas «chip», galletas... |
| Pescado con espinas y carne con huesos pequeños (como el conejo) |
Se define como la regurgitación del contenido gástrico y duodenal hacia el esófago debido principalmente a la disminución de la presión del esfínter esofágico inferior13. Las recomendaciones se basan en realizar cambios alimentarios evitando aquellos alimentos y posturas que potencien el reflujo (tabla 2)13.
Recomendaciones dietéticas en caso de reflujo gastroesofágico
| Beba muchos líquidos (entre 6 y 8 vasos al día) |
| Realice comidas de pequeño volumen pero con más frecuencia (5-6 al día) |
| Coma despacio y mastique bien los alimentos |
| Coma alimentos de consistencia blanda o en puré |
| Evite les temperaturas extremas de los alimentos |
| Evite los alimentos grasos y la grasa (mantequilla, nata…) |
| Utilice cocciones sencillas (plancha, horno, papillote, vapor, hervido) |
| Permanezca sentado durante 1-2 h después de las comidas, ya que la gravedad ayudará a bajar los alimentos |
| Eleve la cabecera de la cama y coma 2-3 h antes de ir a dormir |
| Evite la ingesta de los siguientes alimentos |
| Bebidas alcohólicas |
| Bebidas gasificadas: colas, naranjadas, gaseosas… |
| Chocolate y derivados |
| Cafeína (café, té) |
| Vinagre de vino |
| Especias (pimienta, mostaza, clavo, orégano..) |
| Frutas cítricas (naranja, mandarina, limón, pomelo...) |
| Quesos curados y fermentados (manchego, cabrales, roquefort…) |
| Alimentos integrales: pan integral, arroz integral, pasta integral, cereales integrales, salvado… |
| Ajo y cebolla |
| Según tolerancia: pepino, pimientos y melón |
Es un estrechamiento del esófago que provoca dificultad de la deglución. Se caracteriza por la aparición de una sensación de dificultad de paso o atasco del alimento a nivel retroesternal, después de una deglución correcta, con dolor torácico durante la comida y regurgitación del alimento no digerido4,8. La mayoría de los pacientes son capaces de señalar la zona donde se produce esta detención8.
En este caso, los alimentos líquidos son más fáciles de ingerir que los sólidos. Prácticamente todos los alimentos pueden ser licuados, aunque en algunos de ellos puede ser necesario añadir un líquido compatible (por ejemplo: leche con cereales, caldo de carne o de verduras o de pescado). Las recomendaciones dietéticas se exponen en la tabla 38,11,12.
Recomendaciones dietéticas en caso de estenosis esofágica
| Los alimentos líquidos son más fáciles de tragar que los sólidos. Prácticamente cualquier comida o alimento puede ser licuado. Triturar o licuar todos los alimentos posibles para conseguir una textura semisólida o blanda, añadiendo algún líquido o alimento compatible como por ejemplo: leche con cereales, caldo con carne, caldo de verduras con arroz o legumbres, leche o agua con frutas, pastel con helado o sorbete … Una vez triturado o licuado la textura ha de ser homogénea. Si no es así debe pasarse por el chino |
| Mastique muy bien los alimentos |
| Beba líquidos para estar bien hidratado (6-8 vasos al día) |
| Evite los alimentos secos como pan tostado o biscotes, galletas, patatas fritas o «chips», snacks, frutos secos... |
| Evite los alimentos con textura pegajosa como pan de molde, fruta desecada, puré de patata, caramelos blandos... |
| Evite los alimentos ricos con fibra o astillosos (pan integral, alcachofas, espárragos…) |
| Evite condimentar los alimentos con especias y vinagre, y no coma alimentos muy salados |
| Alimentos recomendados de consistencia semisólida |
| Papillas de cereales |
| «Potitos» o purés comerciales |
| Platos cocinados al horno con huevo tipo soufflé |
| Pasteles de verduras, de carne o pescado |
| Pudin, mousse, gelatinas, flan, natillas, helados, sorbete |
| Compota de frutas |
A veces, a pesar de realizar una intervención dietética con alimentación convencional junto a consejos para enriquecer la dieta, puede ser necesario recurrir a preparados comerciales de nutrición enteral14.
Retraso en el vaciado gástrico o gastroparesiaLa gastroparesia es un trastorno de la motilidad gástrica que se caracteriza por retraso en el vaciamiento de los sólidos y/o líquidos del estómago sin que exista obstrucción mecánica15. La gastroparesia puede empeorar el reflujo gastroesofágico3.
La ectasia vascular es una causa de sangrado gastrointestinal crónico en pacientes con ES, los cuales pueden experimentar una hemorragia franca o micro hemorragias ocasionando una anemia ferropénica3.
A pesar de que no existen ensayos controlados que evalúan la eficacia de la modificación de la dieta en el tratamiento de la gastroparesia, y que los beneficios clínicos son modestos, algunas recomendaciones dietéticas pueden ser de utilidad en pacientes con las formas más leves de esta enfermedad15.
La intervención nutricional se basa en medidas alimentarias que favorezcan el vaciado gástrico, como realizar una masticación correcta, eliminar el alcohol ya que retarda el vaciado gástrico, seguir una dieta fraccionada, caracterizada por tomas de pequeño volumen pero frecuentes (5-6 comidas al día), que aporten poca grasa y poca fibra para evitar la formación de bezoar. Los alimentos de consistencia blanda o líquida se toleran mejor. La ingesta de líquidos durante la comida puede favorecer el vaciado gástrico. La posición ortostática o simplemente caminar después de la ingesta constituyen medidas adicionales para facilitar el vaciado gástrico. De todas maneras el tratamiento nutricional debe adaptarse a la gravedad de la enfermedad.
Cuando aparece una pérdida de peso debe valorarse la suplementación oral con dietas enterales (dietas completas en forma líquida que no necesitan ser trituradas y se vacían fácilmente del estómago). En fases más avanzadas, cuando el estómago no puede ni vaciar las dietas líquidas, puede ser necesaria la nutrición enteral a través de un tubo de yeyunostomía, mientras que la nutrición parenteral debe restringirse a pacientes con severa alteración de la motilidad gástrica y del intestino delgado7,15.
Afectación del intestinoSe puede afectar tanto el intestino delgado como el grueso, incluyendo el recto y el ano.
A nivel del intestino delgado, la alteración de la motilidad conlleva la inmovilización del contenido intraluminal, lo que favorece la proliferación bacteriana con la consecuente diarrea1,3,4. El tratamiento farmacológico con antiácidos también puede favorecer y/o agravar el sobrecrecimiento bacteriano2. Todo ello contribuye al deterioro en la absorción de nutrientes, causando malabsorción, que junto con seudoobstructiones puede dar lugar a una desnutrición severa1–4,7.
Las manifestaciones a nivel del colon incluyen: dilatación luminal o neumatosis, seudoobstrucción, estreñimiento, diarrea, incontinencia fecal y hemorragia, a menudo oculta por sangrado de las telangiectasias1,3,4.
En los pacientes con manifestaciones graves del intestino delgado y pérdida de respuesta a los antibióticos, hay que plantearse la alimentación artificial. Una alternativa puede ser la nutrición enteral nocturna, aunque en la mayoría de los casos resulta más conveniente y aceptado por el paciente una gastrostomía percutánea3. Pero la progresión natural de la enfermedad puede hacer necesaria la alimentación parenteral3.
- 1)
Constipación: se debe a la alteración de la motilidad intestinal4. En las primeras fases aparece estreñimiento3 y pueden ser eficaces los laxantes de manera inicial, así como la fibra dietética soluble, que también puede ayudar a mejorar el control de la incontinencia fecal. Deben evitarse los hidratos de carbono no absorbibles como el sorbitol o la lactulosa, ya que empeoran los síntomas de flatulencia y disconfort, favoreciendo también el sobrecrecimiento bacteriano.
- 2)
Diarreas: los consejos dietéticos en este caso tienen un efecto limitado, siendo el objetivo principal la reducción de los síntomas clínicos como malestar posprandial, sensación de hinchazón y pérdida de peso4. El primer paso es indicar una dieta pobre en fibra con alimentos de fácil digestión y absorción.
La restricción de hidratos de carbono de la dieta puede reducir la fermentación intestinal, ya que constituyen la principal fuente de energía de las bacterias, y contribuir a reducir la sintomatología clínica4. Por este motivo, el dietista-nutricionista debe adaptar la dieta de manera individual, según la progresión, tolerancia y hábitos del paciente.
A veces aparece intolerancia a la lactosa que obliga a suprimirla del plan dietético. Algunos estudios han detectado la presencia anómala de Lactobacillus u otros probióticos a nivel del intestino delgado, por lo que es cuestionable su utilidad en estos pacientes4. En cualquier caso, los pacientes con estados avanzados de la enfermedad pueden ser tributarios de nutrición artificial.
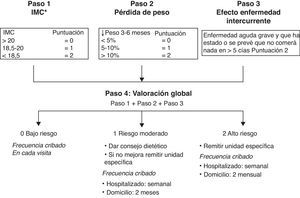
Métodos de cribado de la malnutriciónPara optimizar los recursos sanitarios y mejorar la eficiencia asistencial se ha considerado de utilidad en la práctica clínica diaria el uso de manera sistemática de unos cuestionarios de cribado. Para detectar la afectación de las diferentes porciones del TGI existe el cuestionario validado y elaborado por el CSRG2 (tabla 4). Para valorar el riesgo de malnutrición14 existen numerosos cuestionarios validados, siendo el Test de Cribage Universal de Malnutrición (MUST)16 el que ya se ha utilizado en esta enfermedad anteriormente2 y se considera que constituye una herramienta práctica para su uso en consultas externas (fig. 1).
Cuestionario del Grupo de Investigación de la Agencia Canadiense de Esclerodermia
Fuente: Baron M, et al2.
La evaluación general del estado nutricional de pacientes con ES debe incluir una encuesta sobre los hábitos alimentarios del paciente, descartar la existencia de sintomatología por afectación del TGI (como disfagia, gastroparesia, náuseas, vómitos, pirosis, alteración del ritmo deposicional…) mediante el cuestionario validado elaborado por el CSRG, así como considerar las enfermedades intercurrentes.
En la exploración física se determina el peso, la talla, el cálculo del índice de masa corporal, se realiza una inspección completa de la cavidad oro-faríngea (estado de los dientes, la capacidad de masticación y salivación, la existencia de infecciones), se valora el estado de la piel y mucosas para descartar deficiencias nutricionales y la existencia de edemas14.
Se evalúa el riesgo de malnutrición mediante el MUST y se plantea la evaluación de parámetros analíticos. Las determinaciones analíticas básicas establecidas por el panel de expertos de EE. UU. son: hemograma, hemoglobina, vitamina A, ácido fólico, ferritina, vitamina B127. En ausencia de suplementación con ácido fólico, la tección de niveles plasmáticos elevados de dicho ácido puede sugerir la existencia de sobrecrecimiento bacteriano a nivel intestinal. Niveles bajos de vitamina A pueden ser indicativos de la existencia de malabsorción intestinal, con lo cual, bajo esta sospecha se aconseja complementar la analítica con el zinc, la 25-OH vitamina D, y los niveles de vitamina K o tiempo de protrombina7.
A pesar de que estos pacientes presentan generalmente unos niveles plasmáticos de albúmina normales, ya que la malnutrición más prevalente es del tipo energética (marasmo), puede ser de utilidad su determinación plasmática para el diagnóstico de malnutrición mixta o proteico-energética (kwashiorkor-marasmo).
Dependiendo de la sintomatología y de los resultados analíticos, se evalúa la necesidad de realizar otras pruebas complementarias (endoscopias, pruebas radiológicas, test del aliento, entre otras)7,14.
Se facilita por escrito los consejos dietéticos consensuados para la patología en cuestión (tablas 1–3), y se valora la necesidad de remitir al paciente al dietista-nutricionista, facilitando una hoja de registro alimentario al paciente (fig. 2).
La afectación de múltiples partes del tubo digestivo y el ser un proceso evolutivo obligan a que las recomendaciones dietéticas sean muy personalizadas. En caso de que la ingesta oral con alimentos convencionales sea insuficiente, se indicarán suplementos de nutrición oral17. Las indicaciones de suplementos nutricionales orales y nutrición artificial no difieren del resto de las patologías crónicas7,18.
El seguimiento del paciente se realiza mediante la monitorización del peso, puesto que constituye el mejor indicador de malnutrición7, y la normalización de los parámetros analíticos, en caso de alteración de estos.
ConclusionesLa afección del TGI en los pacientes con ES es muy frecuente. A lo largo de todo el trayecto gastrointestinal se observan manifestaciones clínicas en relación con el tramo interesado. El denominador común de la afección del TGI es la desnutrición. Es sabido que la desnutrición se asocia a mayor morbilidad, mortalidad y a una menor calidad de vida. El cribado, detección y actuación precoz mediante un equipo multidisciplinar, que incluya la intervención nutricional, es una prioridad en los pacientes con ES.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.