La asociación del lupus eritematoso sistémico (LES) y la enfermedad inflamatoria intestinal es rara. Presentamos el caso de una mujer de 24 años con LES que comenzó con dolor abdominal y diarrea. No había datos de exacerbación de LES. Las pruebas complementarias mostraron hallazgos típicos de enfermedad de Crohn.
A 24-year-old woman with systemic lupus erythematosus (SLE) presented abdominal pain and diarrhea. No evidence for an SLE flare was obtained. Colonoscopy and microscopic biopsy examination revealed findings typical of Crohn's disease. Despite the rarity of the combination, patients with SLE showing gastrointestinal manifestations might merit evaluation for Crohn disease.
Aunque muchas enfermedades autoinmunitarias tienden a coexistir en un paciente, la asociación del lupus eritematoso sistémico (LES) y la enfermedad inflamatoria intestinal (EII) es infrecuente. Los pacientes con LES pueden presentar afectación intestinal principalmente debido a vasculitis y los pacientes con EII pueden presentar manifestaciones comunes con LES, como úlceras orales, artritis, etc. Además, fármacos utilizados para la EII, como la sulfasalazina, pueden causar lupus inducido1. Presentamos un nuevo caso de asociación de ambos procesos. En nuestro caso, las manifestaciones del LES precedieron a las de la EII y no hubo implicación de fármacos en las manifestaciones del LES.
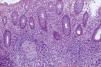
Caso clínicoMujer de 24 años, diagnosticada de LES en el año 2002 por presentar en ese momento artralgias, rash malar, poliartritis, ANA positivo a título 1/1.280 con patrón homogéneo y anti-ADNn positivo 14,2 (positivo>1,1), además afectación ganglionar con estudio histológico de hiperplasia folicular linfoide. Realizó tratamiento con glucocorticoides orales, AINE y antipalúdicos de síntesis. En el año 2007 es diagnosticada de afectación pulmonar en relación con su enfermedad de base (biopsia transbronquial compatible con neumonitis intersticial no específica), iniciándose la ciclofosfamida por vía intravenosa, de forma interrumpida por embarazo, completando un total de 6 bolos intravenosos a dosis habituales (último en mayo de 2008). Desde entonces sin tratamiento inmunomodulador por embarazo y mejoría clínica. Anemia de trastorno crónico con ferropenia asociada. Sin evidencia de anticuerpos antifosfolípidos en repetidas determinaciones ni datos de hipertensión pulmonar. Ingresó en nuestro hospital en marzo de 2010 por dolor abdominal y diarrea (6-8 deposiciones blandas) desde hacía una semana. No presentó fiebre ni otros datos clínicos de exacerbación del LES. En el momento de inicio de la diarrea no realizaba tratamiento. En la exploración física se encuentra distensión abdominal y dolor a la palpación en epigastrio, hipocondrio y vacío derechos. Resto de la exploración sistemática normal. En las pruebas de laboratorio, aparte de la anemia (Hb: 9,9g/dl, VCM: 68,3 HCM: 20), no había otras alteraciones hematológicas. El estudio de coagulación y la función hepática y renal fueron normales. Sistemático de orina: sin hallazgos. Coprocultivo y estudio de parásitos en heces negativos. Niveles séricos de C3, C4, IgG, IgM normales. Autoinmunidad: ANA positivo a título 1/640 con patrón nucleolar, ENA, anti-ADN y anticuerpos antifosfolípidos negativos. En la TC de abdomen se observa afectación de íleon terminal de modo segmentario (engrosamiento difuso de su pared y leve disminución de su calibre con edema digitiforme) adyacente a la cual se encuentra una colección de 28×23 mm de tamaño en probable relación con un absceso. La colonoscopia realizada hasta el ciego mostró, a nivel del colon derecho, el ciego y la válvula iliocecal, varias úlceras medianamente profundas de bordes geográficos de aproximadamente 1cm de diámetro, con mucosa normal entre ellas. Hallazgos estos compatibles con enfermedad de Crohn. La biopsia de colon confirmó los hallazgos endoscópicos. El estudio microscópico reveló fragmentos de mucosa de intestino grueso con afectación parcheada a expensas de escasa distorsión de arquitectura, ausencia de depleción mucinosa y un infiltrado inflamatorio transmural constituido por linfocitos, células plasmáticas, neutrófilos y eosinófilos con ocasionales granulomas y un único absceso críptico. Se acompaña de áreas de ulceración, tejido de granulación y material fibrinoleucocitario. No se observan acúmulos linfoides ni fisuración (fig. 1).
Una vez establecido el diagnóstico, se inició tratamiento con prednisona (0,5mg/kg) y azatioprina (2mg/kg), teniendo que retirar esta última al mes porque presentó pancreatitis aguda tóxica. Posteriormente, se trató con mesalazina (1.000mg/8h) con mejoría rápida de los síntomas. En el momento actual, después de 6 meses de tratamiento, la paciente está libre de síntomas.
DiscusiónEl LES puede afectar a todo el tracto gastrointestinal2,3. Sin embargo, el desarrollo de complicaciones digestivas en pacientes con LES no relacionadas con fármacos o infecciones es rara4. Aunque la enteritis lúpica (vasculitis gastrointestinal) puede ser difícil de distinguir del inicio de una enfermedad inflamatoria intestinal5, en nuestra paciente el comienzo de la diarrea y el dolor abdominal no se acompañó de una recidiva del LES. Además la afectación de modo segmentario en la tomografía y en la endoscopia era sugestiva de enfermedad de Crohn y la biopsia del colon sin datos de vasculitis y con los hallazgos arriba mencionados confirmó el resultado. En estos casos el estudio histológico es necesario para hacer el diagnóstico diferencial entre estas dos condiciones. Para establecer el diagnóstico de enteritis lúpica se precisa la evidencia de depósitos de inmunoglobulinas y complemento en las paredes capilares y depósitos electrodensos en la microscopia electrónica6. Como en otros casos5, se decidió tratar con azatioprina por ser útil en las manifestaciones de ambos procesos LES y EII, pero se retiró porque presentó pancreatitis tóxica e iniciamos la administración de mesalazina, con buena respuesta clínica. Tanto el LES como la EII son enfermedades autoinmunitarias crónicas, caracterizadas por episodios de recidiva y remisión1. Su asociación es rara, la prevalencia estimada de la colitis ulcerosa en pacientes con LES es de alrededor del 0,4% y la de la enfermedad de Crohn aún menor7,8. En la mayoría de los casos y en el nuestro, el diagnóstico del LES es previo al de la EII. La primera enfermedad casi siempre se encuentra inactiva en el momento que se manifiesta la segunda. Los pacientes con ambos procesos tienden a tener menos fotosensibilidad, serositis y trastornos neurológicos, y en general un pronóstico relativamente favorable de ambos, LES y EII1. Así, a pesar de esta asociación infrecuente, se debe tener en cuenta. Si un paciente está diagnosticado de LES y comienza con síntomas gastrointestinales, como dolor abdominal y diarrea, especialmente si no está asociado a datos clínicos de recidiva de LES, es prudente descartar la EII.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informado. Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.