Las vasculitis primarias (VP) pueden cursar con diversas manifestaciones oculares y estas pueden ser las únicas al inicio de la enfermedad. La afección ocular es común en las VP y potencialmente conduce a morbilidad significativa, incluyendo pérdida de la visión. El diagnóstico y tratamiento tempranos mejoran el pronóstico visual. El abordaje terapéutico constituye un reto y debe ser multidisciplinario. El tratamiento de las manifestaciones oculares corresponde al de la enfermedad de base. La primera línea de tratamiento son los corticoesteroides sistémicos, generalmente combinados con fármacos inmunomoduladores, que fungen también como ahorradores de glucocorticoides. Existen nuevos tratamientos, como los agentes biológicos, que parecen prometedores para las alteraciones oculares de las VP.
A variety of ophthalmic manifestations can occur in patients who have systemic vasculitides and may be the presenting feature. Ocular involvement is frequently found and can result in significant morbidity, even in blindness. Early diagnosis and treatment may improve visual outcome. The management is challenging and requires a multidisciplinary approach. Treatment of ocular manifestations and systemic disease usually follows the same path. The mainstay of treatment is the use of systemic corticosteroids, usually combined with steroid-sparing immunosuppressive drugs. New, promising, emerging therapies rely on the development of biologic agents, which seem useful in the ocular manifestations of systemic vasculitides.
Las vasculitis primarias (VP) son enfermedades multiorgánicas, poco comunes, cuyo diagnóstico y tratamiento tempranos impactan favorablemente en su evolución. Las VP pueden presentar diversas manifestaciones oculares a lo largo de su evolución; por otro lado, las alteraciones oftalmológicas pueden ser las únicas manifestaciones iniciales de la enfermedad, lo que demanda un gran índice de sospecha por parte del clínico para diagnosticarlas y tratarlas oportunamente evitando así un cuadro devastador con discapacidad ocular y sistémica.
Se realizó una revisión del tema en PubMed en la cual se incluyeron artículos hasta el año 2007 y hasta el 2000, si no se encontraban artículos de la patología en el periodo mencionado. Los términos MeSH utilizados para la búsqueda: a.- systemic vasculitis, b.- giant cell arteritis, c.- Takayasu arteritis, d.- polyarteritis nodosa, e.- mucocutaneous lymph node syndrome, f.- Kawasaki disease, g.- Wegener granulomatosis, h.- Churg-Strauss syndrome, i.- microscopic polyangiitis, j.- purpura, Schönlein -Henoch, k.- cryoglobulinemia, l.- keratitis, m.- scleritis, n.- episcleritis, o.- uveitis, p.- retinal vasculitis, q.- optic neuropathy, ischemic, r.- optic neuritis, s.- orbital disease, t.- eye manifestations. Los términos libres incluidos: a.- cryoglobulinemic vasculitis, b.- scleromalacia perforans, c.- ocular inflammatory disease.
Los síntomas visuales son muy comunes en la arteritis de células gigantes (ACG), se presentan en al menos el 50% de los pacientes con biopsia correspondiente a la entidad. Las manifestaciones oculares en esta enfermedad son secundarias a fenómenos isquémicos por oclusión de las arterias carótidas1 y existe evidencia histopatológica de que la presencia de estas manifestaciones en la ACG se asocia a enfermedad más avanzada2.
En la arteritis de Takayasu (AT) se documentó deterioro visual en el 44,9% de los pacientes; en poliarteritis nodosa (PAN) la afección ocular ocurre en el 10-20% de los pacientes.
El involucro ocular en la granulomatosis con poliangítis (Wegener) (GPA) es común, Pakrou et al. en su revisión reportan una incidencia mayor de 50-60% (hasta 87%) en cualquier periodo de la enfermedad; en otras VP como el síndrome de Churg-Strauss (SCS), la poliangítis microscópica (PAM) y la púrpura de Henoch-Shönlein (PHS), las manifestaciones oftalmológicas son infrecuentes.
Las diferentes estructuras oculares se pueden ver afectadas como parte de una VP (tablas 1 y 2):
Patología ocular en vasculitis de grandes y medianos vasos
| ACG | AT | PAN | EK | |
| Conjuntiva | CNPa | |||
| Córnea | Escleroqueratitis | QUP | QPS | |
| Esclera | Escleritis | Escleritis | ||
| Úvea | Isquemia coroidesIsquemia SA | Uveítis | UveítisVasculitis cor. | Uveítis anteriorUveítis posterior |
| Retina | VOR periféricaVOR art. central | VORaRetinopatía hipertensivaa | Vasculitis retinianaVOR | VOR |
| Nervio óptico | NOIa | NOI | Neuritis ópticaPapiledema | |
| Órbita | Enfermedad focalIsquemia MEO | Enfermedad focalDisfunción MEO | Enfermedad focalMiositisParálisis MEO |
ACG: arteritis de células gigantes; art: arteria; AT: arteritis de Takayasu; CNP: conjuntivitis no purulenta; EK: enfermedad de Kawasaki; MEO: músculos extraoculares; NOI: neuropatía óptica isquémica; PAN: poliarteritis nodosa; QPS: queratitis punteada superficial;; QUP: queratitis ulcerativa periférica; RH: retinopatía hipertensiva; SA: segmento anterior; VOR: vasculopatía oclusiva de la retina,
Patología ocular en vasculitis de pequeños vasos asociadas a ANCA
| GPA | SCS | PAM | |
| Conjuntiva | Conjuntivitis | Nódulos conjuntivalesQuemosis | Nódulos conjuntivales |
| Córnea | QUPa | QUP | QUP |
| Esclera | Escleritis difusaaEscleritis nodularaEscleritis necrosantea | EpiescleritisEsclerouveítis | Escleritis anteriorEscleritis posterior |
| Úvea | IridociclitisPanuveítis | Uveítis | Uveítis |
| Retina | Vasculitis retinianaVOR | VOR periféricaVOR arteria centralVasculitis retiniana | Vasculitis retiniana |
| Nervio óptico | NOI | NOI | Neuritis óptica |
| Órbita | Enfermedad focalaEnfermedad por contigüidad | Enfermedad focalProptosisMiositis, parálisis MEO | |
| Glándula lagrimal | Obstrucción nasolagrimalDacriocistitis |
GPA: granulomatosis con poliangítis (Wegener); NOI: neuropatía óptica isquémica; PAM: poliangiítis microscópica; QUP: queratitis ulcerativa periférica; SCS: síndrome de Churg Strauss; VOR: vasculopatía oclusiva retiniana.
1-Conjuntivitis, inflamación de la conjuntiva. Cuadro clínico: fotofobia, epífora, hiperemia.
La conjuntivitis no purulenta bilateral autolimitada es un criterio diagnóstico de la enfermedad de Kawasaki (EK)3. Se presenta conjuntivitis en el 4 a 16% de los pacientes con GPA, esta se asocia de manera significativa con enfermedad tarsal, obstrucción naso-lagrimal y estenosis sub-glótica4. El SCS y la PAM pueden presentar nódulos conjuntivales5,6.
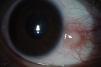
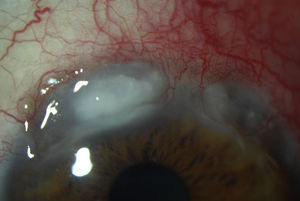
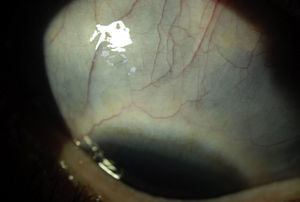
Córnea1-Queratitis ulcerativa periférica (QUP) (fig. 1), inflamación de la córnea periférica con lesión del epitelio y lisis estromal en forma de media luna. Cuadro clínico: enrojecimiento, visión borrosa y dolor. Casi siempre se asocia a escleritis anterior grave.
La EK y la PHS pueden cursar con queratitis punteada y se ha reportado también queratitis disciforme en EK3,7. La QUP se asocia a GPA, PAN, SCS y PAM, si no es tratada, progresa rápidamente y puede complicarse con perforación corneal y pérdida del globo ocular6,8,9.
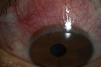
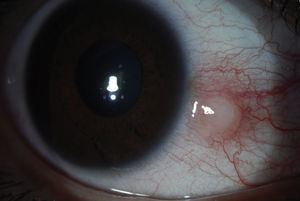
Esclera1-Epiescleritis, inflamación del tejido que se encuentra entre la conjuntiva y la esclera (fig. 2). Cuadro clínico: indoloro, hiperemia difusa o localizada de los vasos epiesclerales superficiales.
2-Escleritis, inflamación de la esclera. Cuadro clínico: dolor intenso local o irradiado a las regiones aledañas, hiperemia de vasos epiesclerales profundos que no cede con fenilefrina tópica y edema de epiesclera. Se clasifica en:
- a)
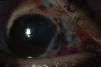
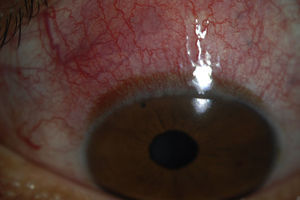
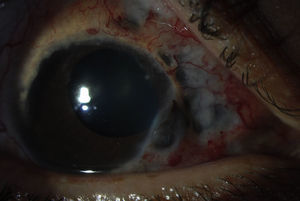
Escleritis anterior, inflamación de la porción anterior (visible) de la esclera. La inflamación puede ser difusa (fig. 3) (involucra la circunferencia completa de la esclera), nodular (se presenta como un nódulo inflamado en la superficie de la esclera) o necrosante (fig. 4) (necrosis de la esclera asociada a inflamación activa, se observa un área de color negro, violáceo o café que corresponde a la visualización de la coroides por adelgazamiento de la capa blanca escleral rodeada de hiperemia (vasos ingurgitados perilesionales).
- b)
Escleromalacia perforans (fig. 5), necrosis de esclera anterior sin evidencia clínica de inflamación. Se observa adelgazamiento progresivo circunferencial de la esclera que da una coloración negro-azulada.
- c)
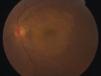
Escleritis posterior (fig. 6), inflamación de la porción posterior (no visible) de la esclera. Se asocia a dolor con los movimientos oculares y disminución de la agudeza visual.
Se ha reportado epiescleritis en GPA y SCS, las complicaciones son muy raras comparadas con las de la escleritis. La AT puede cursar con escleroqueratitis o escleritis10, PAN y PAM con escleritis6 y SCS con escleritis y esclerouveítis.
La GPA es causa del 4 al 8% de las escleritis. La escleritis que se presenta en la GW puede ser de cualquier tipo: anterior difusa, anterior nodular, anterior necrosante o posterior. La escleritis necrosante es la más común en GW y resulta en complicaciones en hasta el 92% de casos, y puede dar lugar a pérdida permanente de la visión4. La escleritis se puede complicar con queratitis, úlceras corneales, uveítis, hipertensión ocular y glaucoma.
Úvea1-Uveítis, inflamación de la capa media del ojo, úvea. Cuadro clínico: el dolor ocular puede estar presente o ausente, fotosensibilidad o fotofobia, hiperemia conjuntivo-ciliar, disminución de la agudeza visual. La inflamación intraocular se observa como «flare» (acumulación de proteínas) y células (leucocitos y polimorfonucleares) en el humor acuoso y humor vítreo. Formación de sinequias posteriores (de iris a cristalino) que dan una imagen irregular de la pupila.
Se puede presentar uveítis en AT11, SCS, PAM y PHS; en PAN, uveítis, vasculitis coroidea, isquemia de coroides; en EK, uveítis anterior bilateral (iridociclitis) y posterior. En GW es rara la presencia de uveítis y cuando se manifiesta, frecuentemente es secundaria a escleritis (esclerouveítis)8. La crioglobulinemia sistémica se puede asociar con isquemia del segmento anterior y neovascularización12.
Retina1 Vasculitis retiniana, inflamación de las arterias, capilares o venas. Cuadro clínico: puede ser asintomático o cursar con disminución de la agudeza visual no dolorosa. Se observa clínicamente «envainamiento» blanquecino de las paredes vasculares.
2 Vasculopatía oclusiva de la retina (VOR), interrupción del flujo sanguíneo de arterias o venas de la retina. Cuadro clínico: en casos de oclusión de arteria central de retina el principal síntoma es pérdida grave, súbita y dolorosa de la visión, a diferencia de la oclusión de vena central de retina donde la disminución en la agudeza visual no se acompaña de dolor. Se observan hemorragias retinianas, exudados algodonosos, edema macular en oclusiones centrales y en casos crónicos, neovascularización.
La pérdida de la visión en la ACG puede ser secundaria a VOR en más del 12% de los casos1.
La retinopatía de Takayasu es la expresión más común ocular de la AT, presentándose en un 33%, es la consecuencia de la afección de la carótida o del arco aórtico dando lugar a hipoperfusión que provoca microaneurismas, anastomosis arterio-venosos y neovascularización13. La retinopatía hipertensiva se presenta en cerca del 31% de casos.
En PAN (10-20%) y en SCS se presenta vasculitis retiniana o VOR; en EK y PHS, VOR; en PAM, vasculitis retiniana y en crioglobulinemia, vasculitis de retina, desprendimiento del epitelio pigmentado y seroso de la retina.
En GW se han reportado vasculitis y VOR del 1-13% de los pacientes aumentando el riesgo de pérdida visual8. Las manifestaciones de GW en el segmento posterior del ojo incluyen vitreítis, edema macular, exudados algodonosos, oclusión de la arteria o la vena central de la retina, cambios del epitelio pigmentado de la retina y desprendimiento de retina seroso secundario a escleritis posterior o granuloma coroideo.
Nervio óptico1 Neuritis óptica, inflamación del nervio óptico. Cuadro clínico: pérdida abrupta de la visión, dolor a los movimientos oculares e hiperemia con atenuación de los bordes de la papila óptica.
2 Neuropatía óptica isquémica (NOI), proceso isquémico del nervio óptico sin inflamación. Cuadro clínico: pérdida de la visión abrupta no dolorosa. Se clasifica en:
- a)
Anterior (NOIA), isquemia de la cabeza del nervio óptico (arterítica y no arterítica)
- b)
Posterior (NOIP), isquemia del resto del nervio óptico (arterítica y no arterítica).
En la ACG la manifestación oftalmológica más típica es la NOIA arterítica14, característicamente en individuos mayores de 50 años y con velocidad de sedimentación globular mayor a 50mm/h. Generalmente la amaurosis se presenta unilateral; sin tratamiento el segundo ojo se afecta en las primeras dos semanas en el 65% de los pacientes, dejando como secuela ceguera permanente en más del 25%. Se puede presentar ceguera transitoria monocular previa a la crisis. La pérdida de la visión puede ser secundaria a NOIA (>80%) o a NOIP (>7%)1.
En PAN, GPA, SCS y PHS se reportan pocos casos con NOIA y casos aislados con NOIP7,9,15,16. En EK y PAM se ha reportado neuritis óptica.
ÓrbitaCuadro clínico, proptosis, masa orbitaria, hiperemia conjuntival; puede existir compromiso visual por compresión del nervio óptico, diplopía, oftalmoplejía.
- 1.
Enfermedad focal: inflamación primaria del tejido de la órbita.
- 2.
Enfermedad por contigüidad: extensión de lesiones nasofaríngeas o de senos paranasales.
- 3.
Involucro de músculos extraoculares (MEO).
En la ACG se puede presentar isquemia de MEO2 y es poco frecuente la inflamación orbitaria secundaria a vasculitis14. PAN puede cursar con enfermedad focal, EK con vasculitis periorbitaria17 y SCS con enfermedad focal y aisladamente con miositis extraocular.
La GW presenta involucro de la órbita ya sea por inflamación primaria o por extensión del daño en los senos paranasales adyacentes o del conducto nasofaríngeo18. En algunas series la afección orbitaria es la complicación oftalmológica más frecuente, afecta hasta el 50% de los pacientes19. Es inusual que el involucro de la órbita en la GPA preceda a la afección de vías aéreas por más de pocos meses. La miositis en GPA se considera como secuela de enfermedad inflamatoria de la órbita, puede deberse a vasculitis de los vasa nervorum de los músculos extraoculares o a infiltración inflamatoria de los músculos por contigüidad, los pacientes pueden presentar diplopia20. El patrón de presentación de la orbitopatía en GPA generalmente es bilateral y constituye un factor de riesgo para la visión útil (20-50% de los pacientes). Se ha propuesto que favorece fibrosis anormal en el tejido inflamado21.
Nasolagrimal1-Obstrucción nasolagrimal, bloqueo del drenaje del sistema lagrimal. Cuadro clínico: epífora crónica, secreción y reflujo a la digitopresión de la vía lagrimal.
La obstrucción nasolagrimal se considera una manifestación tardía del involucro nasal de la GPA, se presenta en el 10-25% de los pacientes y se manifiesta como epífora crónica4 y puede complicarse con dacriocistitis (dolor, aumento de volumen, hiperemia y secreción)18. El compromiso del drenaje del sistema lagrimal es secundario a vasculitis focal e inflamación crónica granulomatosa con destrucción de la mucosa y estructuras cartilaginosas como el puente nasal y el conducto nasolagrimal. En el SCS se ha reportado dacrioadenitis.
El tratamiento para las manifestaciones oculares de las VP corresponde al de la enfermedad de base:
ACGEn los casos en los que se sospeche NOI es imperativo el inicio de corticoesteroides sistémicos no hay cambios en el aspecto histológico en caso de obtenerse la biopsia hasta 7 días después de iniciado el tratamiento. Con la administración temprana se limita la pérdida de la visión ipsilateral, la pérdida contralateral y la isquemia de otros órganos como intestino, miocardio y sistema nervioso central. La pérdida abrupta de la visión en la ACG es una emergencia médica, en pocas patologías la prevención de la ceguera depende de un pronto reconocimiento y temprano tratamiento.
AT, PAN, SCS, PAMLos corticoesteroides sistémicos constituyen el tratamiento de primera línea además del uso concomitante de inmunosupresores como la ciclofosfamida9,10. Se ha reportado un caso de uveítis en AT con respuesta favorable a infliximab11. En PAM se han utilizado también ciclosporina, micofenolato de mofetilo y plasmaféresis.
GPAÚnicamente la conjuntivitis y la epiescleritis se resuelven con tratamiento local. La combinación de corticoesteroides con ciclofosfamida es la que ha demostrado tener el mejor efecto para mantener una útil visión y prevenir ceguera en la GPA oftálmica. Se han propuesto otros fármacos como eficaces para la inducción de la remisión con el objeto de evitar la toxicidad por ciclofosfamida, establecer un tratamiento de segunda línea en pacientes refractarios a la terapia de primera línea y tratar a pacientes refractarios a tratamiento, o con múltiples recaídas, sin embargo, no existen estudios aleatorizados, controlados, para recomendar la mejor opción, en este grupo de medicamentos se incluyen: metotrexate, azatioprina, micofenolato de mofetilo, ciclosporina, infliximab, rituximab22–25 y 15-desoxispergualina18. Se utilizan metotrexate o azatioprina para mantener la remisión. La sintomatología en el paciente con GPA puede ser secundaria a inflamación activa o destrucción tisular causada por actividad previa. La actividad responde generalmente a terapia farmacológica, sin embargo, al igual que las secuelas puede requerir tratamiento quirúrgico como dacriocistorinostomía o descompresión orbitaria en casos de inflamación severa con proptosis, especialmente si la función del nervio óptico está comprometida26.
CrioglobulinemiaLas crioglobulinas se pueden precipitar en la córnea, requiriendo raspados corneales o queratotomía fototerapéutica cuando interfieren con la visión12.
Cuando la alteración ocular sea secundaria a isquemia con riesgo de formación de neovasos y glaucoma neovascular será necesaria la fotocoagulación de la retina para disminuir el estímulo angiogénico desencadenado por la hipoxia tisular.
ConclusionesLas manifestaciones oculares de las vasculitis sistémicas son secundarias a la misma actividad inflamatoria vascular, a la formación de granulomas, depósitos de complejos inmunes o a procesos isquémicos secundarios. Por ello, en la mayoría de los casos el tratamiento de las manifestaciones oculares debe ser sistémico, utilizando corticoesteroides a altas dosis e inmunosupresores. La afección oftalmológica puede ser la manifestación inicial por lo que es de suma importancia el diagnóstico y tratamiento oportunos, ya que un retraso pone en riesgo no solamente la función visual, sino también aumenta la morbimortalidad en este grupo de pacientes. Por otro lado, durante su evolución, las VP pueden cursar con afección ocular, por lo que la revisión oftalmológica periódica permite detectar tempranamente sus manifestaciones. En algunos casos la recurrencia de la enfermedad sistémica puede afectar inicialmente estructuras oculares y constituye una indicación para reiniciar o aumentar la dosis del medicamento inmunosupresor.
Aunque en la actualidad se están utilizando en algunos casos terapias biológicas, aún no se cuenta con estudios aleatorizados, controlados, para recomendar el tratamiento más efectivo para las manifestaciones oculares secundarias a VP; en la mayoría de los casos el tratamiento de la enfermedad sistémica controla también la enfermedad ocular.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.