El síndrome de Noonan es un síndrome genético autosómico dominante que presenta una gran variabilidad fenotípica, caracterizado principalmente por dimorfismo facial, cardiopatía congénita y talla baja. Describimos el caso de un paciente de sexo masculino con síndrome de Noonan y espondiloartritis periférica, asociación no descrita en la literatura hasta el momento.
Noonan's syndrome is an autosomal dominant genetic disorder with high phenotypic variability, characterized mainly by facial dysmorphism, congenital heart disease and short stature. We describe the case of a male patient diagnosed with Noonan's syndrome and peripheral spondyloarthritis, a previously undescribed association in the literature.
El síndrome de Noonan (SN) es un síndrome genético autosómico dominante que se caracteriza por talla baja, alteraciones cardiacas, cuello corto, deformidad torácica, fenotipo característico con hipertelorismo y retardo mental1. Hasta el momento su incidencia ha sido estimada entre 1:1.000 a 1:2.500 nacidos vivos2.
Las características clínicas de los pacientes con SN son cara triangular con frente ancha, hipertelorismo, epicanto, ptosis palpebral, puente nasal deprimido, micrognatia, orejas pequeñas, cuello corto y alteraciones cardiacas3,4. Entre las alteraciones musculoesqueléticas se encuentran deformidades torácicas tipo pectus carinatum y/o pectus excavatum observadas en el 70% de los casos. Además de cúbito valgo clinobraquidactilia, escoliosis/cifosis, sinostosis radiocubital, hiperextensibilidad y la maloclusión dentaria5.
Otros hallazgos clínicos son la criptorquidia comúnmente bilateral, que ocurre en el 60% de los pacientes masculinos y trastornos del aprendizaje, lenguaje, déficit de atención y depresión en el 23% de los casos6.
El diagnóstico de SN se realiza con los hallazgos clínicos, según los criterios formulados por van der Burgt en 1997 y publicados en 2007, descritos en la tabla 17. El tratamiento se hace en función de las manifestaciones clínicas del paciente8.
Criterios de van der Burgt para el diagnóstico clínico del síndrome de Noonan
| Características | Criterios mayores | Criterios menores | Criterios del paciente |
|---|---|---|---|
| Faciales | Cara típica | Cara sugestiva | Cara típica |
| Cardiacas | Estenosis pulmonar valvular Miocardiopatía hipertrófica y/o alteración del ECG | Otras alteraciones cardiacas | Comunicación interventricular tratada quirúrgicamente En el momento, sin alteraciones cardiacas |
| Altura | <percentil 3 | <percentil 10 | <percentil 3 |
| Torácicas | Pectus carinatum y/o pectus excavatum | Ancho | Pectus carinatum |
| Historia familiar | Familiar de primer grado con diagnóstico de síndrome de Noonan | Familiar de primer grado sugestivo de síndrome de Noonan | Familiar de primer grado sugestivo de síndrome de Noonan |
| Otras | Tener los 3: Retardo mental Criptorquidia Displasia linfática | Tener uno: Retardo mental Criptorquidia Displasia linfática | Retardo mental |
| Diagnóstico de síndrome de Noonan: | |||
| - Dos criterios mayores o un criterio mayor+2 criterios menores o 3 criterios menores. | |||
| - Cara típica: hipertelorismo, desviación antimongoloide de fisuras palpebrales, epicanto, orejas de implantación baja y rotadas. | |||
Presentamos el caso de un paciente joven de sexo masculino, con diagnóstico clínico de SN, que manifiesta una espondiloartritis periférica. Lo relevante de este caso es la presentación de la enfermedad genética con espondiloartritis, entidades que generalmente no coexisten, permitiéndonos hacer una revisión bibliográfica y reportar esta asociación clínica como la primera en nuestro medio.
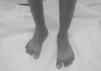
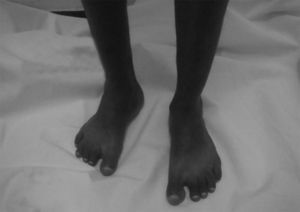
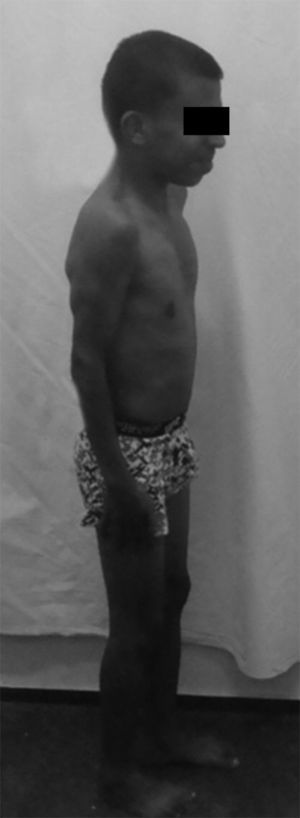
Caso clínicoPaciente de 23 años, con historia familiar y diagnóstico de SN desde los 2 años, manifestado por alteraciones cardiacas (comunicación interventricular desde los 6 meses de edad manejada con digoxina, furosemida, profilaxis antibiótica y cirugía hasta su resolución), deformidad torácica (pectus carinatum), criptorquidia, hernia inguinal bilateral y fimosis corregida quirúrgicamente, baja estatura, fenotipo característico con hipertelorismo y trastornos en el aprendizaje. En el 2013 inicia cuadro clínico de 6 meses de evolución con artralgia en tobillos, metacarpofalángicas y muñecas de carácter inflamatorio, con rigidez matinal, manejada con AINE de manera ocasional con poca respuesta, por lo que es remitido al servicio de reumatología, presentando dolor articular, edema en tobillos bilateral e hiperemia conjuntival(fig. 1).
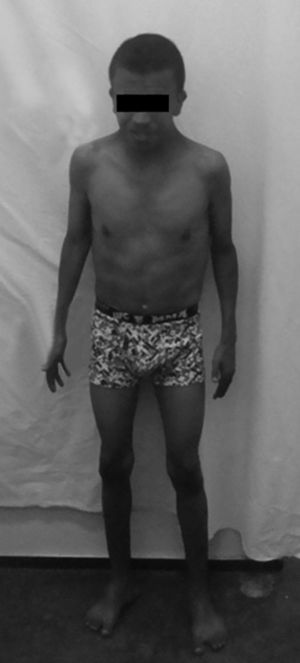
Al examen físico, presentaba cara triangular con frente ancha, desviación antimongoloide de fisuras palpebrales, orejas de implantación baja y rotadas.(figs. 2 y 3) Talla baja: 1,52cm (<percentil 3), peso: 38,4kg (<percentil 3), pectus carinatum, artritis de muñeca y cuarta metacarpofalángica de la mano derecha, segunda y tercera interfalángica proximal y distal de la mano izquierda, rodilla y tobillo derecho; bursitis anserina izquierda y entesitis del tendón de Aquiles con fascitis plantar bilateral. La prueba de Schober modificada estaba reducida (2cm), expansibilidad torácica de 4cm, flexión lumbar lateral de 9cm. Distancia occipucio-pared de 0cm, trago-pared de 11cm y distancia dedo-suelo de 37cm. El paciente no presentaba alteraciones cutáneas, cardiacas ni genitourinarias.
Los exámenes de laboratorio mostraron: Hb: 13,7mg/dl; HCTO: 40,8%; leucocitos: 11.600/mm3; plaquetas: 456.000/mm3; neutrófilos: 59%; linfocitos: 21%; PCR: 27,3mg/L; TGO: 13U/L; TGP: 24U/L; GGT: 36U/L; urea: 20mg/dl; creatinina: 0,8mg/dl; factor reumatoide: negativo; HLA-B27: positivo.
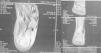
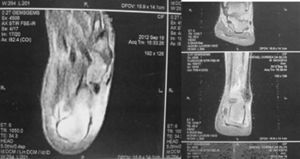
Fueron realizadas radiografías de rodillas y manos que demostraron disminución del espacio articular y osteopenia. La resonancia magnética de columna lumbosacra y coxofemoral mostró cuerpos vertebrales, canal vertebral y articulaciones interapofisiarias y sacroiliacas normales, presentando edema a nivel del sacro. La resonancia magnética de tobillos evidenció edema en la región posterior del calcáneo, engrosamiento y aumento de la densidad en la inserción del tendón de Aquiles izquierdo, con rotura parcial, peritendinitis asociada y bursitis retrocalcánea (fig. 4). La densitometría ósea reveló una masa ósea menor de la esperada para la edad.
La valoración oftalmológica evidenció epiescleritis leve, agudeza visual normal bilateral, recibiendo tratamiento con corticoide oftálmico 2 veces/día.
El diagnóstico de espondiloartritis periférica fue realizado a partir de los criterios de clasificación del grupo ASAS (artritis, entesitis más HLA-B27 positivo)9.
Fue realizada la escala BASDAI para medir la actividad de la enfermedad en pacientes con espondilitis anquilosante presentando un valor de 4. El paciente fue tratado con naproxeno 500mg/12h, sulfasalazina 1,5g/día, calcio y vitamina D. Después de 6 meses de tratamiento el paciente presentaba un BASDAI de 2, con mejora de la sintomatología clínica.
DiscusiónEl SN es un síndrome genético poco común que constituye un importante diagnóstico diferencial en pacientes con talla baja. Entre las manifestaciones musculoesqueléticas, comúnmente estos pacientes presentan deformidades torácicas tipo pectus carinatum observadas en el 70% de los casos, como también cifosis o escoliosis10.
Bertola et al. describieron un estudio con 31 pacientes portadores de SN, donde las alteraciones musculoesqueléticas fueron demostradas en el 27% de la población estudiada, siendo prevalente la espina bífida y la escoliosis, hallazgos no observados en nuestro paciente11.
Pozo describió también alteraciones esqueléticas como cúbito valgo (50%), clinobraquidactilia (30%), sinostosis radioulnar (2%), hiperextensibilidad articular (50%), alteraciones vertebrales y escoliosis torácica en el 25% de los casos12.
En ninguno de los estudios demostrados se evidenció artritis o entesitis relacionadas con el síndrome genético.
El diagnóstico diferencial del SN incluye el síndrome de Turner, síndrome de Aarskog, síndrome de Klippel-Feil, síndrome de alcoholización fetal y la embriopatía por primidona13.
Nuestro paciente fue diagnosticado clínicamente desde los 2 años y en el momento de la consulta presentaba criterios mayores para SN manifestado por una cara típica, con una altura<percentil 3, con historia familiar de primer grado sugestiva de SN, pectus carinatum y ausencia de alteraciones cardiacas asociado al diagnóstico de espondiloartritis periférica realizado según los criterios del grupo ASAS.
Durante el tratamiento inicial el paciente presentó poca respuesta a los AINE debido a su uso ocasional, tomándolo solo en caso de dolor. Una vez realizado el diagnóstico de espondiloartritis periférica y sin compromiso renal que limitara su uso, se comenzó con naproxeno continuo 500mg/12h, sulfasalazina 1,5g/día, calcio y vitamina D con mejora del cuadro clínico.
Después de realizar una revisión amplia de literatura en las bases de datos de PubMed y Cochrane, consideramos que la asociación de espondiloartritis periférica y SN en un paciente joven de sexo masculino es un hecho relevante sobre el que no hay publicaciones hasta la fecha.
Podemos considerar también que la coexistencia de estas 2 enfermedades guarda una relación casual y, según la literatura estudiada, las alteraciones genéticas del SN no parecen tener relación con el HLA-B27, lo que es importante que el reumatólogo conozca, además de las alteraciones musculoesqueléticas asociadas a este síndrome genético.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesNo hay conflicto de intereses.
FinanciaciónNinguna.