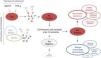
Los criterios internacionales para el diagnóstico del síndrome antifosfolipídico (SAF) incluyen la detección de anticuerpos antifosfolípido: anticardiolipina y anti-β2 glucoproteína i (anti-β2GPI) de isotipos G/M y anticoagulante lúpico (AcL) y su detección en pacientes con antecedentes de trombosis o complicaciones del embarazo se considera esencial en el manejo del SAF1-3.
Durante los años 50 del siglo pasado, se evidenció que pacientes con lupus eritematoso sistémico (LES) presentaban un factor anticoagulante circulante, acuñándose el concepto de AcL para designar un grupo heterogéneo de inhibidores de coagulación que afectan a la activación de protrombina por el complejo enzimático protrombinasa4. Actualmente, se describe el AcL como inmunoglobulinas de tipo IgG/IgM que in vitro inhiben las reacciones de la coagulación dependientes de fosfolípidos (FL). Ahora bien, el AcL, ¿se asocia siempre con LES?, ¿inhibe la coagulación?, ¿es un autoanticuerpo? En primer lugar, la mayoría de los pacientes que presentan AcL positivo no tienen LES. En ausencia de una trombocitopenia concomitante o una deficiencia de factores o de inhibidores de factores de coagulación, salvo excepciones, el AcL está relacionado con procesos de hipercoagulabilidad, trombosis arterial y venosa, pero no es per se un factor de riesgo para sangrado o hemorragia. Con la evidencia científica disponible a día de hoy se puede decir que el AcL está constituido por un grupo de anticuerpos no del todo caracterizados5,6.
El AcL se detecta utilizando ensayos funcionales que demuestran un alargamiento del tiempo de coagulación dependiente de FL, debido a la interferencia in vitro de anticuerpos con función dependiente de FL como con algunos cofactores esenciales en la cascada de coagulación (fig. 1) que acarrean la prolongación del tiempo parcial de tromboplastina activada. La International Society on Thrombosis and Haemostasis (ISTH)7, sociedad que ha intentado cambiar su nombre sin éxito, estableció los siguientes criterios para confirmar la presencia de AcL:
- 1.
Pruebas de coagulación prolongadas dependientes de FL.
- 2.
Demostrar el inhibidor de la coagulación utilizando mezcla de sueros.
- 3.
Demostrar la dependencia del inhibidor al FL.
- 4.
Descartar otras coagulopatías, en particular por déficit de factores de la coagulación.
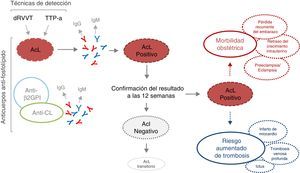
Detección, interpretación y posibles consecuencias clínicas de la positividad del anticoagulante lúpico.
AcL: anticoagulante lúpico; Anti-CL: anticardiolipina; Anti-β2GPI: anti- β2 glicoproteína i; dRVVT: tiempo de veneno de víbora de Russell diluido; FL: fosfolípido; Ig: inmunoglobulina; TTP-a: tiempo de tromboplastina parcial activado.
El AcL puede detectarse en pacientes con LES, con otras enfermedades autoinmunes, infecciones como el virus de inmunodeficiencia humana, la hepatitis y malaria, neoplasias, o debido a causas farmacológicas (procainamida y clorpromazina)6,8. Se ha descrito una prevalencia del 5% en la población general adulta y hasta un 9,5% en mujeres en edad reproductiva. Aunque el mecanismo patogénico aún no ha sido descrito, la presencia de AcL se ha relacionado con accidentes cerebrovasculares, isquemia transitoria, trombofilia adquirida y eventos obstétricos, como pérdida precoz/recurrente del embarazo7. Si bien es cierto que los anticuerpos antifosfolípido en general se han asociado con las manifestaciones clínicas de SAF, esta asociación parece ser más evidente con el AcL tanto para trombosis como para la morbilidad relacionada con el embarazo8,9.
Estudios sobre la relación entre los procesos de coagulación e inflamación podrían establecer la relevancia clínica de la detección de AcL de manera aislada, como la asociación emergente del AcL con la proteína C reactiva y la mortalidad. El manejo terapéutico de portadores asintomáticos de AcL podría requerir tratamiento profiláctico ante la presencia de factores de riesgo cardiovascular o enfermedad autoinmune5,8.
En vista del potencial riesgo trombótico de los pacientes con AcL positivo, es esencial disponer de una determinación precisa para el diagnóstico, seguimiento y tratamiento anticoagulante de estos pacientes. Desafortunadamente, debido a la ausencia de una técnica que sirva de patrón de referencia para la detección del AcL, los laboratorios utilizan ensayos heterogéneos y no cuantitativos impidiendo la caracterización de resultados positivos en títulos bajos o elevados10,11. Esto precisa que la validación de los resultados sea realizada solo por personal experto y, a su vez, impide la estandarización, el establecimiento de un consenso y la automatización de esta determinación6,11. Un estudio publicado por Devreese et al. destaca la necesidad de analizar otros marcadores procoagulantes adicionales como la P-selectina (marcador de la activación plaquetaria) y el factor vii de coagulación en pacientes con resultado de AcL débil, con el objetivo de optimizar su utilidad clínica12,13. Es evidente que tanto una sobredeterminación como una infradeterminación del AcL expondría a nuestros pacientes a una anticoagulación a largo plazo o a un aumento en el riesgo de trombosis recurrente, respectivamente13. De igual forma, el AcL debería poder reportarse cuantitativamente para hacer posible la identificación de títulos bajos o cercanos al valor de referencia. Es incuestionable la necesidad de estudios prospectivos que examinen la relevancia de estas pruebas de laboratorio y esto, junto con posibles nuevos parámetros pronósticos de laboratorio, ayudaría en la estratificación de los pacientes de acuerdo con los grupos de riesgo y en la toma de decisiones terapéuticas.
Los autores agradecen a la Dra. Nora Butta (Laboratorio de Investigación de Coagulopatías y Trastornos de la Hemostasia, Unidad de Hematología, Hospital Universitario La Paz-IDIPaz, Madrid) por la lectura crítica y las correcciones realizadas a este manuscrito.