La meralgia parestésica es una mononeuropatía del nervio femorocutáneo con una presentación clínica característica, usualmente secundaria a lesión o atrapamiento en algún punto de su recorrido, siendo más habitual las producidas a nivel inguinal. Sin embargo, se publican casos excepcionales asociados a compresiones originadas por masas ocupantes de espacio a nivel retroperitoneal, por lo que se debería ampliar su estudio con pruebas de imagen ante dicho cuadro clínico. A continuación presentamos un caso asociado a un tumor renal.
Meralgia paresthetica is a mononeuropathy of the femoral cutaneous nerve with characteristic findings, usually secondary to injury or compression, being most common in the inguinal area. Exceptional cases associated with compressions caused by abdominal or pelvic tumors have been published, so it is always advisable to extend the study with imaging tests. We present a case associated with a renal tumor.
La meralgia parestésica (MP) es una mononeuritis del nervio femorocutáneo, nervio puramente sensitivo, que se caracteriza por dolor y/o parestesias en la cara anterolateral del muslo; esta afectación neurológica es causada principalmente por un traumatismo o compresión en algún punto a lo largo de su recorrido, que comprende desde su origen en las raíces L2-L3, atravesando el borde lateral del músculo psoas iliaco (justo por encima de la cresta iliaca), saliendo de la pelvis por la escotadura que forman las espinas iliacas antero superior e inferior, pasando finalmente al muslo por debajo del ligamento inguinal1,2. Esta neuropatía suele presentarse entre los 30-40 años, con una incidencia de 0,43 por cada 10.000 habitantes según algunos estudios, siendo el sexo masculino el más afectado3.
Según su origen, se puede dividir en espontáneas o de causa iatrogénica tras algún tipo de intervención, como cirugías ortopédicas, laparoscopia, accesos intravasculares por vía femoral, fracturas o extracción de injertos óseos; las espontáneas, a su vez, se pueden dividir en idiopáticas, metabólicas (como las relacionadas con la diabetes, la intoxicación por plomo, la lepra o el hipotiroidismo) y/o mecánicas, produciéndose estas por algún tipo de compresión directa, interna o externa, sobre el nervio femorocutáneo en algún punto de su recorrido1. Dentro de la MP espontánea de origen mecánico por compresión externa se incluyen la obesidad, el aumento de la presión abdominal (como en el embarazo), la presión por cinturones, corsés o pantalones ajustados; las causas secundarias a compresión interna pueden ser debidas a masas ocupantes de espacio en el retroperitoneo, la cavidad pélvica o en la zona del ligamento inguinal4.
A continuación, presentamos un caso de MP de presentación clínica típica con una etiología inhabitual, que fue diagnosticado y tratado a tiempo.
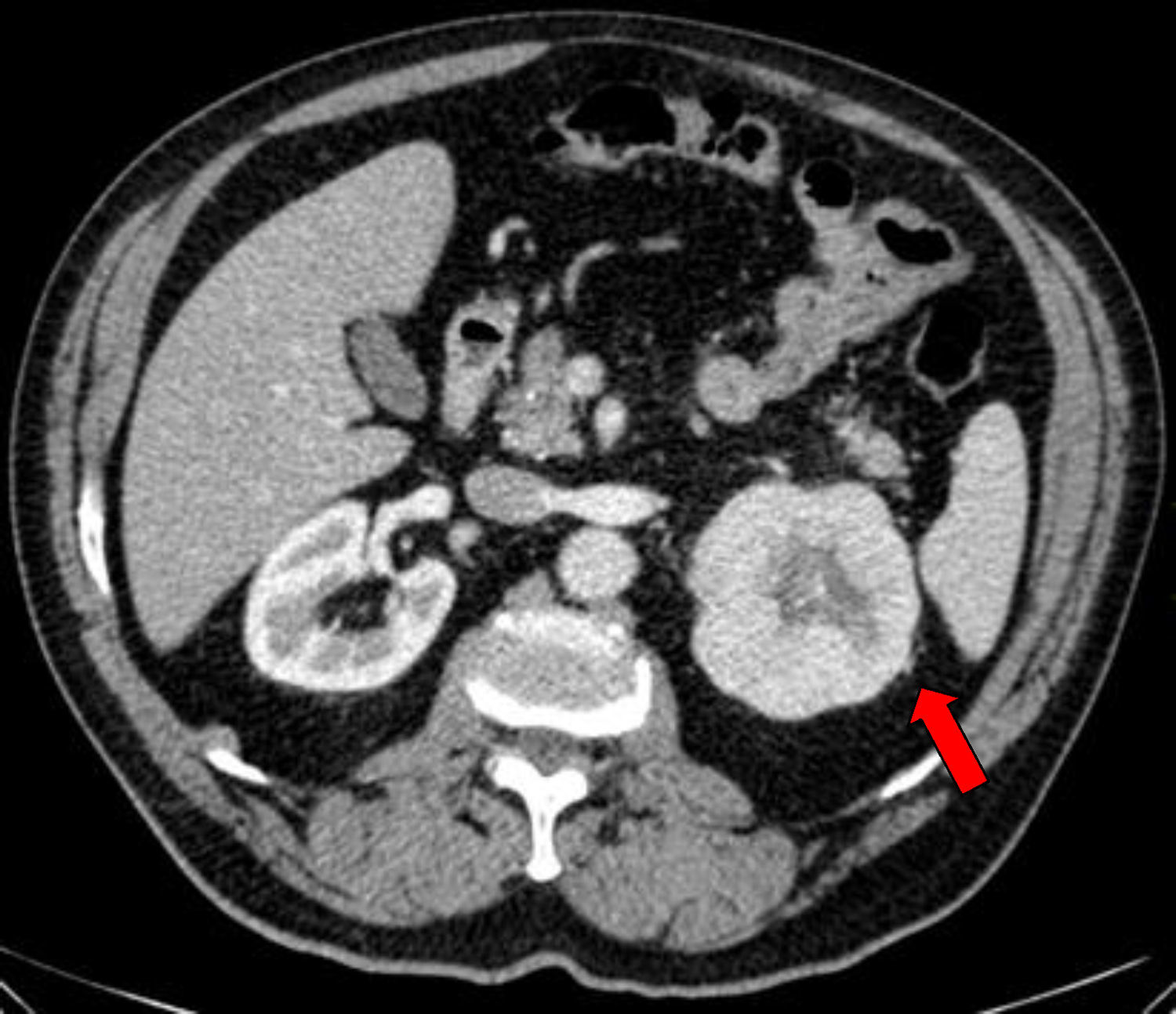
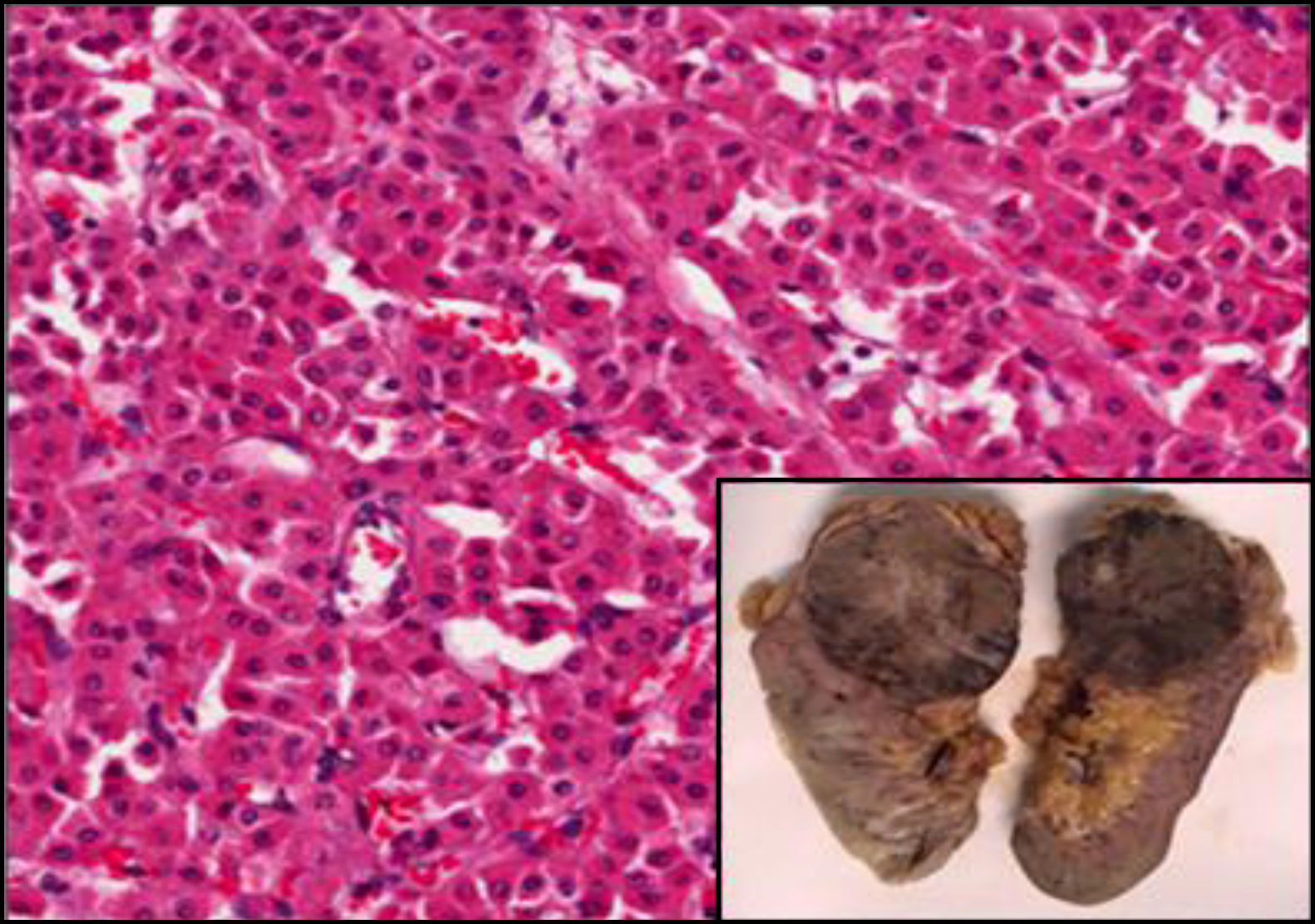
Caso clínicoSe trata de un varón obeso de 67 años de edad, con antecedentes de hipertensión arterial y enfermedad pulmonar obstructiva crónica en tratamiento y con buena estabilidad clínica. Acudió a consulta externa de reumatología por presentar un cuadro de dolor lumbar bajo de características mecánicas, así como también parestesias de moderada intensidad en la cara anterolateral de muslo izquierdo, de 3 meses de evolución, que se exacerbaban con la bipedestación prolongada y cedían con el reposo; negó algún otro síntoma asociado. En el examen físico destacó un abdomen globuloso, ausencia de dolor a la presión en las apófisis espinosas de todo el componente axial, maniobras radiculares negativas y exploración de cadera dentro de la normalidad, siendo el diagnóstico clínico compatible con una MP. Dado que las radiografías de columna y de caderas no mostraron alteraciones significativas, se solicitaron una analítica y una tomografía abdominal para completar los estudios. Los resultados del hemograma, la bioquímica, los marcadores tumorales y el examen de orina estuvieron dentro de lo normal; sin embargo, en la tomografía computarizada se objetivó una masa de 79mm en el polo superior del riñón izquierdo, con centro necrótico y posibles focos de invasión grasa perirrenal en su margen superior, sospechosa de neoplasia, sin otra afectación ni adenopatías patológicas (fig. 1). A continuación, se remitió el paciente al Servicio de Urología, procediéndose a una nefrectomía izquierda, con evolución favorable en el postoperatorio. Posteriormente, el paciente cursó con desaparición del dolor lumbar y las parestesias. La pieza quirúrgica fue enviada para el estudio anatomopatológico, siendo los hallazgos histológicos una proliferación sólida de células monomorfas con escasa atipia nuclear y amplio citoplasma eosinófilo de límites definidos, todo ello compatible con un oncocitoma renal (fig. 2).
El diagnóstico de MP se establece por una presentación clínica muy típica e indicativa, asociado a una exploración neurológica característica; sin embargo, es importante, para un adecuado diagnóstico diferencial, indagar acerca de la presencia de otros síntomas asociados, dado que otras afecciones osteomusculares, neurológicas, urogenitales o gastrointestinales pueden estar relacionadas con la MP4. Inicialmente, el estudio radiográfico y una analítica completa nos permitirán descartar la presencia de tumores óseos o alteraciones metabólicas, respectivamente; asimismo está indicado el uso de resonancia magnética, tomografía o ecografía ante la sospecha de un tumor pélvico o retroperitoneal5,6. Finalmente, el estudio neurofisiológico mediante el uso de potenciales evocados somatosensoriales y el test de conducción, así como las pruebas de bloqueo nervioso con anestésico y corticoides, pueden confirmar el diagnóstico7,8.
La lesión por compresión del nervio femorocutáneo está favorecida por su largo recorrido y las características anatómicas particulares, siendo más frecuente las producidas a nivel inguinal, originadas por compresión externa por el uso de cinturones, ropa ajustad, un abdomen globuloso9 o por la presencia de alteraciones anatómicas como lipomas localizados a ese nivel10. Asimismo, se han descrito casos de MP secundarios a compresión del nervio femorocutáneo a nivel intraabdominal originadas por masas retroperitoneales, como las ocasionadas por la presencia de hematomas, seudoaneurismas11 o tumores de partes blandas u óseos4,12. En el presente caso, tras el estudio con pruebas de imagen, se objetivó una tumoración renal de gran tamaño y características patológicas, por lo que ante la sospecha de malignidad se decidió realizar una nefrectomía radical izquierda, obteniendo como resultado anatomopatológico un oncocitoma renal bien diferenciado. Posteriormente, nuestro paciente cursó con buena evolución clínica y desaparición de su sintomatología. Si bien el oncocitoma renal es una neoplasia benigna que constituye una lesión rara del riñón (del 3 a 6% de todas las neoplasias renales), clínica y radiológicamente es indistinguible del carcinoma de células renales, por lo que su diagnóstico definitivo es solo mediante su estudio histológico; los oncocitomas suelen ser asintomáticos (del 58 al 83%), aunque en algunas ocasiones pueden comenzar con hematuria, dolor lumbar o síntomas provocados por su efecto de masa retroperitoneal. Por todas estas incertidumbres acerca del diagnóstico preoperatorio, la mayoría de los autores han señalado la necesidad de tratar a estos tumores en forma enérgica, con ablación térmica, nefrectomía parcial o nefrectomía radical, de acuerdo con las circunstancias clínicas individuales13.
ConclusionesNuestro caso clínico ilustra una presentación de MP en un paciente obeso con características suficientes que podrían haber justificado dicha neuropatía; sin embargo, tras profundizar los estudios con el fin de descartar otras causas que podrían provocar lesión y/o atrapamiento en algún punto del recorrido del nervio femorocutáneo, se objetivó una tumoración renal izquierda con un centro necrótico, por lo que ante la sospecha de malignidad de procedió a un tratamiento radical, con buena evolución posterior.
El presente caso, así como otros mencionados en la literatura, justifican el hecho de realizar alguna prueba de imagen, como la ecografía, y una analítica en los pacientes con MP, incluso con una presentación típica y sin alguna otra sintomatología asociada.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.