La columna es terreno abonado para la simulación, involucrando a diferentes Especialistas (traumatólogos, neurocirujanos, rehabilitadores, médicos de familia, etc.). La simulación requiere la producción intencional de síntomas exagerados o falsos respondiendo a un incentivo externo. Sin embargo, en la práctica, hay dificultades en la demostración de dichos requisitos. Esto origina que algunos simuladores no resulten identificados y que pacientes no simuladores con actitud incongruente sean etiquetados de rentistas, originando distrés iatrógeno y exposición a litigación.
Se analiza la simulación en el raquis, proponiendo una modificación terminológica, así como una nueva estrategia de diagnóstico, para evitar errores y reducir tanto el distrés iatrógeno como la ligitabilidad.
Basándonos en la experiencia clínico-forense de los autores, se analiza la bibliografía y se propone una semiología uniforme. El abordaje es multidimensional y la estrategia de diagnóstico basada en: anamnesis, exploración y pruebas complementarias, adaptando sus resultados a una terminología uniforme con significado preciso de signos y síntomas.
Simulation is frequent in spinal disease, resulting in problems for specialists like Orthopedic Surgeons, Neurosurgeons, Reumathologists, etc. Simulation requires demonstration of the intentional production of false or exaggerated symptoms following an external incentive. The clinician has difficulties in demonstrating these criteria, resulting in misdiagnosis of simulation or misinterpretation of the normal patient as a simulator, with the possibility of iatrogenic distress and litigation.
We review simulation-related problems in spine, proposing a terminological, as well as a diagnostic strategy including clinical and complementary diagnosis, as a way to avoid misinterpretation and minimize the iatrogenic distress and liability
Based on the clinical-Forensic author's expertise, the literature is analyzed and the terminology readdressed to develop new terms (inconsistences, incongruences, discrepancies and contradictions). Clinical semiology and complementary test are adapted to the new scenario. Diagnostic strategy relies on anamnesis, clinical and complementary tests, adapting them to a uniform terminology with clear meaning of signs and symptoms.
Uno de los principales problemas con la simulación es la falta de una terminología que permita evitar, por un lado, calificativos peyorativos («rentista, simulador, etc.») y, por otro, clasificar apropiadamente una conducta sospechosa1.
La clasificación internacional de las enfermedades mentales (DSM)2 define la simulación como: la «producción intencionada de síntomas físicos o psicológicos desproporcionados o falsos, motivados por incentivos externos». Esta definición no sirve para caracterizar a muchos pacientes con problemas espinales debido a que, por un lado, requiere comprobar una «desproporción» o «falsedad» en los síntomas, lo que no resulta fácil. Por otro, es habitual que el médico no pueda asegurar que existe un fingimiento «intencional» o «deliberado» por parte de un determinado paciente.
Otras clasificaciones, como la clasificación internacional de las enfermedades (CIE-10)3, tampoco sirven para caracterizar estos casos. De hecho, subsisten en ellas términos como la «neurosis de renta», cuyo diagnóstico requiere la demostración, siempre difícil, de una expectativa de ganancia económica4.
Otros términos, usados comúnmente en clínica, resultan ambiguos, cuando no peyorativos (neurosis de compensación, sinistrosis, etc.).
Este escenario de dificultad clasificatoria resulta agravado por la escasez en la literatura de revisiones sistematizadas sobre la simulación, existiendo, a lo sumo, trabajos con series cortas, o sobre un único trastorno. Igualmente, hay pocos estudios dirigidos a establecer la validez de los sistemas de detección de la simulación. Se ha señalado, por ello, la necesidad de impulsar las investigaciones sobre la materia y que los profesionales de la medicina estudien críticamente el tema5.
Por estas razones, nos proponemos revisar el controvertido tema de la simulación tomando como modelo un terreno, el raquis, donde los estilos de respuesta sospechosos o la magnificación de los padecimientos son muy frecuentes.
Pretendemos proponer una terminología integrable tanto en la valoración clínica, como en los informes. Creemos que una redirección conceptual del problema, así como una terminología unificada, pueden ser las claves para diagnosticar correctamente cada caso, reducir el distrés iatrógeno y minimizar la posible litigabilidad vinculada a calificativos que pueden estigmatizar al paciente fidedigno o producirle un perjuicio moral.
Material y métodosSe realiza una revisión de la literatura y se estudian posibles cambios de terminología partiendo de la experiencia multidisciplinar de los autores, quienes aúnan acreditación y experiencia en clínica y cirugía del raquis, así como en Medicina Legal, Forense y Valorativa. Se proponen una terminología nueva, así como un conjunto de maniobras clínicas cuya significación es analizada críticamente. Se pretende lograr un protocolo de examen basado en el significado de la anamnesis, los antecedentes y la exploración clínica. Se extiende también esta terminología a las pruebas complementarias, principalmente las denominadas pruebas funcionales o biomecánicas.
ResultadosLos resultados de la revisión de la literatura, así como del análisis crítico y la opinión de los profesionales, permiten establecer una serie de elementos clave, que son los siguientes:
Necesidad de una terminología apropiadaEs preciso usar un lenguaje unificado para referirnos a la simulación.
Como modelo para el enfoque de estos cuadros, partimos de la terminología propuesta por Rogers et al.6. Este autor habla de «estilo de respuesta no fidedigno» (ERNOF) para calificar una conducta que aparenta escasa verosimilitud en su presentación ante el clínico.
Sin embargo, en la práctica, la mayoría de las veces, no está claro que el paciente falsee sus padecimientos. Lo que habitualmente observamos es una respuesta inapropiada o discordante si la comparamos con la entidad de los trastornos objetivos. Podríamos hablar, así, de un «estilo de respuesta anormal o distorsionado» (ERAD)1.
La simulación verdadera (SIVE) supone la existencia de intención en la exageración o falsedad respondiendo a incentivos externos, por lo que implica una comprobación de dichos criterios. Es decir que la presunción fraudulenta debería hallarse refrendada por elementos objetivos. Este concepto es equivalente a la terminología usada en la CIE-103.
Estrategia multidimensional de detección del paciente con estilo de respuesta distorsionadoDebe basarse en elementos clínicos y complementarios. Uno de los mejores estudios realizados hasta la fecha sobre la simulación en raquis es el de Hernández Conesa7. En este trabajo, se identificaron 4 marcadores clínicos de simulación (inconsistencias, incongruencias, discrepancias y contradicciones). Nosotros proponemos estos elementos como signos de ERAD. Además, estos marcadores pueden aplicarse también a los resultados de las exploraciones complementarias. Será el número, pero, sobre todo, el tipo de estos factores lo que podrá orientarnos a un estilo de respuesta no fidedigno (ERNOF) o una simulación verdadera (SIVE).
Veamos ahora los elementos de detección clínicos y complementarios.
Signos clínicos de estilo de respuesta anormal o distorsionado/estilo de respuesta no fidedigno1. «Yellow & red flags»Se obtienen de la anamnesis y tienen que ver con determinadas variables sociolaborales que se pueden apreciar resumidas en la tabla 18-10. Han sido citados en la literatura como «yellow» o «red flags» de la simulación.
Signos de sospecha. Banderas amarillas y rojas
| Situación laboral | El paciente comenzó un nuevo trabajo justo antes del accidenteLos síntomas empeoran cuando el sujeto ha de retornar al trabajoNo se encuentra en su domicilio repetidamenteTrabajo pesado, monótono o con limitadas oportunidades de cambio a puestos de menor cargaInsuficiencia de anclaje vocacional a su trabajo, o insatisfacción laboralAusencias frecuentes del trabajo por enfermedades menoresJefe exigente e inflexible o con prejuicios sobre el dolor lumbar |
| Quejas | Acerca de su jefeAcerca de la compañía de segurosMenosprecio de terapeutas o facultativos previosMalas relaciones o conflictos con los terapeutas |
| Aspectos económicos | Los beneficios de su situación son mayores que el 50% del sueldo habitual |
| Antecedentes | Accidentes laborales o de tráfico previosIncapacidad previaAbuso de alcohol-drogas. Uso prolongado de narcóticos |
| Aspectosfamiliares | Cónyuge sobreprotector o enfermoTipología especial de los acompañantes |
| Aspectos diagnósticos | El paciente pide que se le hagan nuevas pruebasTodas las pruebas son normales |
| Aspectos terapéuticos | Intolerancias repetidas a los tratamientosNo mejoría sino empeoramiento con las terapiasAceptación por el paciente de un rol de inválido |
Todos forman parte del llamado modelo bio-psico-social11,12. En él, los factores biológicos (lesiones) interactúan con otros psicológicos (p. ej., creencias erróneas sobre la columna vertebral, temor al dolor, miedo a perder el trabajo)13,14 y sociolaborales (educación, factores familiares, tipo de trabajo, anclaje vocacional, etc.).
2. Características del acompañanteUna de las características de un estilo de respuesta distorsionada es la necesidad de resaltar el papel de enfermo. Así, el análisis del tipo de acompañante puede resultar clave.
No raramente, este enfatiza la magnitud de las dolencias («reforzador»). Otras veces, la actitud es menospreciativa. Así, el del «marido liberado» de Rotes Querol15 tiende a minusvalorar o reinterpretar los padecimientos de la enferma. Comentarios como: «no le haga caso doctor, es una exagerada» o «lo que quiere decir es que le duele allí», son corrientes.
Otros acompañantes son el «instruido o enterado» y el «coactivo». Hacen gala de un extenso conocimiento de la enfermedad o exhiben hostilidad o desconfianza que parece tender a dirigir la actuación médica: «¿No le habrán operado mal?». En general, resulta útil explorar el grado de conocimiento sobre la enfermedad que muestra el acompañante. El concepto de metasimulación se refiere al seguimiento por el sujeto de las pautas o el guion de algún caso análogo al suyo y no raramente se trata del acompañante.
A veces, el paciente aparece «necesitado de acompañamiento». En este sentido, no suele ser muy razonable que un paciente adulto y autónomo acuda, visita tras visita, constantemente acompañado por sus progenitores.
La presencia en la consulta de un número desmesurado de acompañantes también puede ser expresiva de este deseo de refuerzo o de necesidad de compañía en la visita.
3. InconsistenciasSon manifestaciones clínicas carentes de entidad. Se obtienen en la anamnesis.
Algunos ejemplos son los siguientes (tabla 2):
Marcadores de ERAD/ERNOF/SIVE
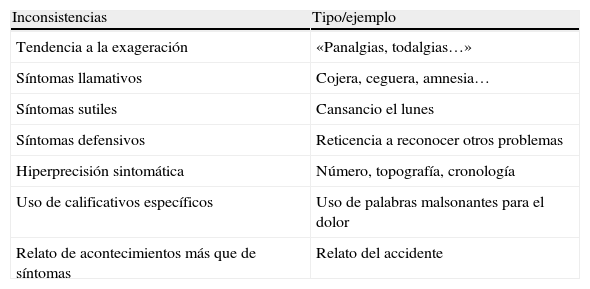
| Inconsistencias | Tipo/ejemplo |
| Tendencia a la exageración | «Panalgias, todalgias…» |
| Síntomas llamativos | Cojera, ceguera, amnesia… |
| Síntomas sutiles | Cansancio el lunes |
| Síntomas defensivos | Reticencia a reconocer otros problemas |
| Hiperprecisión sintomática | Número, topografía, cronología |
| Uso de calificativos específicos | Uso de palabras malsonantes para el dolor |
| Relato de acontecimientos más que de síntomas | Relato del accidente |
| Incongruencias | Tipo/ejemplo |
| Romberg histérico | Oscilante, extraño |
| Fenómeno de la rueda dentada | Movimiento disarmónico o titubeante |
| Respuestas invertidas | Calor para frío, o a la inversa |
| Fenómeno de la relajación abrupta | No lenta y armónica como normalmente |
| Exploración del movimiento resistido | Aparición de dolor |
| Maniobra de Hoover | Falta de contrapresión en talón sano |
| Signo de Goldthwaite | Dolor con solo colocar la mano bajo la región lumbar |
| Test de Mankopf | Aumento de un 5% o más de frecuencia cardíaca al palpar la zona dolorosa |
| Discrepancias | Ejemplo |
| Clínico-anamnésicas | Collarete con bronceado debajo |
| Clínico-exploratorias | Pérdida de fuerza, pero aumento de resistencia al movimiento pasivoMovilidad indirecta (mirar el reloj, estimar la altura de la habitación, etc.)Ortesis sin manchas ni desgaste. No hay dermitis ni marcas de apoyoResultados diferentes entre las formas de la maniobra de Lasègue |
| Clínico-conductuales | Seguimiento de la conducta |
| Discrepancias de causalidad | Investigar bien el accidente |
| Contradicciones | Ejemplo |
| En una misma visitaEn visitas diferentes | Documentación de exploracionesTest del dibujo corporal |
3.1 Tendencia a la exageración. Puede afectar a cualquier matiz del síntoma: número, intensidad, calidad, extensión, etc. Los dolores totales («panalgias» o «todalgias») son inconsistencias.
3.2 Síntomas llamativos6. Son aquellos que una persona profana consideraría típicos de la enfermedad o incapacidad. Ejemplos: cojera, debilidad motora, anestesia de una región, pérdida de la visión o del oído. Estos síntomas aumentan mucho en frecuencia en el ERAD.
3.3 Síntomas sutiles6. Aquellos que se consideran habituales o «normales» en la vida (levantarse cansado los lunes, acabar fatigado la jornada, embotamiento de cabeza en lugares cerrados, o mareo en un vehículo). Son más numerosos y pasan al primer plano en el ERAD.
3.4 Síntomas defensivos. El paciente niega haber presentado en el pasado síntomas habituales en la población (dolor de cuello, cefalea, cansancio matutino, dolor de estómago, etc.). Por ejemplo, en más de un caso, se observa una marcada reticencia a reconocer cualquier problema de salud antes del accidente.
3.5 Hiperprecisión sintomática y detallismo. Por ejemplo, dolores que comenzaron tal día a tal hora y reaparecen en intervalo fijo, o a la misma hora. Anotación de todos los padecimientos en papelitos que el paciente despliega ante nosotros («Maladie des petits papiers» de Rotes Querol15). En la misma línea está la aportación, a veces obsesiva, de todo tipo de pruebas o informes realizados antes de la actual visita.
3.6 Uso de calificativos específicos. En el ERAD, el paciente emplea un lenguaje particular16. Abundan expresiones del tipo: «como si» («es como si me hirieran por dentro»). El uso de palabras malsonantes para referirse al dolor es también muy típico.
3.7 Relato de acontecimientos más que de síntomas. El paciente con ERAD se recrea más en relatar los acontecimientos (accidente, visitas médicas, enfrentamientos con la aseguradora, etc.) que los padecimientos que presenta y que son el motivo de su consulta.
4. IncongruenciasSon signos físicos imposibles. Aparecen en la exploración. Algunos ejemplos figuran en la (tabla 2). Citaremos, a continuación, los más relevantes.
4.1 Respuestas invertidas. Al explorar la sensibilidad térmica, el paciente dice frío en lugar de calor, y a la inversa. Claramente, este signo indica ERNOF o SIVE.
4.2 Exploración del movimiento resistido7. Quien finge intencionalmente cree que el movimiento resistido debe ser doloroso, cuando, en realidad, ello es inusual. Los pacientes con ERNOF o SIVE nos dirán que el dolor espinal a la flexión-extensión resistida aumenta notablemente. Normalmente, el punto de fatiga se alcanza gradualmente y se aprecia como la resistencia va debilitándose progresivamente. En el ERAD, se relaja abruptamente la extremidad (fenómeno de la relajación abrupta), a veces con un resoplido al final de la exploración. También puede apreciarse que el movimiento resistido es disarmónico o titubeante, con un tacto que recuerda al de una rueda dentada, ya que el paciente actúa voluntariamente contrayendo y relajando agonistas y antagonistas, indicando ERNOF o SIVE.
4.3 Maniobra de Hoover17. Con el paciente en decúbito supino y los talones por fuera del plano de la camilla, la mano del explorador está bajo el talón sano. Se le pide que eleve la pierna afectada. Si lo hace fácilmente, el test se considera negativo. Si el movimiento es dificultoso, el paciente sin patología presionará la otra pierna contra nuestra mano. Si no lo hace, se trata de una incongruencia. Se han descrito maniobras similares, como el signo del abductor18.
4.4 Test de McBride19. Se pide al paciente que se sostenga sobre una pierna mientras dobla la otra sobre el pecho. Como la rodilla está doblada no se produce estiramiento ciático. Además al realizar la maniobra se flexiona ligeramente el raquis, con lo que se alivia presión de las facetas. Así, esta posición debería disminuir el dolor lumbar. Si se refiere un aumento del dolor se trata de una incongruencia.
4.5 Signo de Goldthwait19. Con el paciente en decúbito supino, se coloca una mano bajo la columna lumbar y se va elevando la extremidad inferior del paciente con la otra. Si aparece dolor antes de moverse la región lumbar (se percibe con la mano), indica afectación sacroilíaca. Si aparece después, indica patología de la articulación L5-S1.
4.6 Test de Mankopf19. La palpación del área dolorosa debería incrementar la frecuencia cardíaca en un 5% o más. De no hallarse esta respuesta (Mankopf positivo), se trataría de una incongruencia.
4.7 Otras incongruencias. Serían: la positividad en la maniobra de Lasègue a menos de 10¿; la aparición de dolor lumbociático, en lugar de crural en el Lasègue invertido, etc.
5. DiscrepanciasPueden definirse como la falta de concordancia entre 2 o más elementos diferentes de la historia clínica. Las discrepancias orientan más a un ERNOF o SIVE que a un ERAD. Hay distintos tipos (tabla 2):
5.1 Clínico-anamnésicas. Un collarete permanente no permite un bronceado del cuello. Si existe, se trataría de una discrepancia. Otro ejemplo son los pacientes que refieren algias incapacitantes pero viven solos y sin ayuda.
5.2 Clínico-exploratorias. Son diferencias entre los síntomas y la exploración (clínica o complementaria)1. El paciente refiere pérdida de fuerza y, sin embargo, apreciamos aumento de la resistencia pasiva. El paciente mantiene actitudes antigravitatorias si de repente soltamos nuestra mano en la exploración y dejamos la extremidad en el aire. El enfermo aqueja disminución de movilidad cervical, pero flexiona el cuello al mirar su reloj, o realiza una extensión cervical perfecta si se le solicita que calcule la altura de la habitación. Refiere no mover la extremidad desde hace semanas, pero no se evidencia amiotrofia. Las callosidades manuales suelen desaparecer a las 3 semanas de inactividad. Su presencia en una extremidad «inmóvil» puede ser otra discrepancia. Si un collarete (u otra ortesis) que se lleva continuadamente no se desgasta, mancha o pierde el brillo debe considerarse una discrepancia. El uso de bastones debe producir callosidades en las manos. Es una discrepancia el que una persona con cervicalgia o hernias discales lumbares (sin déficit motor) aparezca en silla de ruedas. El paciente en silla suele ganar peso y, en las zonas de apoyo, aparecen dermitis, signos de roce, eccema de los pliegues y hasta decoloración cutánea.
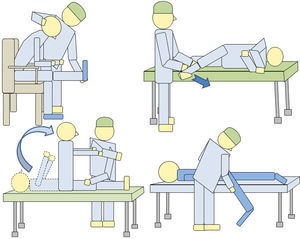
Las maniobras de estiramiento radicular sirven para detectar incongruencias. Así, la maniobra de Lasègue puede realizarse de varias formas (fig. 1), pudiendo valorarse la existencia de discrepancias entre ellas. Si el paciente tiene un signo de Lasègue positivo, por ejemplo a 30¿, y se sienta sin dolor al realizar la maniobra de Lasègue indirecto, estaremos frente a una discrepancia.
Otra manera consiste en pedir al paciente que en decúbito prono relaje su extremidad dolorosa dejándola caer por el lado de la camilla hasta el suelo (signo de Barraquer-Ferré). La maniobra de Lasègue en decúbito lateral es también útil. Las maniobras de Neri I y II son procedimientos de estiramiento radicular en diferentes posiciones, permitiendo detectar discrepancias.
En el test de Bench se invita al paciente a arrodillarse sobre una banqueta baja (20cm, aproximadamente) y se le dice que se incline hacia delante hasta tocar el suelo. Esto suele poder hacerse sin problemas en la lumbalgia, ya que se ejecuta solo sobre la articulación de las caderas. El test se considera positivo cuando el paciente dice no poder hacerlo a causa del dolor lumbar19.
El dolor lumbar cuando procedemos a rotar la cadera tanto en decúbito supino como prono puede también considerarse como una discrepancia.
Si se aprecia que rango pasivo de movilidad de una articulación es más grande que el activo podemos estar ante una discrepancia (maniobra de O’Donoghue)19.
5.3 Clínico-conductuales. Entre los síntomas y la conducta. Deben ser documentadas. La investigación por detectives se ha generalizado últimamente y podría documentar una discrepancia, si bien no está tan claro que pruebe la existencia de ERAD o SIVE, aunque orienta hacia la SIVE.
5.4 Discrepancias de causalidad. Entre el evento traumático y el resultado clínico (falta de proporcionalidad entre la causa y el efecto).
6. ContradiccionesSerían oposiciones entre producciones verbales, gráficas, documentales u otras relativas a la enfermedad.
Pueden darse en una visita o en sucesivas exploraciones o entrevistas. En el ERAD es habitual la dificultad para mantener constante el subesfuerzo. Muchas veces, no se recuerda la versión que se mencionó previamente. Por ello, es preciso documentar las manifestaciones y los hallazgos exploratorios. También es recomendable aumentar la frecuencia de las visitas.
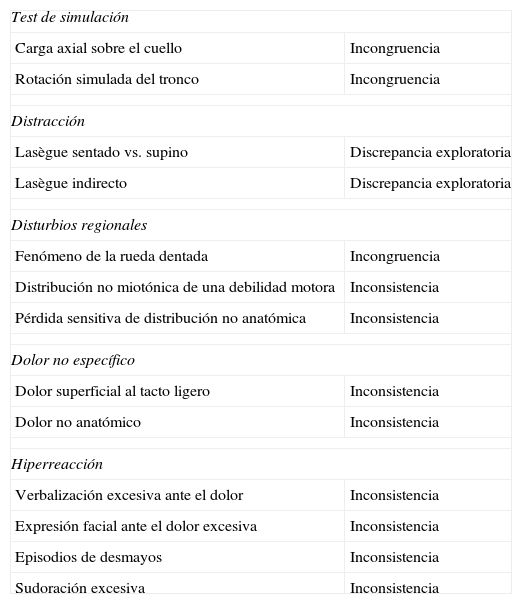
7. Signos de WaddellEn 1980, Waddell et al.20 comunicaron 8 signos que, según los autores, identifican problemas no estructurales en pacientes con dolor lumbar. En nuestra opinión, los signos de Waddell son, en realidad, inconsistencias, incongruencias o discrepancias, tal y como podemos apreciar en la tabla 3.
Signos de Waddell y su equivalencia en nuestro sistema
| Test de simulación | |
| Carga axial sobre el cuello | Incongruencia |
| Rotación simulada del tronco | Incongruencia |
| Distracción | |
| Lasègue sentado vs. supino | Discrepancia exploratoria |
| Lasègue indirecto | Discrepancia exploratoria |
| Disturbios regionales | |
| Fenómeno de la rueda dentada | Incongruencia |
| Distribución no miotónica de una debilidad motora | Inconsistencia |
| Pérdida sensitiva de distribución no anatómica | Inconsistencia |
| Dolor no específico | |
| Dolor superficial al tacto ligero | Inconsistencia |
| Dolor no anatómico | Inconsistencia |
| Hiperreacción | |
| Verbalización excesiva ante el dolor | Inconsistencia |
| Expresión facial ante el dolor excesiva | Inconsistencia |
| Episodios de desmayos | Inconsistencia |
| Sudoración excesiva | Inconsistencia |
Las pruebas complementarias proporcionan información que puede también adaptarse a la terminología propuesta. A continuación, se muestran algunos ejemplos.
1. Técnicas de imagenPermite detectar discrepancias. Así, ante una hernia discal lumbar en una resonancia magnética que no se corresponde con la clínica, tendríamos una discrepancia clínico-radiológica21,22.
2. Sistemas biomecánicos funcionalesSus fundamentos son diversos. Algunos se basan en el análisis de variabilidad en las sucesivas exploraciones23. Así, los pacientes con ERNOF/SIVE tienen dificultad para reproducir exactamente los síntomas de la misma manera o en el mismo rango de movimiento.
En el laboratorio de biomecánica de nuestro hospital, se realiza el estudio funcional de la patología espinal mediante las siguientes pruebas:
2.1 Dinamometría: destinada a medir el rango de movilidad de la columna cervical y la fuerza isométrica máxima en flexo-extensión y latero-flexión a 0°, 25° y 45° de rotación. Se considera un resultado normal cuando se obtienen valores de fuerza normal (en relación con una base de datos de normalidad), ratio flexores-extensores entre 1/1,5-1/2, mayor fuerza en posición neutra que en 25° de rotación y cuando los coeficientes de variación son todos inferiores a 15°.
Se pueden detectar discrepancias entre la fuerza y la movilidad cervical observada en la exploración física, la obtenida con la dinamometría y el rango de movimiento en el laboratorio. También podemos encontrar contradicciones, si repetimos las pruebas 2 días distintos y obtenemos diferentes resultados.
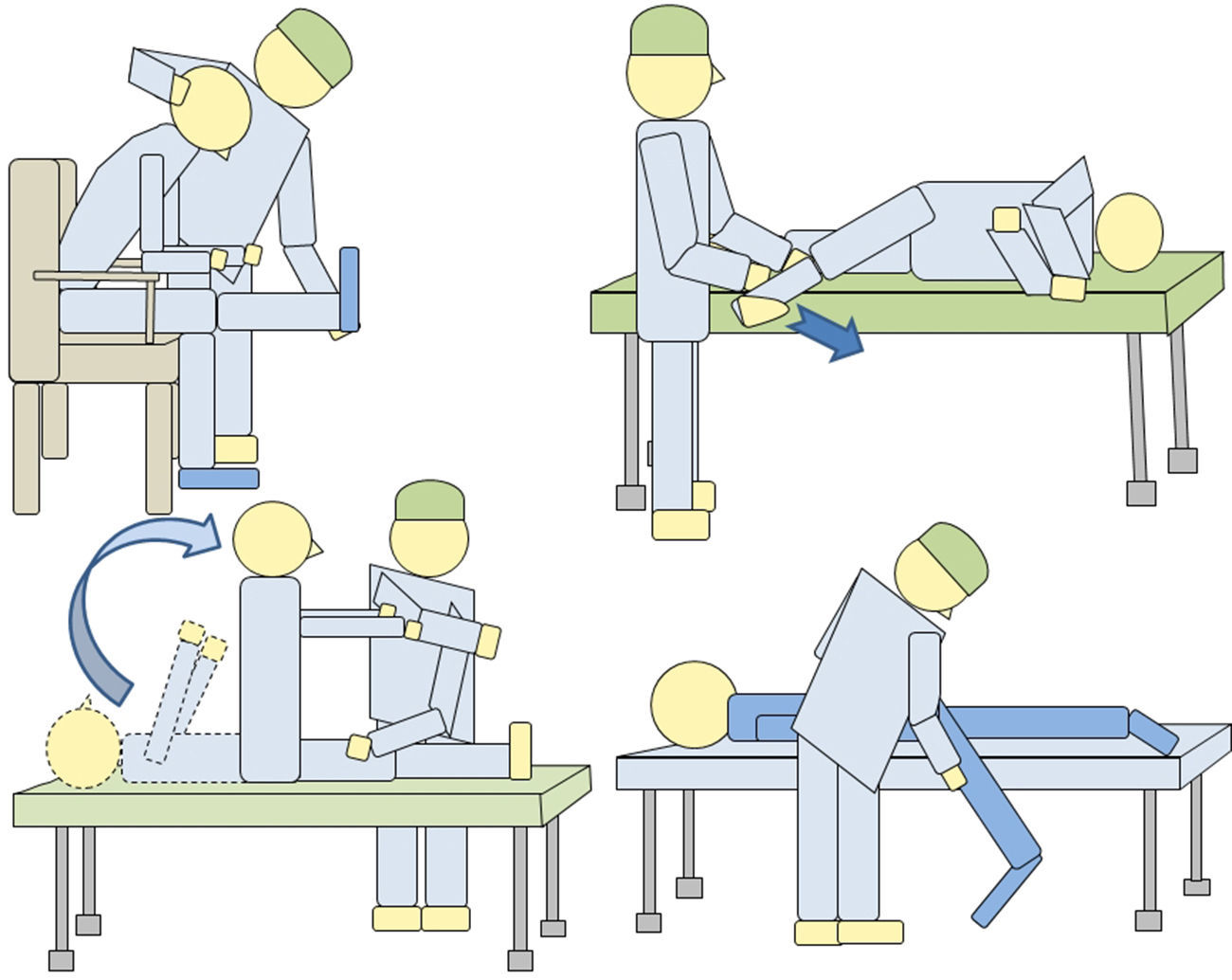
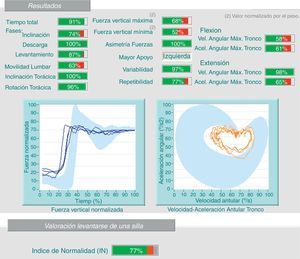
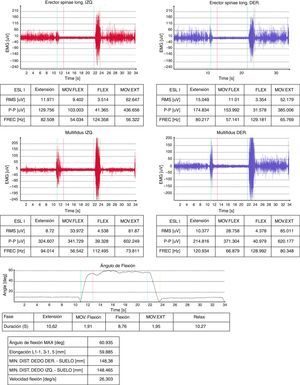
2.2 Estudios cinéticos (estudio de las fuerzas): estas pruebas analizan cinética y cinemáticamente el movimiento de la columna lumbar en actividades sencillas. Proporcionan datos sobre movilidad lumbar y fuerzas que realiza el sujeto al llevar a cabo determinados movimientos y movilizar distintos tipos de carga. Podemos detectar discrepancias entre la anamnesis y los resultados de la prueba: por ejemplo, el paciente refiere limitación para movilizar cargas por dolor lumbar y a la hora de realizar el test, manipula mejor las cargas de 5 kg que las de 0 kg (fig. 2). De la misma manera, se pueden encontrar contradicciones al repetir la prueba 2 días distintos y encontrar resultados diferentes.
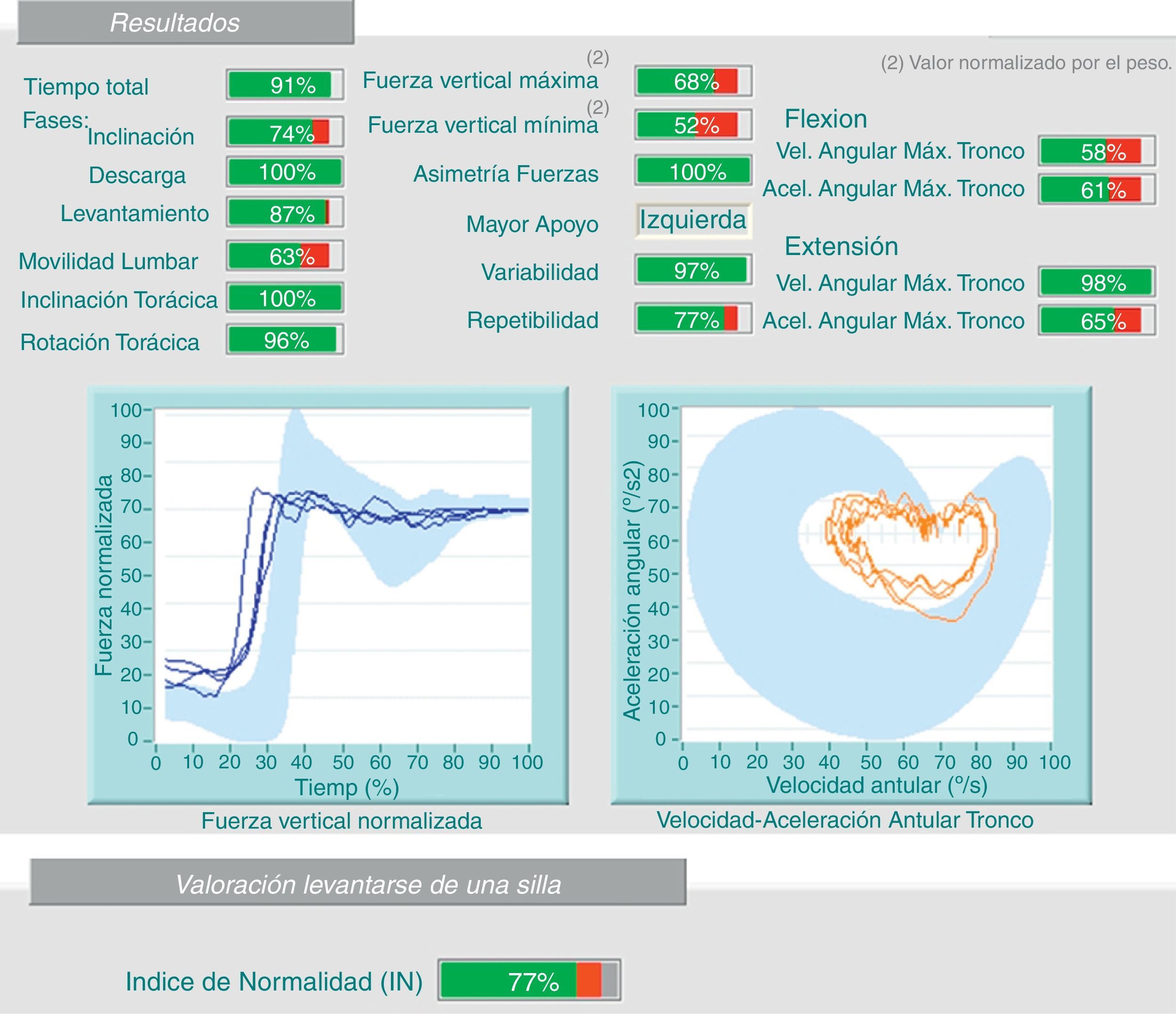
2.3 Estudios cinemáticos (análisis de la velocidad y aceleración angular): con estas pruebas podemos detectar discrepancias entre la exploración física, la anamnesis y los resultados de las pruebas: por ejemplo, el paciente no realiza la flexión de su columna lumbar más de 30° durante la exploración física y, sin embargo, luego realiza una flexión completa para recoger una caja del suelo (fig. 3).
En este caso, el paciente realiza en la prueba del peso (mismo paciente de la figura 2) una flexión lumbar del 78% y en la prueba de la silla (imagen) del 63%. Hay una falta de coherencia en la valoración, ya que se obtienen resultados muy dispares para las mismas variables (discrepancia).
Se ha señalado que la normalidad de los potenciales evocados motores y/o somato-sensoriales orienta hacia un síndrome de conversión24-28.
Ocurriría aquí lo mismo que con el resto de exploraciones. Por un lado, la indemnidad neurofisiológica puede expresar una discrepancia en un paciente que refiere síntomas importantes.
También la demostración de cronicidad neurofisiológica pone en la pista de un cuadro con antecedentes que el paciente puede negar (inconsistencia por actitud defensiva, discrepancia clínico-exploratoria).
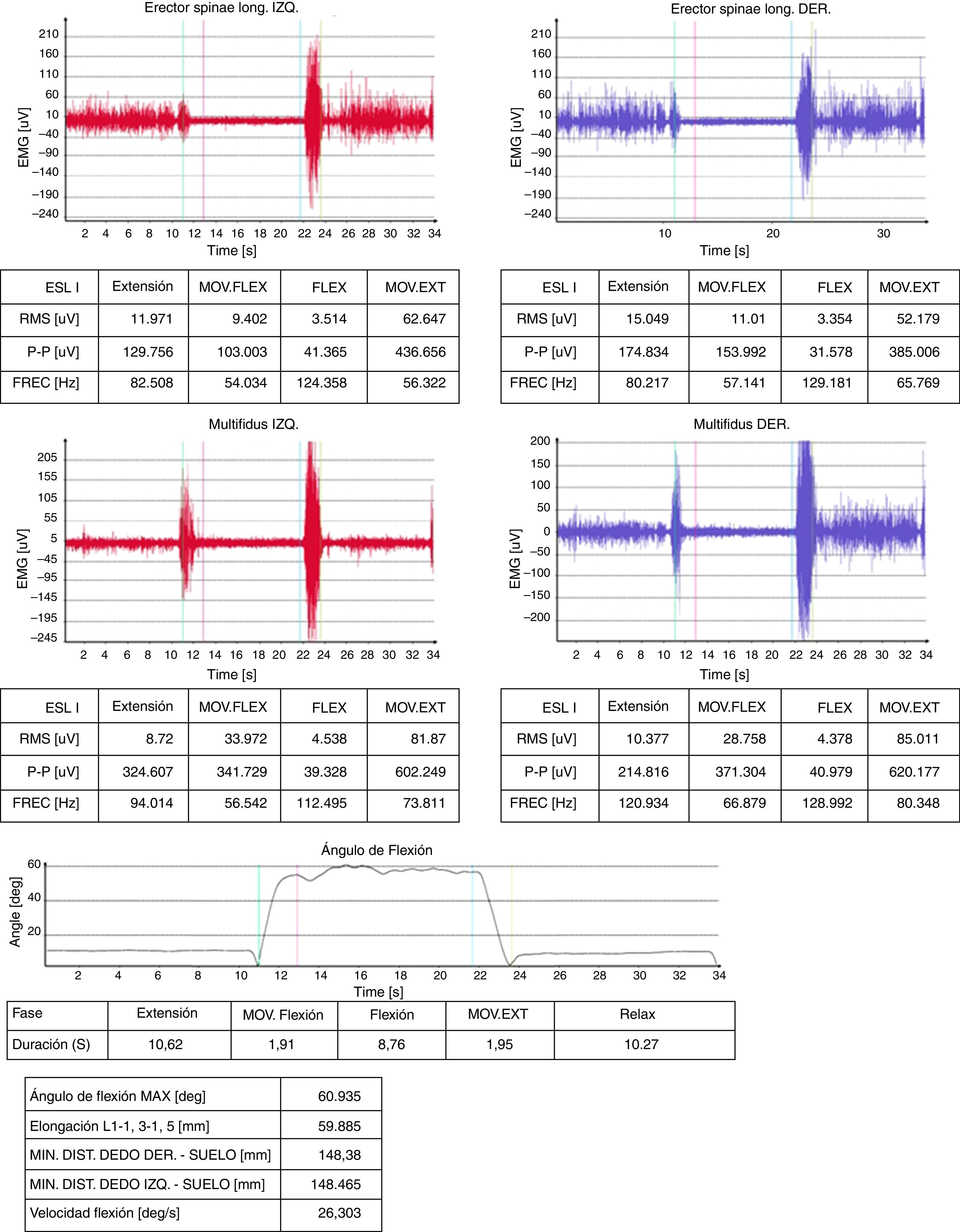
Algunas técnicas parecen más específicas del ERNOF o la SIVE, como es la electromiografía de superficie29. En nuestro hospital, lo usamos para el estudio de la columna lumbar, mediante el fenómeno de flexión-relajación lumbar. Nos orienta a discrepancia si el paciente refiere dolor lumbar y aparece el fenómeno de flexión relajación, ya que este se halla relacionado con ausencia de dolor lumbar (fig. 4).
4. Test psicológicosUn aspecto interesante en la simulación es el dolor. En una revisión de la literatura se citan, al menos, 22 escalas de dolor diferentes30. Pueden clasificarse en 3 tipos: de intensidad del dolor, de otros aspectos del dolor y escalas mixtas, que miden ambos tipos de factores (intensidad y componentes afectivos).
Entre las primeras, se encuentran la escala analógica visual31 u otras numéricas32. Pretenden dimensionar la intensidad del dolor y pueden ser útiles en la demostración de contradicciones entre diferentes visitas, inconsistencias (exageración) o discrepancias (dolor muy intenso, normalidad de pruebas, conducta, etc.).
Entre las segundas, se hallan las que miden el componente afectivo del dolor33,34. Algunos test son más específicos para el dolor lumbar35. Otros se han dirigido a la simulación en el dolor en general36-40. Otros estudian la somatización en la lumbalgia crónica41. Para detectar la posibilidad de que un sujeto con dolor lumbar crónico pueda volver a trabajar, Kool et al.42 preconizan el empleo de 4 escalas. Otros test miden diferentes variables laborales, sociales y familiares, como el «mass psychogenic illness»43. Por último, existen test de simulación psicógena, entre los que destaca el Minnesota Multiphasic Personality Inventory44,45. Se ha señalado su papel en las lumbalgias46. La Wechsler Adult Intelligence Scale ha servido para construir el llamado Índice de Simulación47. Empleando este test, algunos han demostrado la presencia de alteraciones cognitivas que atribuyen, en ausencia de daño cerebral, a una manifestación de la exageración48. También pueden usarse los test proyectivos (como el Roscharch)49, más dirigidos a enfermedades mentales50,51, y otros orientados a la detección de los que fingen incapacidad física, como el Índice Compuesto de Simulación de Incapacidad52.
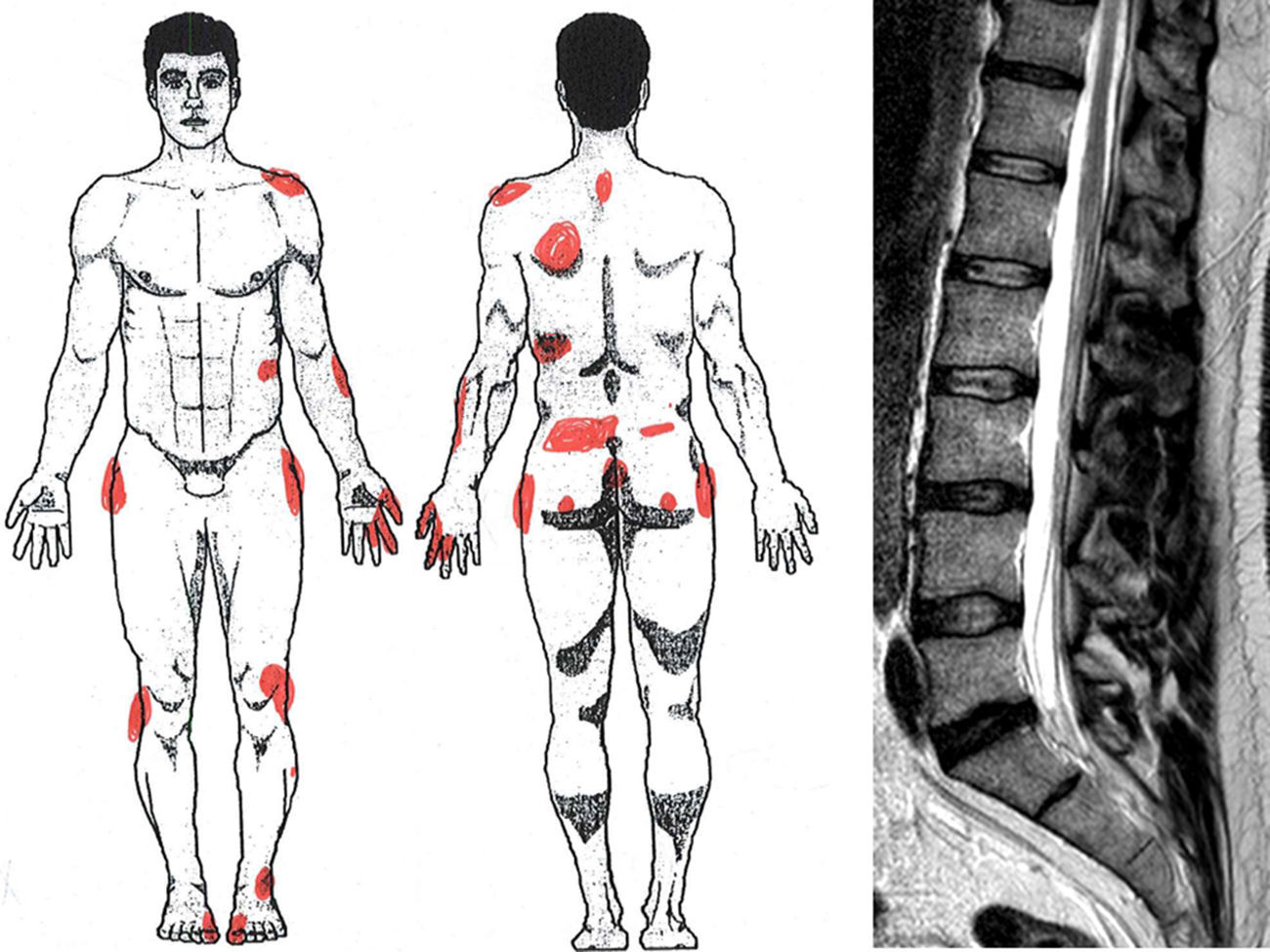
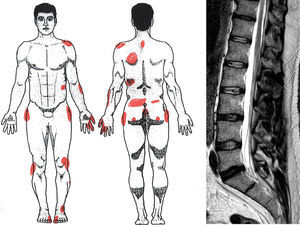
Nosotros hemos encontrado utilidad en los test que incluyen dibujo corporal39,53. Así, la representación gráfica del dolor y sus matices puede emplearse para comprobar inconsistencias (exageración, prolijidad, hiperprecisión), contradicciones (entre diferentes dibujos) o incongruencias (distribución del dolor no metamérica) (fig. 5).
Hay pruebas dirigidas a detectar el bajo esfuerzo deliberado («faking bad»), como los llamados test de elección forzada54-57. Se ha dicho que permiten comprobar la falta de veracidad en múltiples signos neurológicos, tales como: hipoestesia táctil, grafestesia, ceguera, sordera y otras funciones.
DiscusiónImportancia de la terminologíaLas ventajas de introducir la terminología que proponemos (ERAD, ERNOF, SIVE) son varias. En primer lugar, el uso del término ERAD en historias clínicas o informes no califica al paciente directamente de simulador. Simplemente, constata que se aprecia un estilo de respuesta inapropiado. Al mismo tiempo, esta terminología permite evitar calificativos que pudieran resultar menospreciativos (simulación, exageración, rentismo, etc.).
Un paciente con ERAD o ERNOF puede responder a diferentes modelos. Puede que se trate de un paciente normal afrontando situaciones adversas (modelo adaptativo). Puede haber otras causas, a veces psicológicas, distorsionando su respuesta. También puede ocurrir que se trate de una SIVE, pero sin objetivar, por el momento, los criterios que requiere el diagnóstico CIE de esta última.
Nuestra sugerencia es que el clínico debe tratar de averiguar cuál de estos modelos es el más probable, ya que no raramente es posible intervenir terapéuticamente para redirigir la respuesta a la normalidad o bien para encauzar el diagnóstico de SIVE.
Así, inicialmente, recomendamos hablar de ERAD, reservando el ERNOF para los casos con sospecha fraudulenta, pero en los que no está demostrada la intención de ganancia. El ERNOF no califica al sujeto de simulador. Simplemente alude a que su estilo de respuesta es impreciso o inexacto, lo que le resta verosimilitud. Sería un grado más allá del ERAD, pero sin la carga de significado fraudulento comprobado que se exige en la simulación verdadera.
Cuando el caso tiene repercusiones médico-legales, la terminología y las orientaciones propuestas en el presente trabajo facilitan la redacción de informes y contribuyen a proporcionar al jurista una adecuada interpretación de las variables biomédicas.
Las variables clínicasLa mayoría de los trabajos señalan que debe sospecharse «simulación» en 3 circunstancias: cuando hay incentivos tangibles, cuando los síntomas no concuerdan con la exploración, o cuando no se encuentra base orgánica para ellos12,13. En realidad, la existencia de un incentivo tangible es un «red flag», y tanto la discordancia clínico-exploratoria como la ausencia de base orgánica son discrepancias.
Nosotros sostenemos que estos elementos y otros descritos por la literatura no son sino marcadores de ERAD/ERNOF/SIVE y pueden clasificarse usando la terminología propuesta en este trabajo.
Otro tanto puede decirse de los signos de Waddell. Se ha señalado que, en realidad, estos signos parecen derivados de una respuesta afectada por el temor en el contexto de la recuperación de un traumatismo o el desarrollo de una incapacidad crónica, ofreciendo, solo, un elemento de sospecha y no una detección de la mentira58. Recientemente, se ha comunicado que incluso existe poca evidencia para establecer una relación entre estos signos y ganancia secundaria o simulación. Más bien, la evidencia apunta a lo contrario: inexistencia de asociación51. En nuestra opinión, todos ellos pueden asimilarse a alguna de las categorías propuestas por nosotros, es decir: inconsistencias, incongruencias o discrepancias.
Respecto al valor de los elementos semiológicos propuestos, algunos de ellos merecen particular atención. Por ejemplo, las discrepancias tienen causas a menudo difíciles de descubrir debido a que la clínica puede no ser acorde con la radiología. Ello obliga a ser muy rigurosos en el cribado de causas estructurales para las quejas del paciente. Se necesita, por tanto, una evaluación especializada antes de sentar la existencia de una discrepancia clínico-radiológica.
Como hemos señalado, la exploración clínica es fundamental, pero es preciso saber evocar las respuestas no fidedignas. Quizá, por ello, ante la sospecha de ERAD, debe modificarse algo la exploración para elicitar posibles incongruencias o discrepancias. Así, resulta útil introducir al paciente en una conversación animada, ajena a su padecimiento mientras se le explora, comenzar el examen físico siempre por las partes no afectadas, finalizar la exploración en una actitud antigravitatoria, observar la aparición de vacilaciones, y repetir la exploración en diferentes posiciones.
Las pruebas complementariasLos sistemas instrumentales descritos58 son muy útiles para descubrir, y documentar, incongruencias, discrepancias y contradicciones, pero son muy útiles para descubrir, y documentar, incongruencias, discrepancias y contradicciones. Estas 2 últimas caracterizan el ERNOF y la SIVE, por lo que, objetivamente, se trata de exploraciones de notable valor en la detección de dichos cuadros. Por ello, más que un uso como pruebas de una simulación, nosotros creemos que sus resultados han de adaptarse a la terminología propuesta, de tal manera que objetivemos las incongruencias, discrepancias o contradicciones si es que existen, y puedan estas situarse en un contexto común con el resto de estos signos detectados en la anamnesis y la exploración. Sería la única manera de homogeneizar los resultados y conocer el valor real de estas pruebas en el contexto de la detección de la SIVE.
Este enfoque resulta extensivo a las pruebas biomecánicas59, las cuales deben quedar situadas en contexto multidimensional clínico-exploratorio. En nuestra opinión, los resultados de estas exploraciones podrían adaptarse también a la terminología propuesta, ofreciendo un escenario más demostrativo de la situación real del paciente.
Al igual que con el resto de los test, no dejan de ser pruebas que ponen en evidencia discrepancias entre lo que debería obtenerse en situación normal y lo que aparece en el paciente. A veces, pueden demostrar signos imposibles, por lo que evidenciarían incongruencias. En cualquier caso, se ha publicado que es preciso ser muy cauto con la interpretación aislada de muchos test, ya que, caso a caso, pueden mostrar una eficacia dudosa60. Por ello, resulta esencial poner en relación dichos resultados con el resto de la semiología clínico-exploratoria comentada. En sentido práctico, un paciente puede acumular inconsistencias, incongruencias, discrepancias y contradicciones tanto en la anamnesis, como la exploración clínica y las pruebas complementarias. Del estudio de estos signos puede deducirse a qué tipo de modelo de respuesta se asimila el caso.
El abordaje multidimensionalEn última instancia, el modelo de detección propuesto por nosotros es un sistema multidimensional. Un paciente con un estilo de respuesta distorsionada acumula numerosos elementos procedentes de distintos ejes, tanto clínicos como exploratorios, que deben ser identificados y normalizados para facilitar su interpretación.
La adopción de una terminología uniforme para la codificación e interpretación de los resultados clínicos y exploratorios en el raquis proporcionaría una base para estudios futuros sustentados en una semiología común normalizada.
En nuestra opinión, este modelo multidimensional y de unificación de términos es útil para identificar un perfil de estilo de respuesta anormal en cada paciente, y valorar si dicho perfil corresponde a un estilo fidedigno o no, y, en este último caso, si se trata de una simulación verdadera. Igualmente, permite intervenir apropiadamente en las facetas biológica, psicológica y social del mismo, evitando el distrés iatrógeno.
En la actualidad, no contamos con ningún sistema capaz de desmentir por completo la existencia de dolor. Tampoco conocemos los complejos mecanismos por los que un dolor crónico diseminado puede seguir a un traumatismo. Sin embargo, una aproximación multidimensional al caso, apoyada por la semiología que proponemos, puede resultar la mejor manera de enfocar el espinoso tema de la simulación.
La semiología y la terminología propuestas lo han sido tomando como modelo el ejemplo del raquis, pero resultan extensibles al resto de las manifestaciones esqueléticas en la sospecha de simulación o cuadros análogos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.